ارزیابی مراقبت های ویژه نوزادان
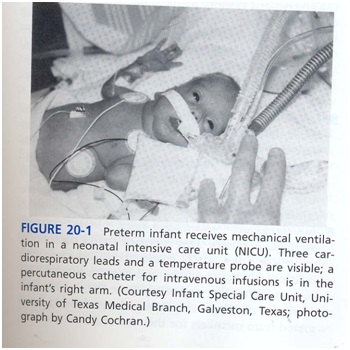
NICU یک بخش بسیار تخصصی بیمارستانی برای نوزادانی است که پیش از موعد متولد می شوند یا شدیداً بیمار هستند (شکل 1).
ارزيابي مراقبت هاي ويژة نوزادان ور در NICU صدا در NICU مراقبت در NICU نوزادان در NICU ماساژ نوزاد
اولین بخش مراقبت های ویژه نوزادان در سال 1893 توسط دکتر Pierre Budin تأسیس شد هنگامیکه مراقبت های پزشکی شامل فراهم کردن گرمای لازم، غذا دادن به میزان کم و جلوگیری از بروز عفونتها بود. مشاهدۀ تکنولوژیهای پیشرفته یک نوزاد نارس متولد شده در NICU های مدرن شبیه این است که از یک جای گرم و خانۀ راحت ، توسط غریبه ها و دزدها بیروه آورده شود و به یک محوطه پر از نور روشن و ارتعاش صداها مستقر گردد و دائماً خوابش با هجوم مکرر و روشهای دردناک و دستگاههای عظیم الجثه به هم بخورد. افزایش آگاهی در مورد تأثیر محیط و فاکتورهای مراقبت و پرستاری روی نوزاد آسیب پذیر باعث شده که در NICU حمایت رشدی نوزاد و مسائل خانواده در کنار مشکلات پزشکی اصلی او مورد توجه قرار گیرند. در این پایان نامه در مورد دانش و مهارتهایی که یک کار درمان برای کار در این مرکز مراقبتهای بسیار پیشرفته نوزاد لازم دارد، بحث می کنیم. (کاردرمانی درتاخير حركتی nicu)
دسته بندی پرستاری و طبقه بندی مراقبت : (کاردرمانی درتاخير حركتی nicu)
پیشرفتها در تکنولوژی پزشکی و مراقبت های ویژه نوزادان نارس و پرخطر از سال 1960 به سرعت بالا رفت. به هرحال، هزینۀ مارپیچ و پیچیدگی مراقبت پزشکی نیز همراه با افزایش تفاوت بین میزان مرگ و میر نوزادان در مراکز پزشکی بزرگ و بیمارستانهای کوچکتر بالا گرفت. در اوایل 1970، مسئله تقسیم بندی مراقبت نوزادان مطرح شد، این امر امکان فراهم نمودن مراقبتهای بهداشتی پیشرفته را برای هر مادر یا نوزادی در منطه فراهم نمود، ضمن اینکه از خدمات تکراری غیرضروری اجتناب می شود. مراقبت بیمار معمولاً در نزدیک ترین بیمارستان فراهم می شد، برای مشکلات پیچیده در صورت نیاز به یک مرکز سطح بالاتر منتقل می شد.
بیمارستانهای محلی بر اساس میزان مراقبتی که ارائه می دهند طراحی می شوند. سطح I پرستاری (مثلاً در یک بیمارستان کوچک عمومی) حاملگی غیر پیچیده و زایمان های نرمال و نوزادان خوب را تحت پوشش دارند.
سطح II پرستاری برای مراقبت از نوزادان تازه متولد شده که نیاز به مراقبتهای بیشتر پزشکی دارند طراحی شده اند مانند نور درمانی برای زردی، آنتی بیوتیکهای داخل رگی، یا تغذیه از راه لوله، یک متخصص نوزادان معمولاً در بخش هست، اما این بخشها فاقد تجهیزات و متخصصین دیگر مثل جراح مربوط به امراض کودکان یا متخصص قلب برای مراقبت از همۀ اورژانسهای پزشکی و مشکلات شدید نوزادان است. در سطح III پرستاری تجهیزات ضروری و پرسنل ورزیده در NICU و دیگر بخشهای بیمارستان برای مراقبت از همۀ نوزادان بیمار با هر شرایطی و انواع اورژانسها وجود دارند.
از دهه 1980، نیروهای اقتصادی با افزوده شدن بازار رقابتی حفظ سلامتی بر طبقهبندی مراقبت توافق
کردند. رشد مدیریت سلامت، تلاش برای افزایش تعداد کودکان با بیمۀ سلامت و در دسترس بودن تکنولوزی نوزادان و متخصصین، بسیاری از بیمارستانها را تشویق کرده که خدماتشان را توسعه دهند. تحلیل مکرر و تعدیل طبقه بندی برای دستیابی به نتایج بهتر با هزینۀ کمتر (مثلاً تهیۀ تهویۀ مکانیکی در بخشهای سطح II) پیشنهاد می شوند. مسئولیت طولانی مدت مراقبت پزشکی یک نوزاد ممکن است با مسائل مالی تعیین شود. بعضی از برنامه های مراقبتی ممکن است نوزاد را به یک سطح پرستاری بالاتر منتقل کند و وقتی که شرایط نوزاد ثابت تر است و کودک بهبودی یافته است، مانع جابه جایی او به یک بیمارستان نزدیکتر به والدین شوند . بعضی بخشهای نوزادان ممکن است پذیرش نوزادانی که شرایط با ثبات ولی بیماریهای مزمن دارند را رد کنند، زیرا هزینۀ زیادی را باید طولانی مدت صرف کنند. برقرار کردن تعادل بین کنترل هزینه ها و افزایش کیفیت مراقبت از بیمار یک معمای غیرقابل حل رایج است و نیاز به سازماندهی دارد.
شاخص های بازده NICU : مرگ و میر وشیوع بیماری
در ابتدا، بقای نوزاد نخستین شاخصNICU موفق بود. با نوآوری در علم پزشکی،تکنولوژی و مهارتهای مراقبت،میزان بقای نوزادان نارس، کوچک و بیمار افزایش پیدا کردو نگاهها متوجه اثرات NICU بر نوزادان نارس و نتایج رشدی طولانی مدت در این نوزادان شد.این نگرانیها راه ورود کار درمانها و دیگر متخصصین رشد نوزاد را به عرصه مراقبت بحرانی NICU تسهیل کرد. تحقیقات برای روشن شدن رشد نوزاد نارس،تاثیرات بیماریهای حادومزمن، فاکتورهای محیطی زندهوغیر زنده درNICU، عکس العمل خانواده وقتی نوزاد در بیمارستان به خاطر نارس بودن یا بیماری بستری است، نتیجه نهایی افراد زنده ماندۀ NICU و طریقۀ محدود کردن هزینههایNICU ،ادامه دارد.
فقر حسی در مقابل تحریک : (کاردرمانی درتاخير حركتی nicu)
تغییر تئوریها در مورد تحریک حسی درNICU نیز باعث تسهیل ورود کاردرمانها به بخش مراقبتهای ویژه شده است. درک تحول و تفکر در مورد تحریک در NICU ، همانطور که در زیر آمده، به درمانگرهای جدید نوزادان کمک می کند بهتر پیشرفت کنند.
- تحریک جزئی. مراقبت های ویژه در دهۀ 1940 و 1950، با تحریکات جزئی بودند. در این مراکز نور کم ، محیط آرام و محدودیت در ورود خانواده ها و حتی پزشک رعایت میشد.
- تئوری فقر حسی. با کمبود محرک دراین بخشها پرستاری به سرعت تئوری فقر حسی در دهۀ 1960 و 1970 مطرح شد. نوزادان در NICU گمان می گردید که از نظر رشدی در معرض خطر هستند زیرا از حواس نرمال که به طور طبیعی در رحم یا در خانه بعد ازتولد اتفاق میافتاد، محروم بودند.
- برنامه های تحریک حسی: طرفداران فقر حسی از ارائه یک رژیم تحریکات حسی برای همه دفاع می کردند. این برنامه های تحریکی مکمل ، معمولاٌ شامل ماساژ، لمس کردن ها، دامنۀ حرکت پسیو، داده های وستیبولار یا داده های شنوایی بود. نگرانی ها این بود که تحریک خارجی زیاد ممکن است برای نوزادان با شرایط با ثبات و بزرگتر سودمند باشنداما برای نوزادان ضعیف احتمالاً پراسترس خواهد بود. پاسخهای رفتاری هر نوزاد در مطالعات این دوره گزارش نشده بود.
- تئوری overload حسی: مدل فقر حسی از دانش و تکنولوژی آن زمان به درستی استفاده نکرده بود و با افزایش تحریکات نامنظم ، نوزادان را در NICU آشفته کرده بود. بخش مراقبتهای ویژه وسیعتر و روشنتر از قبل و اتاقها با مانیتوهای پرسروصدا و تجهیزات پر شده بودند. تکنولوژی افزوده شده پرسنل بیشتری نیاز داشت که در بخش مکرر کودک را handling می کردند و شدت سروصدای کلی و سطح فعالیت را در بخش افزایش داده بودند. تئوی overload حسی که در دهۀ 1970 شروع به پدیدار شدن کرد، مطرح نمود که نوزدان NICU تحت بمباران ثابتي از محرکهای نامناسب هستند.
- نوزاد شناسی محیطی. افزایش نگرانی ها در مورد میزان قابل توجه و متنوع محرکهای تصادفی رشد نوزاد شناسی محیطی را در دهه 1980 و 1990 سریع کرد، که در آن تأثیرات کوتاه مدت و بلند مدت فاکتورهای محیطی جاندار و بی جان بر نوزادان NICU مورد بررسی قرار گرفت.
- مراقبت رشد فردی و خانوداه مدار. این روش کوشش می کند دائماً محیط NICU و مراقبتها را با علائم رفتاری عصبی در حال پیشرفت هر نوزاد تطابق دهد و مشارکت اعضای خانواده را به عنوان مراقبان اصلی ترغیب نموده و اعضای تیم را برای نوزاد آنها یکپارچه نماید.
تغییر کانون کاردرمانی نوزادان
کاردرمانی سنتی: توانبخشی و تحریک
در دهۀ 1980، کاردرمانی سنتی نوزادان منحصراً شامل توانبخشی و تحریکات رشدی می شد، رویکردی که هنوز در بعضی از NICU ها استفاده می شود. نوزادان مناسب برای کاردرمانی، نوزادانی با فاکتوهای خطرناک خاص (مانند وزن خیلی پایین هنگام تولد، در معرض دارو بودن قبل از تولد)، تشخیص پاتولوژی (مانند آنومالیهای مادرزادی،خفگی شدید) یا نشانههای عملکردی
( نظیرتون غیرنرمال ، تغذیه ضعیف، بیماری مزمن باتأخیر رشدي) بودند. اهداف درمانی و فعالیت های درمانی ، مشکلات خاص مثل محدودیت دامنۀ حرکت، بالا و پایین بودن تون عضلانی ، حساسیت خیلی زیاد، تغذیه ضعیف یا تأخیر رشدی را هدف قرار میداد.
در ادامه توانبخشی یک جزء مناسب درمان برای گروه منتخب نوزادان در NICU شد که شرایط پزشکیثابتو تشخیصهای قطعی داشتند مانند آرتروگریپوز(مطالعه موردیI راببینید)یا ممنگوسل با هیدروسفالی. نوزادان بزرگتر که بیماری مزمن دارند و نیاز به درمان رشدی دارند ممکن است در بعضیNICU ها باقی بمانند ، اما آنها اکثراً در بخشهای پایینتر منتقل میشوند یا به سرویسهای بهداشتی خانه ترخیص میشوند. این کار نسبت به قبل در سنهای پایینتری انجام میگیرد.
حمایت رشدی (کاردرمانی درتاخير حركتی nicu)
با پیشرفت اطلاعات رشدی در رابطه با NICU ، پارامترهای کاردرمانی نوزادان از خدمات توانبخشی سنتی، به مراقبتهای حمایتی رشدی فردی توسعه یافت. این روش بر این اساس است که هر نوزدای که آنقدر کوچک و آنقدر بیمار است که نیاز به مراقبت شد ید دارد، خطرات و آسیب پذیریهای رشدی خاص خود را دارد، ایفای نقش والدین در NICU برای چنین نوزادانی استرس زا و سخت است و کودک و خانواده باید در طول بستری بودن در NICU از حمایت فردی برخوردار شوند تا به بهترین نتیجه برسیم.
حمایت رشدی شامل یک جزء حفاظتی وپیشگیری در مراقبت است که در مدل توانبخشی سنتی نیست. برخلاف روش سنتی، که به طور مستقیم به تماس پی در پی اهمیت می داد، در این رویکرد حمایت از نوزاد ضعیف و جلوگیری از دریافت حس بیش از اندازه و نامناسب اغلب یک اولویت مهمتری نسبت به مداخله مستقیم و تعامل با نوزاد است.
پذیرش درمانگر در NICU
هنگامیکه درمانگر نوزاد فراتر از تکنیکهای تحریک و توانبخشی سنتی توسعه پیدا میکند تا مراقبت رشدی فردی را دربرگیرد ارتباطات کاری نزدیکتری با پرسنل پرستاری ترویج داده میشود. مراقبان NICU ، از بیماران کوچولو و آسیب پذیر بسیار مواظبت می کنند، اختیارات حرفه ای و ارجاع بیمار ممکن است به درمانگر اجازۀ وارد شدن به بخش را دهد، اما اعضاء پزشکی میتوانند مانع دسترسی به نوزاد شوند.
پذیرفته شدن در تیم NICU تدریجاً شکل میگیرد تا زمانیکه درمانگر نوزاد شایستگی خود را در دانش، مهارتها و روابط حرفهای نشان دهد. درک مراحل انتقال در پیشرفت مشارکت بین درمانگران و پرستاران نوزاد میتواند برای درمانگری که در پروسۀ از مهمان بودن به سوی عضو شدن است، مفید باشد. در زیر چهار مرحلۀ عمده مشارکت آمده است:
1 : مهمان متخصص ( شامل مشاورۀ مستقل با کمترین مداخله)
2 : رقابتی یا پوسچر حمایتی (وقتی اتفاق می افتد که شایستگی همکاران ارزیابی می شود)
3: عضو کامل تیم NICU (شامل مراقبت و حل مشکلات)
4: مشارکت متعهدانه (فراهم کردن فرصتها برای حداکثر تجربه های به وجود آمده)
صلحیت ها برای درمانگر نوزادان
تمرینات استاندارد برای ترویج صلاحیت های مناسب برای متخصصین رشدی NICU وجود دارند. (کاردرمانی درتاخير حركتی nicu)
کار درمانی در NICU به یک بخش درمانی خاص توجه میکند که به دانش سودمند و مهارتهای پیشرفته نیاز دارد. ملزومات این دانش خاص عبارتند از آشنایی با شرایط پزشکی مربوط به نوزاد، روشها و تجهیزات، فهم تواناییهای رشدی بی نظیر و آسیب پذیریهای نوزاد کامل، نارس و بیمار؛ آشنایی با تئوریها و کاربردهای کلینیکی رشد حرکتی- عصبی نوزاد؛ سیستمهای خانواده و محیط شناسی NICU؛ چگونگی تأثیر این فاکتورها بر روی نوزاد و رفتار خانواده و رشد. کار درمان دانش و مهارتهای لازم را به واسطۀ ادامه تحصیل و تجربۀ بالینی از طریق نظارت در ارزیابی و مداخله خاص در NICU بسط می دهد.
در ادامه 4 بخش وابسته به هم ارائه شده است. قسمت اول به پیشرفت اساس و پایۀ پزشکی
NICU اهمیت میدهد. سه بخش باقیمانده، محیط NICU ، خانواده NICU ، نوزاد NICU
را شامل میشود. هرکدام از این بخشها اساس اطلاعات، ارزیابی و استراتژیهای مداخله ای مربوط
به موضوع را مطرح میکنند. ارزیابی و مداخله برای نوزاد در آخر مطرح می شود تا اهمیت
این امر را روشن سازیم که درمانگر با وجدان و با اخلاق قبل از لمس نوزاد در NICU خود را مهیا میکند.
(کاردرمانی درتاخير حركتی nicu)
طبقه بندی براساس سن
سن حاملگی (GA) به تعداد کل هفته هایی گفته می شود که نوزاد قبل از تولد درون رحم بوده است. تعیین سن حاملگی ممکن است با تاریخ آخرین دورۀ قاعدگی (LMP) ، نتایج سونوگرافی (USG) یا با معاینۀ فیزیکی نوزاد معین شود. نوزاد به دنیا آمده قبل از 37 یا 38 هفته نارس و نوزاد به دنیا آمده بعد از 42 هفته دیررس است. وقتی نوزاد متولد شد، سن حاملگی یکسان باقی می ماند.
محاسبۀ GA با سونوگرافی با معاینه فیزیکی معمولاً 2 هفته در نظر گرفته می شود. ارزیابی سن حاملگی برای تعیین مشکلاتی که ممکن است در رحم اتفاق بیفتد ( برای مثال نوزادی که به طور غیرطبیعی کوچک است ممکن است تغذیه خوبی از جفت نداشته یا عفونت داشته باشد)و برای پیشبینی مشکلات احتمالی بعد از تولد(برای مثال تنگینفس یا خونریزی داخل بطنی که در نوزادان نارسکمتراز28 هفته حاملگی شایعاستودربچههاییکه به موقع متولد میشوندکم است) مفید است.
سن بعد از لقاح (PCA) به سن نوزاد در ارتباط با لقاح گفته می شود و به این گونه متناوباً با زمان تغییر می کند. PCA با اضافه کردن هفته هایی پس از تولد به سن حاملگی به دست می آید. وقتی که نوزادی در 27 هفتگی متولد می شود، موعد مورد نظر برای او PCA 40 هفته است (27 هفته حاملگی به اضافه 13 هفته از تولد) . PCA عموماً تا زمان 40 تا 44 هفته استفاده می شود که به ترتیب معادل ترم کامل یا 1 ماه اضافه تر است.
سن تقویمی به سن واقعی نوزاد از زمان تولد می گویند. از نظر تقویمی، نوزاد متولد شده در 27 هفته حاملگی، از زمان لقاح 3 ماهه و در اولین تولد 12 ماهه است. سن تقویمی نوزادان نارس معمولاً تصحیح می شود تا بهتر با انتظارات رشدی و اجرایی ارتباط داده شود (برای مثال نوزادی که در 27 هفته حاملگی متولد می شود در سن تقویمی 3 ماهگی مانند نوزاد ترم کامل نخواهد بود).
سن تصحیح شده به سنی اشاره دارد که نوزاد در صورت تولد به موقع می داشت. تعداد هفته های نارسی اول تعیین می شود ( سن حاملگی به هفته از ترم کامل یعنی 40 هفته کم می شود) و این مقدار از سن تقویمی کم می شود. نوزاد متولد شده در 27 هفته حاملگی با 13 هفته نارسی متولد شده است ( هفته زودتر 13=هفته 27- هفته 40). سن اصلاحی این نوزاد در اولین سالگرد تولدش 9 ماه است ، زیرا تولد واقعی 3 ماه زودتر از تاریخ مورد انتظار بوده است. سن اصلاحی تا 2 سال هنگام ارزیابی وضعیت رشدی استفاده می شود.
طبقه بندی براساس وزن تولد
نوزادان متولد شده با وزن بیشتر از g 2500 (پوند 5/5) شامل اندازه متوسط می شوند. وزن تولد 1500 تا 2500g یک تولد با وزن پایین است (LBW) . وزن خیلی پایین تولد (VLBW) از 1000 تا 1500g است . کم وزنی شدید (ELBW) کمتر از g1000 است و نهایت کم وزنی (VLBW) کمتر از g750 است. وزن تولدی که بین صدک دهم تا نود درصد روی جدول رشد استاندارد قرار دارد مناسب با سن حاملگی (AGA) است.
وزن تولد زیر صدک دهم برای سن حاملگی کوچک (SGA) است و وزن تولد بالای صدک نودم برای سن حاملگی بزرگ (LGA) است. این طبقه بندی ها برای نوزادان نارس، ترم و دیررس به کار برده می شوند. هر نوزادی که در رحم نرمال رشد می کند، AGA خواهد بود. اگر مادری دچار افزایش شدید فشار خون حاملگی باشد (PIH) و یا نوزاد تأخیر رشدی داخل رحمی داشته باشد (IUGR) ، ممکن است SGA متولد شود. نوزاد مادری با دیابت اغلب LGA است.

کلینیک کاردرمانی پیشگام با بهترین و به روزترین تجهیزات توانبخشی و همچنین کادری مجرب آماده خدمت رسانی به شما عزیزان میباشد.
کلینیک پیشگام با 10 سال سابقه توانبخشی افراد و با بهترین و به روزترین تجهیزات توانبخشی آماده خدمت رسانی به شماست.
برای مشاوره رایگان با شماره تلفن 09101876646 تماس بگیرید.
تنظیم حرارت
نوزادان نارس مستعد از دست دادن گرمای بیش از اندازه و یا آسیب پذیر نسبت به سرما به دلایل گوناگون هستند. وضعیت extention ، پوست نازک و در نوزادان بسیار نارس، کم شدن مقدار چربی زیر پوست اجازه می دهد گرما از فرد به هوا منتقل شود. یک نوع چربی قهوه ای رنگ مخصوص که نوزادان برای متابولیسم گرما دارند در سه ماهه آخر حاملگی تولید می شود. اختلال عملکرد ریه، نابالغی سیستم عصبی مرکزی (CNS) و مداخلات مراقبتی مکرر، همچنین ممکن است باعث از دست دادن گرما شود. نوزاد ممکن است گرما را با جابه جایی هوا (از دست دادن گرما با هوای اطراف)، انتقال (تماس بدن با یک سطح جسم سردتر)، تابش (از دست دادن گرما با تماس غیرمستقیم با یک شئی سردتر مانند دیوارهای انکوباتور) و تبخیر (گرمایی که به صورت مایع از طریق راه تنفسی و پوست از دست می دهد و به بخار تبدیل می شود) از دست بدهد.
گرما دهندههای تابشی، انکوباتورها، وسایل وضعیت دهی، لباسها و پیچیدن در پتو کمک میکند گرما در نوزادان NICU حفظ شود. درمانگران نوزاد باید تلاش کنند که نوزدان NICU هنگام ارزیابی و مداخلات درمانی گرما از دست ندهند. سرما میتواند کالری های مورد نیاز برای
رشد و سلامتی را بسوزند، باعث عوارض رفتاری و فیزیولوژیک شود و درحالتهای شدیدتر منجر به مرگ شود.
شرایط پزشکی و تجهیزات
فراگیری اصطلاحات علمی پزشکی NICU یک پروسه ادامه دار است که از یک آشنایی معمولی با اصطلاحات و تعاریف تا فهم آسیب شناسی بیماریها و بیومکانیک تجهیزات پیش میرود.عوارض پزشکی و تکنولوژی هر دو روی نوزادان نارس و پرخطر اثرات عمیقی دارند و متعاقب آن احتیاطات درمانگران نوزاد مطرح است.برای کاردرمانها، توسعه اطلاعات پزشکی برای برخورد درست با نیازهای رشدی نوزادان ضروری است. ضمیمۀ B پیچیدگی های پزشکی نوزادان که در NICU اغلب کاردرمانها با آن روبرو هستند را نشان می دهد. درمانگران باید همچنین
دانش مربوط به شرایط مادرزادی که با زایمان زودرس همراه است و مشکلات ضمن زایمان را توسعه دهند.
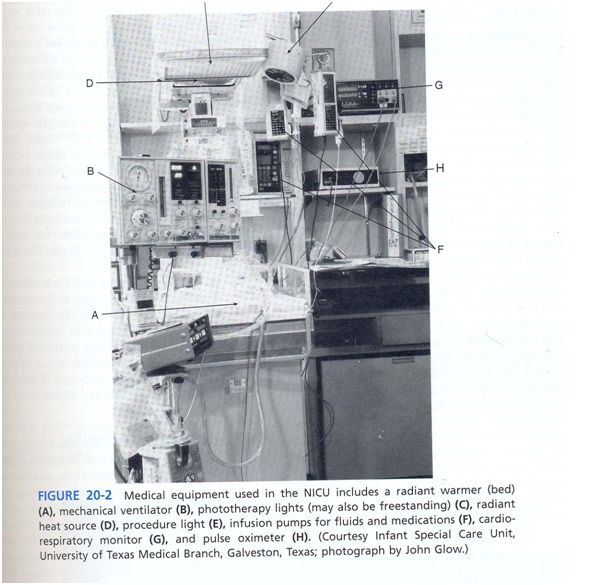
جدول 1 لیستی از تجهیزات پزشکی رایج مورد استفاده در NICU است. علاوه بر تجهیزات حمایتی زندگی در این جدول سایر وسایل به آگاهی از وضعیت فیزیولوژیکی نوزاد بیمار
کمک میکند. برای مثال pluse oximerty یک روش غیر تهاجمی برای ارزیابی میزان اکسیژن خون از طریق نوارهای حسگری است که به دور دست یا پای نوزاد بسته می شود. مونیتور قلبی- تنفسی به طور مداوم ضربان قلب و سرعت تنفس را مشخص میکند و اگر میزان آنها در محدودۀ معین شده نباشد، اخطار شنیداری یا دیداری شروع به کار میکند. علاوه بر این عملکردها،
pluse oximetry و اندازه گیرندۀ فشار خون، اغلب در مونیتور قلبی – تنفسی گنجانده
میشوند. قابلیتهای مونیتورینگ شرایط فیزیولوژیک نوزادان، با پیشرفت در دانش پزشکی و تکنولوژی دائماً در حال افزایش و پیشرفت است (شکل 2).
ارزيابی مراقبت های ويژه نوزادان در NICU صدا در NICU مراقبت در NICU نوزادان در NICU ماساژ نوزاد
محيط NICU (کاردرمانی درتاخير حركتی nicu)
تناسب نادرست نوزاد نارس و محیطی با تکنولوژی بالا
اجزاء حسی محیط خارج رحم در NICU با آنهایی که در رحم است متفاوت هستند (جدول 2). به استثناء مشکلات و عوارض ، قبل از تولد جنین در یک محیط گرم، راحت و تاریک در جایی که نیازهای ابتداییش به طور اتوماتیک مهیا است قرار دارد و ترتیب نرمال رشد حفظ میشود.
بعد از تولد، به طور ناگهانی نوزاد نارس با نیازهایی مواجه می شود. باید نفس بکشد، درجه حرارت بدن را تنظیم کند، در مقابل اثرات جاذبه حرکت کند، با محیط روشن و صدای ناهنجار تطابق
یابد و از عهدۀ روشهای مهاجم و دردناک و محرومیت خواب مکرر برآید. سیستم اعصاب
مرکزی نوزاد نارس معمولاً برای زندگی حفاظت شده داخل رحم خوب است، اما برای
تطابق با تحریکات بیش از حد و نیازهای NICU و سازماندهی آنها به حد کافی رشد نکرده
است. این یک ناهماهنگی بیـن نوزاد و جهان پر از تکنولوژی که باید در آن زنده بماند به وجود می آورد.
محرکهای مکرر چشم پوشی شده که بامحیط NICU و اقدامات مراقبتی ایجاد میشوند. ممکن است در نوزاد بسیار حساسی که هنوز آسیب پذیر است ایجاد استرس بکند و سیستم اعصاب مرکزی را آشفته کند. تحریکات عصبی بیش از اندازه ممکن است مانع رشد مغز شوند (برای مثال به دلیل کمبود اکسیژن مکرر ناشی از استرس) و می تواند رفتارهای ناسازگاری ایجاد کند که بعداً به نتایج ضعیف رشدی منجر شود.
چون نوزاد نارس بیمار استرس قابل توجهی راتجربه می کند (نظیر آشفتگی، ناپایداری سیستم اتونومیک و استفاده بیش از حد کالریها)، وقتیکه تحریکات ورودی به CNS از توانایی آن برای پاسخ دادن و وفق دادن تجاوز می کند، اولویت این است که موارد استرس زا قابل اجتناب را کاهش دهیم تا نوزاد در آرامش باقی بماند. تراپسب نوزاد این هدف را با اصلاح نور و صدای NICU، کم کردن handling ها، تغییر تکنیکهای مراقبتی تسهیل می کند تا نوزاد از تحریک استرس زا حفاظت شود و بتواندآرام باقی بماند.
این تعدیل سازیها بهبودی و پیشرفت نتایج عصبی رشدی را در درازمدت در بسیاری از نوزادان نارس تسهیل مي کند.
| جدول 1 : تجهیزات پزشکی که عموماً در NICU به کار برده می شود | ||
| وسیله | تعریف | هدف |
| تجهیزات تنظیم حرارت | ||
| گرم کننده تابشی | رختخواب باز با منبع گرما در بالای سرش | معمولاً در طول کار روی نوزاد تازه پذیرش شده یا نوزادان بیمار در وضعیت بحرانی که نیاز به دسترسی آسان برای مراقبت پزشکی مکرر و پیچیده دارند استفاده می شود. |
| انکوباتور(Isolette) | پلاستیک تمیز،جعبه گرمایی که تشک و نوزاد در میانش قرار می گیرد | برای تولید گرما استفاده میشود که کالریها بتوانند برای رشد و سلامتی استفاده شوند. محل ارجح برا ی نوزاد اگر هدف کاهش تحریکات محیطی و handling های غیرضروری و حمایت از خواب است. نوزاد ممکن است لباس پوشیده باشد یا نه که بستگی به پروتکل NICU دارد. |
| تختخواب باز (open crib) | نوعی جای خواب گود، منبع گرمای خارجی وجود ندارد، نوزاد لباس پوشیده و در پتو پیچیده می شود | برای نوزادان بزرگتر و با شرایط با ثبات تر استفاده می شود، مراقبان (از جمله کاردرمانها) باید به دقت در طول حمام، ارزیابی ها و روشهای درمانی از سرما جلوگیری کنند. |
| اکسیژن درمانی باتهویۀ کمکی | ||
| کیسه و ماسک تهویه | کیسهای که به ماسک صورتمتصل استوبهصورت ریتمیکفشار میدهد برای ازاد کردن فشارمثبت و اکسیژن | برای احیای یک نوزاد هنگام زایمان، در یک وضعیت بحرانی یا برای افزایش اکسیژن اگر بعد از حمله تنفسی لازم باشد |
| CPAP | جریان یکنواخت هوای فشرده از میان لولهداخلنای،لولهبینیحلقی،شعبههای بینییاماسکبینیکوچکدادهمیشود، اکسیژن،مکملممکناستاستفادهشود یا نشود | فشار مثبت برای بازنگه داشتن آلوئولها و راههای هواییوجلوگیریازخوابیدنآنهارویهمدر نوزادی کهتنفس میکندامایک اختلال دارد مانند سندروم دیسترستنفسی،ورم ریه یاخفگی استفاده میشود. |
| تهویه مکانیکی | ماشین تنفس را کنترل می کند یا به آن کمک می کند به وسیله بادکردن ریه ها به صورت مکانیکی، تهویۀ آلوئولها را افزایش می دهد و تبادل گاز را بهبود می بخشد | برای نوزادان با مسیر تنفسی تنگ، بیماری ریوی با افزایش کار تنفسو کمبود اکسیژن و تهویه (مانند MAS و RDS ) و خفگیهای مکرر و با وجود CPAP،استفادهمیشود.دهان و بینی نوزاد معمولاً به وسیله لولهبازنگه داشتهمیشوداماممکن است تراکئوستومی شودکهدرآن صورت وابستگی به تهویه کننده طولانیتر خواهد بود |
| ECMO | سیستم حمایتی پیشرفته زندگی که از یک bypass قلبی- ریوی اصلاح شده استفاده میکندتا تقریباً استراحت کامل ریه را فراهم کند و baro trauma را به حداقل رساند. (آسیب ریوی که می تواند با پس از استفاده طولاني مدت از دستگاههای تهویه کننده رخ دهد | مانند یک تکنولوژی نجات برای بهبود کیفیت تنفس نوزادان در نارسایی تنفسی وخیم که به مداخلات پزشکی جواب نداده اند يا آنهایی که بعداً تحت عمل جراحی قلبی قرار میگیرند استفاده می شود. این نوزادان در مقیاس پزشکی بیش از 80% خطر مرگ و میردارند. میزان بقاء با ECMO در حدود 80% است. بیشتر آنها (75%) به خوبی رشد می کنند با اینکه ممکن است در سنین مدرسه هم رخ دهد. استفاده از ECMO با ورود درمانهایی مانند تهویه با سرعت بالا و استنشاق اکسیدنیتریک(NO) کاهش یافته است . (NO یک داروی متسع کننده ریوی است). |
| اکسیژن درمانی بدون تهویه کمکی | ||
| بخار گرم Vapotherm | وسیله تنفسی که به یک کانال بینی بستهمیشودکهاجازهمیدهد جریانهای زیادهوای گرمومرطوبیا مخلوطهای هوا – اکسیژن وارد بینی شود | برای بهبود تبادل گازها یا کاهش کار تنفس استفاده می شود. سرعت بالای جریان ممکن است نیاز به لوله ها و تهویه مکانیکی را کاهش دهد یا ممکن است جایگزین CPAP بینی گرد که خوب تحمل نمی شود. رطوبت بسیار بالا (اشباع شده بدون تغلیظ) اجازه می دهد هوا با سرعت بیشتری( در مقایسه با کانال بینی) بدون خشک شدن مخاط بینی جریان یابد |
| هود اکسیژن | هود پلاستیکی که جریان گرم و مرطوب اکسیژن را تهیه می کند و در بالای سر نوزاد قرار می گیرد | برای نوزادانی که به طور مستقل نفس می کشند اما نیاز به یک تغلیظ اکسیژن بالای 21% هوای اتاق دارند استفاده می شود |
| کانال بینی (NC) | اکسیژن مرطوب از طریق NC قابل انعطاف با شاخه های کوچکی که در سوراخ بینی چفت می شود فرستاده می شود. | برای نوزادانی که نیاز به اکسیژن مکمل بدون حمایت فشار مثبت دارند و معمولاً برای دوره های طولانی استفاده می شود. NC اغلب آسانتر قابل استفاده هستند نسبت به هود اکسیژن |
| جدول 2: مقایسه محیطهای حسی داخل و خارج رحمی | ||
| سیستم | داخل رحم | خارج رحم |
| حس لامسه | تحریک حسی عمقی ثابت، نرم، مرطوب، معمولاً مطمئن و راحت؛ و محیطی دایره ای | اغلب دردناک و آزار دهنده؛ هوای سرد و خشک، فراوانی تماس پزشکی و نسبتاً تماس اجتماعی کمتر |
| وستیبولار | حرکات مادر و چرخشهای روزانه ؛ مایع آمنیوتیک محیطی با نوسان ملایم ایجاد می کند. وضعیت flex شده با محدودیت حرکات | وضعیتهای صاف وافقی ، تغییرات سریع پوزیشن ، تأثیر جاذبه، موانع و تجهیزات . |
| شنوایی | صداهای بیولوژیک مادر، صداهای آرام محیط | صدای بلند، ناپایدار، مکانیکی، تکرار شونده (گاهی ، دائمی) و گوش خراش |
| بینایی | تاریک، گاه و بی گاه طیف بسیار ضعیف نور قرمز | نورهای روشن ، چشمهای بدون محافظ، اغلب بدون ریتم روزانه |
| گرمایی | گرمای ثابت، دمای پایدار | تغییرات دمایی محیط، بالا بودن خطر از دست دادن گرمای بدن کودک |
نور در NICU (کاردرمانی درتاخير حركتی nicu)
نور و بینایی(کاردرمانی درتاخير حركتی nicu)
تعیین نور مناسب برای یک نوزاد در NICU موضوع پیچیده ای است که شامل اثر فیزیولوژیک روشنایی، بینایی در حال رشد نوزاد نارس و تأثیرات نور روی ساعت بیولوژیک میشود. همچنین مراقبان NICU نورهای خاصی را برای مراقبت و تأمین ریتم بیولوژیک نیاز دارند، که ممکن است با نیازهای نوری یک نوزاد ضعیف و زیر رشد در تضاد باشد.
برخی نگران نوزادان نارسی هستند که بدون پوشش کافی در معرض نور روشن متناوب یا مداوم، نور دستگاهها، نوردرمانی، لامپهای گرمایی و نور خورشید قرار میگیرند(شکل 3).
نور در NICU نوزادان
برخلاف رحم تاریک و در مقایسه با نور استاندارد برای دفتر کار بزرگسالان که 40 تا 50 (fc) است، روشنایی محیطNICU از30 تا 150(fc) است و در صورت وجود نور خورشید به بیش از1500(fc) میرسد.
محیطی با نور با فلوئورسنت سفید، شدید و مداوم، با آسیب کروموزومی، شکستن ریتم بیولوژیک روزانه، تغییر در عملکرد غدۀ درون ریز جنسی،تغییر در سنتز ویتامینD در انسانها و دیگر پستانداران ارتباط دارد.
افزایش شدت نور باعث افزایش سرعت ضربان قلب و تنفس و کاهش اشباع اکسیژن برای نوزادان نارس در NICU می شود. همچنین ارتباط تحریکات بیش از حد NICU نوزادان نارس، بابی ثباتی فیزیولوژیک و تأثیرات بالقوه بعدی بر روی نتایج رشدی، مطرح شده است.
عدم پختگی ساختاری و عملکردی موجب می شود که نوزاد نارس در NICU در برابر نور، به شدت آسیب پذیر باشد. رشد چشم در رحم معمولاً انجام می شود و نیاز به هیچ نوری ندارد؛ سیستم بینایی نوزاد به رشد وتوسعه در 3 ماهه آخر حاملگی ادامه می یابد و تکامل و تمایز قابل ملاحظه ای در شبکیه و کورتکس بینایی رخ می دهد.
بسته ماندن پلکهای چشم تا هفته های 24 تا 26 حاملگی است، بعد از هفته 29 ، باز شدن
بی اختیار چشمها گاهی اتفاق میافتد. گفته میشودکه در این مرحله از رشد، چشمهای نوزاد نارس هنوز آمادۀ دریافت درون دادهای بینایی نیست. نوزادان نارس قادر نیستند در برابر نور اتاق
از خودشان حمایت کنند زیرا آنها تا بعد از 30 هفتگی نمیتوانند پلکهایشان را محکم ببندند و پلکهای نازک آنها نور را به خوبی فیلتر نمیکند و عنبیه به طور قابل توجهی تا هفتههای 30 تا 34 منقبض نمیشود.
رابطهای بین زود قرار گرفتن در معرض نور و افزایش شیوع بیماریهای شبکیه نوزادان نارس(ROP) دیده نشده است. به هرحال، روشن سازی محیط NICU ممکن است دلیل سیکل جزئی مسیر بینایی و مشکلات پروسه بینایی باشد که نمی توان به دیگر مشکلات عمده نوزادان نارس مثل ROP ، استرابیسم یا میوپی ربط داد.
ریتم 24 ساعته و نور
ریتم 24 ساعته ، اعمال روزانه مانند خواب، هوشیاری، خلق ، دما و سطوح هورمونی را تنظیم میکند. جنین در رحم به صورت ممتد سیگنالهای زمانی را از تغییر حالات مادر، نظیر ترشح هورمون، الگوهای فعالیت، دورههای تغذیه دریافت میکند. حداقل در دورۀ سه ماهۀ سوم حاملگی، جنین یک ساعت بیولوژیک عملکردی (در هستۀ سوپراکیاسماتیک در هیپوتالاموس) دارد که
قادر به وجود آوردن ریتم های 24 ساعته در پاسخ به تغییر حالات شب و روز مادر است؛ این سیگنالهای آهسته 24 ساعتۀ مادر، وقتي كه نوزاد نارس به دنيا مي آيد به هم مي خورد. نور بر روي سيستم 24 ساعتة نوزاد از طريق مسير عصبي كه متفاوت با بينايي است تأثير مي گذارد. این مسئله در تنظیم ریتم زندگی 24 ساعته بعد از تولد نوزاد نارس بسیار مهم است. مطرح شده است که سیستم 24 ساعته نوزاد نارس به روشنایی خیلی زود هنگام (شاید در هفته های 25 تا 28 حاملگی) حساس است و نور کم شدت می تواند ریتم 24 ساعته را توسعه دهد. نشان داده شده است که روشنایی دوره ای ، در مقایسه با تاریکی نسبی، موجب افزیش وزن در نوزادان نارس کم سن تر میگردد. اگرچه تاثیرات و زمان بندی خاص روشنایی دورهای در دست تحقیق است، اما
تحقیقاتی که از محیطهای کنترل شده و روشنایی دوره ای در NICU حمایت میکنند رو به افزایش هستند.
تعدیلات محیطی نور در NICU
شاخص های تعیین میزان مناسب نور در NICU دائماً به روز می شوند. در حال حاضر تمایل به روشنایی عمومی کم و استفاده از روشنایی دوره ای است. میزان نور NICU برای برخی نوزادان، حداقل در بخشی از روز باید بسیار تاریک باشد، در حالیکه ممکن است ، نور متوسط برای پرسنل بهتر باشد و شکل گیری چرخۀ روزانه را تسهیل نماید. در تعیین میزان نور، انعطاف پذیری قابل توجهی لازم است تا هم با نیازهای مراقبان و هم با نیازهای متغیر نوزادان در مراحل متفاوت رشدی و زمانهای مختلف در طی روز تطبیق یابد؛ نور محیط NICU باید در دامنۀ 1 تا 60 (fc) قابل
تنظیم باشد.
نور NICU را می توان با کم کردن نور محیط اتاق و زدن سایه بان به پنجره ها و پوشش دار کردن جای خواب نوزاد کنترل کرد. درNICU های قدیمیتر، رئوستات ها، چراغهای رشتهای با برداشتن یکی از لامپها از هر جعبه لامپ های فلوئورسنت می تواند به کنترل میزان روشنایی بدون به مخاطره انداختن قدرتبینایی کمک کند(شکل 4).
مراقبت در NICU نوزادان
روشناییاختصاصی کنار تخت نوزاد،روشنایی غیرمستقیم و مایل و با استفاده از نور طبیعی از طریق پنجرهها و پنجرههای شیروانی را درNICU هایی که ساخته می شوند بازسازی میکردند، می توان به کار برد.
چشمهای نوزاد نارس همیشه باید از روشنایی و نور مستقیم محافظت شود.حفاظت نوزاد از روشنایی اتاق و نورهای مستقیم را برای هر نوزاد می توان به وسیله پوشاندن چشمهای کودک با پارچه یا ماسک مخصوص نور درمانی (شکل 5)

و با استفاده از یک پوشش روی انکوباتور که نور را میگیرد (شکل 6) انجام داد.
محافظت به معنی بستن چشمها نیست، هیچ مدرکی استفاده از چشم بند را بیش از آنچه برای نوردرمانی لازم است، حمایت نمی کند.
چون نوزادان حداقل 80% از زمان را در خواب هستند، توصیه می شود که نور کنار تختخواب در شب 10 (fc) یا کمتر و در روز 25 تا 30 (fc) باشد تا به خواب نوزاد کمک کند. نوزادان 32 هفتهای یا بزرگتر به مقداری نور برای تحریک شبکیه چشم نیاز دارند، ولی نباید نور آنقدر روشن باشد که آنها را بیدار کند؛ نور در دامنۀ 30 تا 40 (fc) در دوره های متناوب برای این نوزادان، پیشنهاد می شود، توجه بینایی در 32 تا 34 هفتگی PCA ایجاد می شود و در نور کم افزایش می یابد. ایجاد فرصت هایی برای باز کردن چشم به صورت غیرارادی در شرایط تیره و تاریک ممکن است بعد از این سن سودمند باشد. نوزادان ترم و بزرگتر به منظور ایجاد رشد بینایی و تنظیم state به تحریک بینایی و نور نیاز دارند.
نور 25(fc) برای کار مراقبت کافی است. ارزیابی مراقبان از کودک، نیاز به نوری بین 50 تا 100 (fc) دارد. نور 100 تا 200(fc) ممکن است برای کارهایی که نیاز به دقت بینایی دارد نظیر تزریق IV لازم باشد. استفاده از چراغ اتاق عمل که بتواند به صورت محدودی روی منطقۀ کار متمرکز شود بهتر از نوری است که نوزاد را در برگیرد. چشمان نوزاد باید در طول انجام کار پوشانده شود، و نور روشن باید بعد از اتمام کار خاموش شود. دوش نور به طور متناوب (برای مثال 2 یا 3 بار هر بار 15 دقیقه اتاق با نور 200 تا 500 (fc) روشن شود) بدین ترتیب می تواند بدن را دوباره به کار بیندازد، هوشیاری را برگرداند و به اعضای تیم که در NICU تاریک خواب آلود شده بودند، اجازۀ کار موثر بدهد.
صدا در NICU (کاردرمانی درتاخير حركتی nicu)
سروصدا بسیار نامطلوب است؛ سروصداهای محیطی می تواند نوزادان NICU را دچار پریشانی کند و تغییرات عمده ای را در حالتهای رفتاری و فیزیولوژیکی آنها ایجاد کند . آستانۀ شنوایی ، 40 دسی بل (dB) در 28 تا 34 هفتگی حاملگی، 30 دسی بل (dB) در 35 تا 38 هفتگی حاملگی و کمتر از 20 دسی بل (dB) در زمان ترم گزارش شده است؛ سروصدای NICU به مراتب از این آستانه ها بالاتر است. حداقل صدای NICU 50 تا 90 dB (که به ترتیب قابل مقایسه با صدای ترافیک خیابان و ماشین آلات سبک است) و حداکثر آن 90 تا 120 dB( قابل مقایسه با صدای ماشینهای سنگین) مطرح شده است. سطوح 50 تا 55 dB به میزان کمتري برای بزرگسالان مزاحمت متوسطی ایجاد میکند و سازمان سلامت و امنیت شغلی (OSHA) استاندارد صنعتی را حدود 90 dB برای 8 ساعتکار در بالاترین سطح امنیت برای کارگران بزرگسال مطرح کرده است (AAP).
در یک NICU ، سروصدای محیط (مکانیکی یا اجتماعی) در سراسر روز و شب ثابت هستند و برای هر نوزادی غیرتصادفی است. ویژگی صداهای داخل دستگاه صوت سفید مداوم و صداهای غیرکلامی ، گوش خراش، صداهای مکانیکی که به وضوح به داخل سرایت می کنند و طنین انداز می شوند است در حالیکه صداهای صحبت کردن آهسته و نامعلوم هستند. انکوباتورهای جدید تر صداها را بهتر از مدلهای قدیمی تقلیل می دهند.
سروصدا می تواند برای نوزادان بیمار و نارس در NICU بسیار تحریک کننده باشد. نتیجه هیجان و گریه کردن می تواند کاهش اکسیژن و افزایش تنگی عروق، فشارخون، فشار درون جمجمه ای و سرعت قلبی و تنفسی باشد، خفگی و کندی نبض هم ممکن است اتفاق بیفتد.
سروصدا ممکن است خواب را برهم بزند وممکن است تاثیرات مضری روی بهبودی و رشد تازه متولدشده داشته باشد. صداهای بلند و طولانی در کاهش شنوایی نقش دارند.دامنۀ فرکانسی که تحت تأثیر قرار می گیرد مطابق با فرکانس صداهای مخرب است؛ نوزادان نارس در خطر از دست دادن شنوایی در هر دو فرکانس پایین (صحبت کردن) و فرکانس بالا هستند.
رشـــــد عمده سیستــــم شنوایــــی انســـان در 3 ماهـــه سوم افتاق می افتد؛ اختلال حسی ممکن است وقتی اتفاق بیفتـــد که سیستمهــــای حسی نابالـــغ و به طــــور نادرســــت تحــــریک شـــود یا با تحریکات نامناسب بمباران گــردد. مطالعــات روی حیـــوانات یـک وابستگی بین تجارب حسی زود هنگام (نظیر سروصداهــای محیطـــی، بی نظـم، یا نور بیش از اندازه که پیش از
اتمام حاملگی ظاهر می شوند، وقتی رشد سیستم شنوایی باید بدون رقابت اتفاق بیفتد) و اختلال در رشد ادراکی و رفتاری اولیه نشان داده است.
مشکلات طولانی مدت در پروسۀ شنوایی می تواند باوجود هوش طبیعی و حساسیت شنوایی طبیعی رخ دهد؛ رفتارهای مرتبط با اختلال در پروسه شنوایی در NICU گزارش شده است. مشکلات پروسه شنوایی ممکن است با مهارتهای ضعیف گوش کردن (هوم؟چی؟)، سخت دنبال کردن دستورات شنوایی چند جملهای، تمیز ضعیف سیگنالهای شنوایی خاص در میان دیگر پس زمینه ها یا جریان صدا، گیج شدن، ظرفیت توجه کم یا مهارتهای خواندن و هجی کردن ضعیف، آشکار شود.
تغییر و تحولات محیطی صدا در NICU
اگرچه استاندادهای معین صدا برای نوزادان تعیین نشده است، اماتوصیه شده که سطح صدای کلی در NICU ، حدود 45 تا 50 dB نگهداشته شود و در 10% از زمان 55 dB اجازه داده شده ولی نباید از 70 dB تجاوز کند. اندازه گیری سطوح صدا در NICU با یک اندازه گیر صدا، هنگامیکه به ویژه اندازه گیریها در زمانهای مختلف در 24 ساعت روز بامراقبان متغیر و در طی سطوح مختلف فعالیت و هوشیاری بیماران انجام شود، می تواند برای شناخت منابع صدا و مشکلات مفید باشد.
از نظر تئوری، صدا در NICU باید به آسانی کاهش پیدا کند. به هرحال، چون بیشترین سروصدا مربوط به فعالیت انسان است، تغییرات می تواند به طور شگفت آوری سخت باشد. آموزش پرسنل، حفظ نظم و آرامش بخش، توجه ویژه و صبر ممکن است مفید باشد؛ بعضی اوقات فقط کم کردن نور لامپها ، اثری آرامش بخش دارد و سرو صدا را کاهش می دهد.
چون تلاشها برای تغییر رفتار جهت کاهش صدای NICU کاملاً موفق نبوده است، دخیل سازی تغییراتی جهت کاهش صدای فیزیکی توصیه شده است. کفپوش ضد باکتری، سقفهای ضد صدا، مواد ساختمانی ضد صدا و جاذب صدا، سیستم تخلیۀ مرکزی و پوششهایی که فضا را برای استفادۀ شخصی یا تعداد کمی از نوزادان تقسیم می کند می تواند در تغییرات و طراحی بخش جدید قابل ملاحظه باشد. رادیوها اغلب با سیاست NICU در تضادند، اگر چه در اجرا متفاوت است. بالای در ورودی NICU، باید پیجرها را روی حالت ویبراتور بگذارند. والدین و پرسنل می توانند در خارج از محیط بیمار با ویدئوهای آموزشی از بیماران دیدن کنند. تلفنهایی که به جای زنگ چراغ چشمک زن دارند، پیجرهای شخصی یا تلفنهای بیسیم که به پرستاران اجازه می دهند بدون مکالمه درون یا بین اتاقها بتوانند ارتباط داشته باشند، هشدار دهنده های دیداری و تجهیزات کم صداتر (مانند تهویه ها و انکوباتورها)، راه حل های دیگری برای کاهش صدا تولید می شوند.
تختخواب نوزادان حساس یا خیلی بیمار باید دور از روشویی ها، ماشینهای یخ، تلفنها، مناطق پر رفت و آمد و نوزادان پر سروصدا واقع شود. پرسنل می توانند صدای زنگهای هشدار دهنده را کاهش داده و می توانند همۀ زنگها را به سرعت خاموش کنند، تا صداهایی که به وضوح تیز و کر کننده و برانگیزندۀ نوزادان هستند را کاهش دهند؛ وسایل کنترل از راه دور برای خاموش کردن بعضی هشدار دهنده ها نیز در دسترساند. لوله های تنفسی و دریچه های آب میتواند جایی قرار گیرد که درناژ را افزایش دهد، بدین ترتیب آبهای جمع شده میتواند مکرراً خالی شود تا از سروصدا جلوگیری گردد(60 تا 70 dB) .
پوششهای دستگاه به طور قابل توجه می توانند سطح صدا را در انکوباتور کاهش دهند، پرسنل باید از ضربه زدن روی دستگاه (80 dB) ، بستن ناگهانی درها یا سوراخهای انکوباتور (90 تا 100 dB) ، ویا استفاده از روی انکوباتور به عنوان سطح کار، یا محل نگهداری وسایل اجتناب کنند. مکالمات شامل گردهم آیی های پزشکی، باید دور از تختخواب نوزاد برگزار شوند. سطل آشغالهای پلاستیکی می توانند بسیار بی صدا تر باشند، سرپوشهای سطل آشغالها میتوانند اگر لازم است پدگذاری شوند. اسباب بازیهای موزیکی یا نوار کاستها می توانندداخل دستگاه انعکاس پیدا کنند؛ نهایت احتیاط و صدای خیلی پایین توصیه شده است.
بعضی افراد اجراء یک ساعت سکوت و استفاده از گوش گیر برای کاهش صدا در NICU را پیشنهاد میکنند، به هرحال، اگر پرسنل اعتقاد داشته باشند که چنین تغییراتی کافی است، تلاش کمتری ممکن است برای کاهش سروصدای محیطی و فردی انجام شود؛ بهتر این است که سروصدای NICU در همۀ ساعات در کمترین حد نگه داشته شود.
مراقبت در NICU
برنامه های مراقبت در NICU به طور عمده با محیـط رحمـی جنینی و سیستـم معمول خانـه تفـاوت
دارد. حس لمس در رحم بسیار پیشرفت می کند و تماسهای آرام انسانی، به صورت طبیعی باعث ایجاد درون داد لمسی ثابت و مثبت بعد از تولد یک نوزاد ترم می شود؛ به هر حال تماس در NICU معمولاً در رابطه با مراقبت پزشکی است تا پرورش اجتماعی مداخلات NICU اغلب نامطلوب یا دردناک هستند و به طور دائمی در طی 24 ساعت اتفاق می افتند.
مثالهای تماس پزشکی شامل:معاینات فیزیکی،خون گیری، کاربرد یا تعویض نوارها، اندازهگیری ها (دما، فشارخون، وزن و دور سر و شکم)، تغییر پوزیشن، تزریق IV ، غذا دادن از طریق لولۀ گاواژ، تزریق خون، تزریق دارو، کیف و ماسک تهویه، لوله گذاری ، تنظیم لوله، دق کردن قفسه سینه و ساکشن کردن می شوند. وظیفۀ مراقبان، گزارش دادن افزایش سرعت ضربان قلب، نوسان در فشار خون ، تغییرات جریان خون مغز و کاهش اکسیژن خون است.
نوزادان نارس نسبت به درد بسیار آسیب پذیر هستند. کاهش توانایی برای تقلیل دادن درد ممکن است باعث شود که هر روش نسبتاً ملایمی دردناک به نظر برسد، به خصوص اگر آنها بعد از handling یا دیگر تجربه های دردناک انجام شوند. اثرات فوری تجربه های دردناک تکراری و شدید در NICU ممکن است بی ثباتی فیزیولوژیکی،عوارض پزشکی، اختلالات خواب، مشکلات تغذیه و خود تنظیمی ضعیف ، باشد؛ تغییرات طولانی مدت مانند کاهش آستانۀ درد و افزایش حساسیت به درد نیز ممکن است اتفاق بیفتد. درد طولانی و تکراری در افزایش مرگ سلولهای عصبی در مغز نابالغ دخیل است که این نگرانیهایی را برای نتایج آتی رشد عصبی ایجاد میکند.
مراقبت اصولاً براساس علائم خارجی پایـه گذاری شده است مانند جـداول ثابت برای اندازهگیری
علائم حیاتی و تغذیه، لذا اغلب واکنش مراقبان به حالات نوزادی که به مراقبت نیاز دارد در آن نادیده گرفته شده یا به تأخیر افتاده است. بنابراین مراقبت به تلاش نوزاد برای برقراری ارتباط توجهی ندارد. سرانجام این امر ممکن است نوزاد را از تلاش برای بیان نیازهایش دلسرد کند که احتمال دارد منجر به بی اعتنایی هیجانی نسبت به احساس نیازها شود و حتی ممکن است در رشد و شکل گیری بی اعتمادی نقش داشته باشد.
محرومیت از خواب نوزادان در NICU هم بررسی شده است مطالعات در سال 1970 فاش می کند که نوزادان NICU ، 80 تا 132 بار در روز آشفته می شوند، مدارک جدیدتر مطرح می کنند که تغییر و تبدیلات کمی در الگوهای handling و تکرار آنها ایجاد شده است. چون ترشح هورمون رشد انسان با تکرار منظم چرخۀ خواب و بیداری مرتبط است و در طول خواب فعال (حرکت سریع چشم، خواب [REH]) به اوج خود می رسد، محرومیت از خواب در NICU ممکن است در رشد مطلوب نوزاد تداخل ایجاد کند.
تغییرات نحوۀ مراقبت در NICU(تاخير حركتی کاردرمانی در nicu)
هدف از مراقبت حمایتی و رشدی در NICU، به حداقل رساندن عوامل استرس زای قابل اجتناب، تسهیل ثبات پزشکی و عصبی رفتاری نوزاد، حمایت از خواب، بهبود خود تنظیمی، پرورش مراحل رشدی طبیعی و ترغیب مشارکت خانواده است. اگر چه هدف کلی مراقبت رشدی در NICU و نحوۀ اجرای آن با توجه به تحقیقات و استراتژیهایی که دائماً پدیدار می شوند، متغیر است.
خود نوزاد (به جای برنامه های روتین پرستای) باید زمان و ترتیب مراقبت را مشخص نماید. برای مثال، آیا نوزاد روشهای مراقبتی که با هم اجرا می شوند را می تواند تحمل کند و از آنها سود ببرد (که به او اجازه می دهد مدت بیشتری بدون آشفتگی استراحت کند یا به خواب برود) یا باید روشهای مراقبتی در طول روز تقسیم شوند چون تحمل استرس کم است و برای اینکه نوزاد به حالت اول برگردد زمان طولانی لازم دارد؟ مراقب ممکن است برای بعضی روشها نیاز باشد، یک نفر برای انجام آن کار و نفر دیگر ( پرسنل یا والدین) برای حمایت نوزاد(شکل 7).
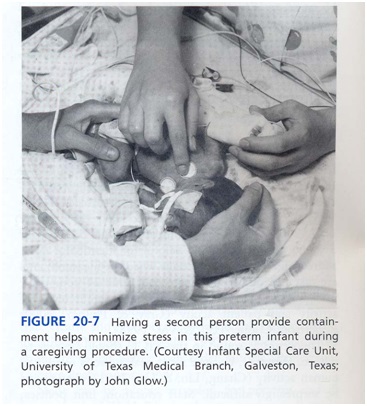
NICU ماساژ نوزاد
روشها و مداخلات برای هر نوزاد باید براساس ضرورت باشد نه عادت، و از handling و حرکت بی مورد اجتناب شود. برای مثال، آیا وزن کردن و حمام کردن باید روزانه انجام گیرد؟ آیا می توان بعضی علائم حیاتی را از مانیتورها گرفت؟ ایا می توان ساکشن را در مواقع ضروری انجام داد؟ آیا نوزاد حالا واقعاً به ارزیابی کاردرمانی نیاز دارد؟ آنهایی که به نوزاد دست می زنند باید اول او را برای تماس و حرکت، با نرم و آهسته صحبت کردن آماده کنند و در طول حرکت و بلند کردن نوزاد اندامهای او را نیز حمایت کنند، جدول 3 نکاتی در مورد مراقبت نوزاد در حالات خواب و بیداری به طور خلاصه بیان می کند.
اگر بدن نوزاد به همراه اندامها به خوبی حمایت شود، حمام باغوطه ور شدن در آب گرم نسبت به حمام با اسفنج ، معمولاً آرام بخش تر است. حمام با «قنداق» حتی برای نوزادانی که مشکلات ارگانیک دارند و تحریک پذیرند موفقیت آمیز است. نوزاد قنداق شده تا شانه ها در یک وان آب گرم غوطه ور است و اول صورت با آب تمیز شسته می شود، بعداً یک قسمت بدن برای حمام کردن و آبکشی آزاد می شود و آن وقت دوباره در قنداق خیس پیچیده می شود تا قبل از اینکه دیگر قسمتهای بدن شسته شود (برای مثال ، قسمت راست بالای بدن، بعد قسمت چپ بالای بدن، بعد پاها و باسن) . گرمی و وزن پتوی خیس آرام کننده به نظر می رسد، نوزادان معمولاً در طول این حمام ساکت و آرام هستند، درست کردن حمام قنداقی یک تجربه مراقبت موفق و لذت بخش برای والدین است (شکل 8).
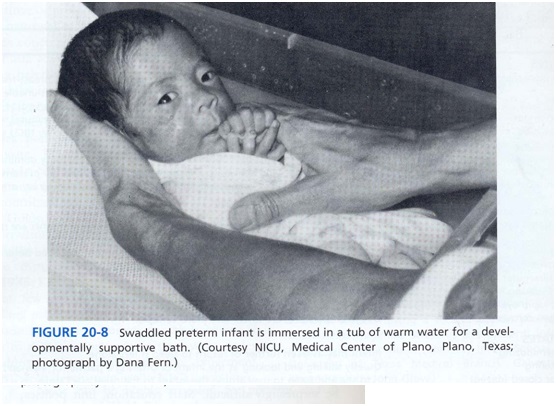
هر تماس اجتماعی و روشهای مراقبت غیر تهاجمی هم می تواند نوزادان آسیب پذیر را دچار آزار و استرس کند، و نیاز به تلاشهای مراقبتی برای تسلی و تسهیل بهبودی نوزاد دارد. مثالهایی از روشهای حمایتی شامل این موارد است: تختخواب راحت، محصور کردن کودک (نظیر آغوشهای آویزی، قنداق کردن با پتو یا دستهای والدین یا مراقبت دوم)(شکل 9)
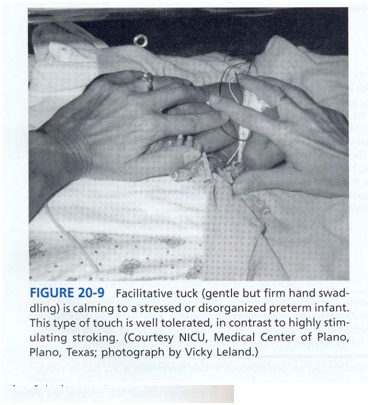
تماس پوست به پوست والدین (مراقبت کانگورو) و کاهش نور و صدای محیط ، مکیدن غیر غذایی اغلب برای آرامش بخشی و خود تنظیمی موفق است، یک پستانک در 24% حل ساکروز را پایین می آورد و می تواند برای کمک به تقلیل روشهای دردناک استفاده شود.
| جدول 3: حالت های نوزاد و نکات مراقبت | |
| حالتهای نوزاد تازه متولدشده | توضیحات |
| حالتهای خواب | |
| خواب عمیق (بدون حرکت سریع چشم ([NREM]) | هوشیار کردن کودک اگر غیرممکن نباشد بسیاردشواراست.نوزاددر این حالتحتی بعدازتحریک شدیداز سینۀ مادر یا شیشه تغذیه نمیکند. نوزاد قادر به پاسخ دادن به محیط نیست و مراقبان را نا امید می کند. |
| تغییرات کند حالت | ضربان قلب نوزادان ترم، سرعت آهسته ای دارد (80 تا 90 بار در دقیقه) که ممکن است باعث راه انداختن هشدار دهنده های سرعت ضربان قلب شده و بی جهت پرسنل NICU را فرا بخواند |
| چشمها بسته؛ فقدان حرکات چشم | نوزدان نارس هنگام تولد تغییراتی در هوشیاری نشان می دهند، حالات اولیه غالب شامل این موارداست: خواب سبک، ساکت بودن و هوشیاری فعالانه، خونسردی حفاظتی، نوزادان نارس را قادر می سازد تا غیرفعال ، غیرپاسخگو و در حالت خواب باقی بمانند تا انرژی را برای رشد و ذخیره سازی رشد درونی فیزیولوژیک نگه دارد. |
| فقدان فعالیتهای خود به خودی به استثنایازجاپریدنوحرکاتناگهانی | |
| از جا پریدن با مقداری تأخیر و سرکوب سریع آن | |
| مصرف پایین اکسیژن | |
| خواب سبک (حرکت سریع چشم در خواب ([REM]) | نوزادان ترم در شروع و پایان خواب، فعال هستند. نوزادان نارس (نسبت به نوزادان ترم) در طول خواب فعال به تحریکات بیشتر جواب می دهند. |
| سطح پایین فعالیت | نوزادان در این حالت ممکن است مختصری گریه یانق نق کنند و برای غذا خوردن بیدار شوند قبل از اینکه به طور کامل بیدار شده و آمادۀ غذا خورد شده باشند. |
| سطج پایین فعالیت | |
| حرکات و تکانهای متناوب | |
| نفسهای نامنظم و شکمی | |
| حرکات متناوب مکیدن | میزان اکسیژن پایین تر و بسیار متغیر است |
| چشمهایبسته؛ حرکت سریع چشم | |
| مصرف بالای اکسیژن | |
| حالتهای بیداری | |
| خواب آلودگی یا نیمه هوشیاری | نوزاد ممکن است بیشتر بیدار شودو اگر تنها رها شود مجدداً بخوابد |
| لرزیدن پلکها | آرام صحبت کردن و نگاه کردن به نوزاد یا دادن پستانک یا نگاه کردن به یک جسم بیچان یا گوش دادن به آن ممکن است نوزاد را هوشیار کند و به حات کاملاً هوشیار در بیاورد |
| چشمها باز یا بسته اند (گیج شدن) | |
| تکانهای ملایم (متناوب) | |
| تأخیردرپاسخگوییبهمحرک حسی | |
| تغییرحالتآرام نوزادبعداز تحریک | |
| نق نق کردن ممکن است وجود داشته باشد یا نباشد | |
| نفسهای خیلی سریع و سطحی | |
| کاملاً هوشیار با نگاه براق | بلافاصله بعد از تولد، نوزاد ترم تازه متولد شده یک دوره کامل هوشیاری را نشان می دهد که اولین فرصت آنها برای«درک کردن» والدینشان و محیط خارج رحمی است. لامپهای تیره، آرام صحبت کردن و نوازش کردن این زمان را برای والدین بهینه می سازد. |
| تمرکز و توجه روی منبع تحریک | این بهترین حالت برای یادگیری است، زیرا تمرکز نوزاد و همۀ توجهش روی تحریکات بینایی، شنوایی، لامسه و مکیدن است، این بهترین حالت برای تقابل با والدین است، زیرا کودک قادر به حداکثر توجه به والدینش است و متقابلاً به آئها پاسخ می دهد. |
| تحریکات مداخله گر ممکن است نفوذکند؛ممکن است در پاسخدهی کمی تأخیر داشته باشد. | |
| فعالیت حرکتی کم | |
| هوشیار- چشمان باز | آستانه نوزاد (افزایش حساسیت) برای تحریکات داخلی (گرسنگی، خستگی) و برای تحریکات خارجی (خیسی، سروصدا، handling) کاهش پیدا کرده است. نوزاد ممکن است خودش ساکت شود، ممکن است کم کم گریه کند یا توسط تسلی مراقب آرام شود، هوشیار شود یا به خواب رود |
| فعالیت حرکتی قابل توجه، حرکات پرتابی اندامها و تکانهای خود به خود | نوزاد به دلیل افزایش فعالیت حرکتی و افزایش حساسیت به تحریکات، قادر نیست حداکثر توجه را به مراقبان نشان دهد |
| واکنش به تحریک خارجی با افزایش در حرکات و تکانها (مجزا کردن واکنشها دشوار است زیرا سطح فعالیت به طور کلی بالاست) | |
| تنفس نامنظم | |
| نق نق کردن ممکن است وجود داشته باشد یا نداشته باشد | |
| گریه کردن | |
| شدید است و با تحریکات خارجی به سختی قطع می شود | گریه پاسخ نوزاد به تحریکات نامطبوع داخلی یا خارجی است (یعنی تحمل کودک بالا یا پایین می رود) نوزاد ممکن است قادر باشد خودش را با رفتاری مثل گذاشتن دست در دهان ساکت کند؛ صحبت کردن با نوزاد شاید گریۀ نوزاد را آرام کند؛ بلند کردن ، تکان دادن یاگذاشتن نوزاد روی شانه های مراقب ممکن است نوزاد راآرام کند |
| تنفس سریع ، سطحی و نامنظم | |
خانواده ها در NICU
خانواده ها در بحران
ورود یک نوزاد به NICU غالباً خانواده را در بحران و نگرانی قرار می دهد و شدیداً احساس دستپاچگی می کنند. زایمان اغلب غیر از انتظار بوده و واحد خانواده حالا جدا شده است. ظاهر نوزاد می تواند وحشت آور باشد و محیط NICU نیز دستپاچه کننده است. پرسنل ناشناس و اصطلاحات علمی نا آشنا می تواند ارتباطات موثر را به تاخیر بیندازد. بعضی مادران بعد از حاملگی یا زایمان هنوز مشکلات یا بیماریهای فیزیکی دارند. ملاحظات مالی، نقل و انتقالات یا مسافرتها و نیازهای متضاد افراد خانواده می تواند آزار دهنده باشد. شوک والدین، عدم پذیرش و غم از دست دادن یک تولد ایده آل و نوزاد سالم، با نگرانیهای مربوط به بهبودی نوزاد بیمار توأم می گردند. افسردگی پس از زایمان استرس را افزایش می دهد و تطابق را به تأخیر می اندازد.
توضیحات تصویری NICU ، گرفتن پرسنل و ارزشیابی ، راهنماییهای مراقبت و طرح جدید بخش NICU به خوبی افزایش اهمیت مراقبت متمرکز بر خانواده را منعکس می کند. سیر پیشرفت از تصور ذهنی داشتن حمایت کامل خانواده تا به اجرا در آوردن آن روندی است که به تغیر فرهنگ NICU ، شامل اعمال و اعتقادات پرسنل نیاز دارد. متخصصین رشد می توانند تغییر مراقبت سنتی وظیفه محور را به مراقبت کل گرایانه، انفرادی، خانواده محور، تسهیل کنند.
مسئولیتهای والدین درکودکان بیمار با نیازهای خاص بدین شرح است: تدارک بیننده، حمایت کننده، مراقب، آموزش دهنده و تسهیل کنندۀ رشد کودک. بسیاری از حیطه های کنترل طبیعی والدین به اعضاء تیم پزشکی سپرده می شوند، زیرا پدر و مادر جدید در مراقبت ازنوزاد در NICU آمادگی لازم را ندارند.
سیاستهایی که دسترسی به نوزاد را ممنوع می کنند (مانند ساعتهای محدود ملاقات و یا جلوگیری از ورود در طول ویزیت پزشکی یاتغییر شیفت) یا محدودیت درحضور حمایتی اعضاء خانواده و دوستان، می توانند والدین را بیشتر محدود و ایزوله کنند. برعکس پذیرش خانواده، اعتماد به نفس و و اطمینان را می توان از طریق ارتباطات مثبت با پسنل NICU که به راحتی با خانواده ارتباط برقرار می کنند و آنها را در تصمیم گیری و مراقبت نوزاد مشارکت می دهند تسهیل نمود.
گفتگو و همکاری
مراقبت پزشکی و نگرانیها، پیچیدگی تکنولوژی پیشرفته محیط NICU و عدم بلوغ عصبی- رفتاری نوزاد نارس نقش خانواده ها را در NICU تضعیف کرده است. خانواده ها را می توان تشویق کرد که سئوالاتی در مورد آنچه می خواهند بدانند بپرسند. لازم است که پاسخهای پرسنل صادقانه، استوار و قابل فهم باشند. والدین اغلب وقتی ناامید می شوند که اطلاعات نامتناقض باشند؛ خیلی از آنها از اطلاعات ناقص یا مشاهدۀ عدم حقیقت دلواپس میشوند. منابع چاپی در اتاق انتظار، در اتاق والدین یا به صورت بروشور برای استفاده اختصاصی می تواننددر دسترس والدین قرار بگیرند. بعضی NICU ها کامپیوترهای قابل دسترس برای آموزش والدین و منابع حمایت کننده یا اینترنت دارند. گروههای متشکل از والدین می توانند همچنین در تهیۀ اطلاعات، تسلی دادن و حمایت کردن، کمک کننده باشند.(کاردرمانی درتاخير حركتی nicu)
وقتی که والدین تقاضاهای غیرمعمولی دارند یا تقاضاهایی دارند که با اولویت های پرسنل NICU تفاوت دارد، پرسنل NICU لازم است که به یاد بیاورند والدین احساساتی هستند و حق قانونی آنهاست که برای نوزادشان تصمیماتی بگیرند. بیکر (1995)، رویکرد چهار سئوالی را پیشنهاد میدهد که هم به والدین و هم به پرسنل اجازه می دهد که احساس احترام کنند.
- هدف پرسنل چیست؟
- هدف والدین چیست؟
- آیا خواستۀ والدین به نوزاد زیان خواهد رساند؟
- چه راههایی برای دسترسی به تحقق هر دو هدف وجود دارد؟
در بیشتر موارد انتخاب والدین درست به همان نتیجه خواهد رسیدوپرسنل می توانند استانداردهایشان را برای مراقبت امن، موثر و مناسب حفظ کنند. فرهنگ، مذهب و دیگر عقاید خانواده می تواند در این رویکرد لحاظ شده و مطابقت داده شوند.
مشارکت خانواده در حمایت رشدی(تاخير حركتی کاردرمانی در nicu)
حمایت غیر قضاوتی که با مکانیزم های تطبیقی والدین، روشهای یادگیری، شخصیت ها وزمینه فرهنگی تطبیق داده شده اند سئوال انگیز ولی اساسی هستند. برای کار درمانگران نوزاد، کار در NICU یک همکاری دو طرفه با مرکزیت خانواده است نه اینکه «درمانگر به عنوان متخصص ، بچه به عنوان مشتری و والدین مانند دانش آموز» باشند. خدمات حمایت رشدی برای خانواده ها در NICU روی روابط پایه گذاری شده است. درمانگر با والدین صحبت می کند ونقش فعال خانواده با نوزادشان و با تیم NICU را تسهیل می کند. پدر، به خوبی مادر، باید ترغیب شود تا در مذاکرات و مراقبت شرکت کند.
درمانگر می تواند مشارکت خانواده را با ایجاد فرصت های مکرر برای مکالمۀ دو نفره (جستجو کردن و قدردانی کردن) استفاده از نظرات و بینش های والدین علاوه بر سهیم کردن آنها در کارها، توجه به نگرانیهای والدین، پرهیز از قضاوتها و تصدیق اینکه والدین بهترین علاقه را در قلب خود نسبت به نوزاد دارند، حمایت کند. شناختن مهارتهای والدین، جشن گرفتن موفقیتها و تسهیل مهارت والدین می تواند فوق العاده باشد.
برخی تغییرات مطلوب خانواده در روند عادی و جریانات اتوماتیک NICU ، مراقبتهای والدین را تسهیل می کند. قرار دادن دو قلوها کنار همدیگر با هم تختخواب کردن آنها یک فضای خانوادگی و آشنا ایجاد میکند و بهتر از این است که جدا تحت پرستاری قرار بگیرند. پرسنل تلاش میکنند تا نوزاد راحت باشد و تا جای ممکن نمای عادی داشته باشد (مانند قرار دادن در پوزیشن ها، استفاده از لباس بچه گانه، استفاده از روبان مو استفاده از اسم مختصر زیبا) و به والدین کمک میکنند تا از میان دستگاههای تشخیصی و تکنولوژی به داخل نگاه کنند. پشتکار در استفاده از نام نوزاد و جنس صحیح به خانوادهها نشان می دهد که پرسنل NICU بچه شان را به عنوان یک شخص واقعی و نه فقط یک بیمار قبول دارند. جداول تغذیه و انواع دیگر مراقبت را میتوان طوری مرتب و تنظیم کرد که با برنامه های خانواده تا حد ممکن مطابق باشد. دخالت دادن برادر و خواهرها، بستگان خانواده و سایر حامیان می توانند در طول حضور نوزاد در NICU دلگرم کننده باشد.(تاخير حركتی کاردرمانی در nicu)
ارزیابی رشدی و رفتاری نوزاد توسط درمانگر نوزاد می تواند برای والدین آموزش دهنده باشد (شکل 10) .
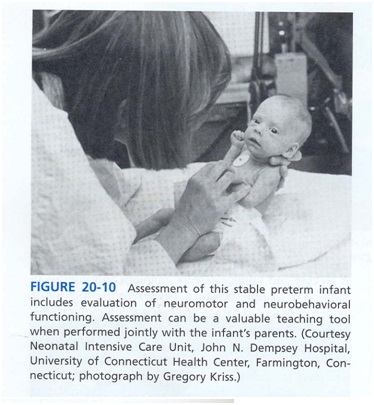
نوزادان در NICU ماساژ نوزاد
درمانگر همچنین درک و مهارت والدین را در پاسخگویی مناسب به اشارات نوزادشان در حالت استرس یا آرامش ارزیابی و پرورش می دهد و وضعیت های درمانی و handling حمایتی رشدی را فراهم می کند(نظیر قرار دادن اندامها در flex، شکل دادن سروتنۀ تحتانی نوزاد در داخل دستان والدین تا بتوانند کودک را بغل کنند)، درون دادهای حسی را تنظیم می کند تا از تحریکات بیش از حد جلوگیری شود، تغذیه دهانی و عملکرد را تسهیل می کند و نیازهای رشدی دراز مدت نوزاد را در نظر می گیرد.
اگر والدین نمی توانندمکرراً به NICU بیایند، درمانگر می تواند برای والدین یک مکالمۀ تلفنی را ترتیب دهد، عکس بفرستد (چاپ شده یا دیجیتالی) یا قسمت مهم رویدادها ورفتارها را یادداشت کند یاکنار تخت نوزاد یک دفتر وقایع روزانه قرار دهد که هریک از پرسنل میتواند مشاهدات و پیشرفتها را برای والدین گزارشکنند تا وقتی رسیدند بخوانند.کار در برنامه غیر رسمی شامل بعضی بعد ازظهرها،آخر هفتهها و تعطیلات دسترسی به درمانگر را افزایش میدهد و برای خانوادهها بسیار سودمند است. افزایش دلبستگی والدین به نوزاد و کمک به رشد خانواده درجهت افزایش توانایی دانستن، عشق ورزیدن و پاسخگویی به نوزادشان به عنوان یک شخص بی نظیر منافع بیشتری نسبت به دیگر مداخلات درمانگران NICU تامین می کند.
نگه داشتن پوست به پوست (مراقبت کانگورو)(کاردرمانی درتاخير حركتی nicu)
مراقبت کانگورو به تمرین والدین اشاره دارد که نوزاد نارس خود را زیر لباس خود و سینه به سینه و پوست به پوست نگه می دارند (شکل 11).
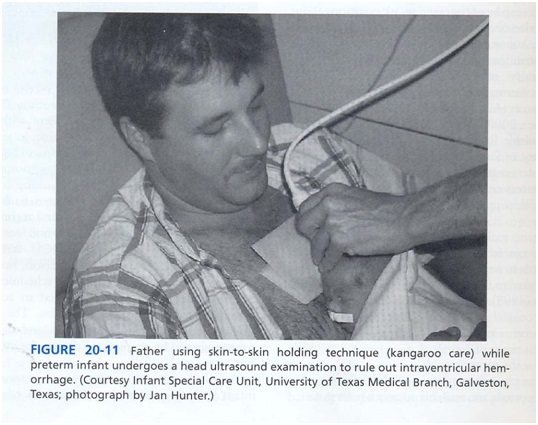
ارزيابي مراقبت هاي ويژه نوزادان ور در NICU صدا در NICU مراقبت در NICU نوزادان در NICU ماساژ نوزاد
مراقبت کانگورو در بوگاتای کلمبیا به جهت پاسخگویی به پرستاریهای شلوغ و کمبود امکانات(تاخير حركتی کاردرمانی در nicu)
پزشکی به وجود آمد؛ این تمرین در سراسر غرب اروپا گستریش یافته و به مقبولیت زیادی در ایالات متحده رسیده است. شروع، دفعات و مدت زمان مراقبت کانگورویی میان کودکان NICU فرق می کند و مطابق با سن، وزن و تیزهوشی نوزاد NICU است. نگه داشتن پوست به پوست خیلی نامحدود است و برای نوزادانی که شرایط با ثبات دارند و از دستگاه تهویه استفاده می کنند قابل قبول تر است اما برای نوزادان کم سن تر و مریضتر نیز انجام می شود.
این شیوه بغل کردن منافع زیادی هم برای نوزاد و هم برای والدین دارد. منافع گزارش شده نگه داشتن پوست به پوست شامل: ثابت شدن سرعت ضربان قلب و تنفس، کاهش خفگی، ثبات دمای بدن، کاهش آشفتگی و انجام فعالیت حرکتی، کاهش استرس محیط آزار دهنده و مداخلات پزشکی ، بهبود کنترل state ، تکامل سیستم 24 ساعته، بهبود رشد، کاهش یا برطرف شدن عفونتهای شدید، آسانی تغذیه باسینه مادر، تسریع در ترخیص از بیمارستان و اثر مثبت بر روی نتایج رشد عصبی، است. منافع آن برای والدین شامل: تسهیل تولید شیر مادر وتغذیه طولانی تر با سینه، افزایش میزان هوشیاری و آگاهی از نوزاد و کم شدن اضطراب، افزایش ارتباط مادر و احساسات نزدیکتر با نوزادشان، لمس مثبت تر نوزاد، توجه کمتر به مراقبت تکنیکی، اعتماد به نفس در توانایی خودشان در مراقبت و کاهش اضطراب مادر، می باشد.

کلینیک کاردرمانی پیشگام با بهترین و به روزترین تجهیزات توانبخشی و همچنین کادری مجرب آماده خدمت رسانی به شما عزیزان میباشد.
کلینیک پیشگام با 10 سال سابقه توانبخشی افراد و با بهترین و به روزترین تجهیزات توانبخشی آماده خدمت رسانی به شماست.
برای مشاوره رایگان با شماره تلفن 09101876646 تماس بگیرید.
برنامه ریزی ترخیص
برنامه ریزی ترخیص از روز پذیرش شروع می شود. تسهیل ثبات رفتاری نوزاد، سازماندهی چرخۀ خواب و بیداری، ظرفیت خودتنظیمی از طریق تغییرات محیطی ثابت و مراقبت حساس، انتقال به خانه را برای نوزاد و خانواده آسان می کند. دخالت وحمایت والدین در نقشهای مراقبتی فعال نوزاد در تمام مدت بستری ضروری است. آکادمی بیماریهای کودکان (1998) خط مشی های مفصلی برای مرخص شدن از بیمارستان نوزادان تازه متولد شده پرخطر پیشنهاد کرده است ( به عنوان مثال برای نوزادان نارس، نوزادان نیازمند به حمایت تکنولوژیکی، نوزادانی که در خطر مشکلات فامیلی هستند، نوزادانی که شرایطشان تغییر ناپذیر است و منجر به مرگ زودرس خواهد شد).
بعد از اینکه برخی بخشهای بیمار مدار بسته شدند، یک بیمارستان نوآور به والدین در NICU اجازه داد در اتاقهای خالی بمانند و به این گونه برای کمک به مراقبت از فرزندانشان آماده دسترسی باشند؛ وقت شب تغذیه از سینۀ مادر در NICU هایشان یک اتفاق معمولی و متداول بود. خیلی از بیمارستانها تطابق هایی را برای والدین ایجاد می کردند تا آنها در اتاق والدین NICU، قبل از ترخیص تمام شب را با نوزادشان بمانند.
والدین باید با تواناییهای رشدی خاص و نیازهای خاص نوزادشان آشنا باشند. درمانگر میتواند اطلاعاتی در موردمراکز اجتماعی و گروههای حمایت خانواده تهیه کند. اگر لازم باشد، نوزاد باید به نزدیکترین بیمارستان کودکان محلی منتقل شود، اما این به طور معمول برای هر درجه NICU ضروری نیست. ترتیب دادن ملاقات پرسنل مراکز اجتماعی برای والدین قبل از اینکه نوزادشان از بیمارستان مرخص شود، و یا پیگیری تلفنی یکی از پرسنل NICU بعد از مرخص شدن ، می تواند در کم کردن «استرس والدین» از NICU کمک کند.
بسیار توصیه شده که درمانگران به طور فعال در کلینیک های follow-up شرکت کنند. گذشته از اینکه اجازه تقویت و ادامۀ آموزش رشدی را می دهد مانع از دست دادن بعضی از نوزادان و تداوم ارتباط با خانواده های NICU می شود؛ درمانگر دانش ارزشمندی از فرصتهای بی شماری که برای مشاهده نتایج نوزادان با تشخیصهای مختلف و روشهای کلینیکی است، به دست می آورد. بسیاری از نوزادان بعد از ماندن طولانی مدت درNICU به طور شگفت آوری خوب می شوند؛ در حالیکه دیگران دچار مشکلات غیر پیش بینی شدهای میشوند. این اطلاعات به درمانگر کمک میکند که خاصیت غیر قابل پیش بینی پیشرفت نوزاد NICU را احساس کند و متغیرهایی که در نتایج رشد دخالت می کنند را درک نماید.
نوزادان در NICU (تاخير حركتی کاردرمانی در nicu)
ارزیابی نوزاد NICU
قانون طلایی ارزیابی و مداخله کاردرمانی، در نوزاد NICU این است « برتر از همه و بدون آسیب عمل کنید!» برای درمانگر، امنیت نوزاد، در همۀ جنبه های مراقبت برتری دارد. پیشنهادات زیر میتواند به اطمینان از محافظت نوزاد کمک کند.
- قبل از دست زدن به هر کاری، ابزار جدید ارزیابی را کاملاً بیاموزید(برای مثال خواندن و مرور دستور العمل ها، مشاهدۀ یک فرد ماهر در ارزیابی نوزادان هر سنی، تمرین کردن بر روی یک مدل و بعد بر روی نوزاد). بسیاری از درمانگران از یک ارزیابی ساختاری استفاده می کنند که با گردآوری اطلاعات و مشاهدات کلینیکی مربوط به کاردرمانی تهیه شده است. اجرای بعضی ارزیابی های ساختاری نوزاد به داشتن تمرینات خاص درمانگر نیاز دارد؛ دیگر روشهای اجرا ممکن است بعد از مطالعۀ مستقل دستورالعملها مورد استفاده باشد (جدول 4 و کادر 10).(تاخير حركتی کاردرمانی در nicu)
- اطلاعات زیر بنایی را قبل از اجرای ارزیابی جمع آوری کنید. این می تواند شامل آمارها، سابقۀ خانوادگی (برای مثال فاکتورهای اقتصادی،اجتماعی، فرهنگی و سیستمهای حمایتی)، سابقه تولد، سابقۀ پزشکی بعد از تولد و شرایط فعلی نوزاد(شامل تجهیزات پزشکی مورد استفاده ، روش تغذیهوبرنامه،دارو درمانی جاری و سطح فیزیولوژیکی هومئوستاسیس)، باشد.
- درک نقش پرستار در حفاظت از نوزاد.(تاخير حركتی کاردرمانی در nicu)
- از مشاهدات کلینیکی دقیق نوزاد و محیط اطراف قبل از هر تماسی استفاده کنید. نوزادان خیلی ضعیف را می توانید با مشاهدات ماهرانه به خوبی ارزیابی کنید.
- ارزش هر نوع معاینه و دستکاری نوزاد را در مقایسه با استرسی که بر روی نوزاد می گذارد سبک و سنگین کنید: واقعاً چه چیزی مهم و ضروری است؟ از ارزیابی های ساده که فرمهای ارزیابی را پرکند پرهیز کنید. ارزیابی هم زمان ممکن است تکرار غیر ضروری آیتم هایی که نیاز به handling دارد را کم کند.
- زمان ارزیابی را با چرخۀ خواب ، برنامه تغذیه، برنامه روزانه مراقبت و حالتهای پزشکی تطبیق دهید. نشانههای استرس نوزاد را در طول handling در نظر داشته باشید. اگر نوزاد به سادگی به حالت آرامش بر نمیگردد (حتی با کمک مراقبان) از روش ارزیابی مشاهدهای استفاده کنید(تاخير حركتی کاردرمانی در nicu)
انجام یک ارزیابی از تجزیه و تحلیل کردن دقیق نتایج آسان تر است. تغییر نادرست و اشتباه گرفتن عدم بلوغ با پاتولوژی از خطاهایی هستند که درمانگران تازه کار با آن روبه رو هستند. بخشهای ذیل در مورد رشد نوزاد نارس و مداخلات میتواند به درمانگران کمک کند که با دقت بیشتری یافتههای ارزیابی را تفسیر کنند. ارزیابی های تکراری NICU و کلینیک follow-up وقتی نوزادان بالغ می شوند و بهبودی می یابند، برای قضاوت کلینیکی صحیح در مورد معنی واقعی یافته های کلینیکی اولیه ضروری است.(تاخير حركتی کاردرمانی در nicu)
سازماندهی رفتار عصبی نوزاد نارس (تاخير حركتی کاردرمانی در nicu)
تئوری synactive رشد
نوزاد نارس دائماً از اثرات محیطی تاثیر می پذیرد و به آنها پاسخ می دهد. ALS یک مدل برای درک این قابلیت های نوزادان نارس در سازماندهی و کنترل رفتارشان پیشنهاد کرده است. تئوری synactive رشد 5 زیر سیستم جدا اما مرتبط با هم را در نوزاد پیشن(تاخير حركتی کاردرمانی در nicu)هاد می کند (اتونومیک، حرکتی، حالت، توجه- تعامل و خود تنظیمی) که اینها با یکدیگر و با محیط در ارتباط هستند. (شکل 12)
بروز این زیر سیستمها را در نوزادی که در حال بالغ شدن است قبل و بعد از تولد نشان می دهد. از طریق رویکرد قابل تشخیص و رفتارهای اجتنابی که در این زیر سیستمها اتفاق می افتد نوزادان مرتباًسطحاسترس و ثباتشان را در ارتباط با اتفاقات و اطرافشان ابراز می کنند (جدول 5 و شکل 13). بلوغ و بهبود (یا کاهش) سلامتی در مشاهدات مداوم زیر سیستمهای رشد دیده می شود(جدول 6).
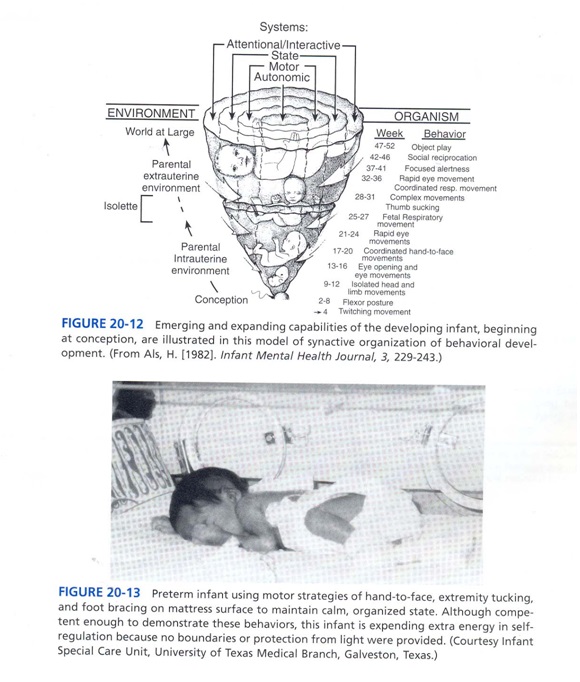
Synactive اشاره به فرایندی دارد که بوسیله آن عملکرد یک زیر سیستم می تواند در سازماندهی و صحت دیگر زیر سیستمها اثر بگذارد. برای مثالMarissa که الان از لحاظ فیزیولوژیکی و حرکتی دارای ثبات است و قادر است حدود10 دقیقه هوشیار باشد، می توان انتظار داشت که به تحریکات اجتماعی گوش کند و پاسخ دهد. در هر حال ، اگر مراقب به طور همزمان بخندد و سرش را تکان دهد در حالیکه صحبت می کند و او را نوازش می کند، Marissa به دلیل تلاش جهت تلفیق تمام محرکات وارده دستپاچه می شود و با رفتارهای اجتنابی و استرسی مانند خیره نگریستن به حالت تنفر، فلج حرکتی و به حالت خفگی پاسخ می دهد (شکل 14).
ارزيابي مراقبت هاي ويژه نوزادان ور در NICU صدا در NICU مراقبت در NICU نوزادان در NICU ماساژ نوزاد
تئوری Synactive اساس مراقبت را مراقبت حمایتی رشدی فردی و خانواده محور قرار می دهد. مراقبان آموزش دیده اند که نسبت به هر ضعف و رفتارهای حاکی از استرس نوزاد حساس باشند. مراقبان از این مشاهدات برای تعدیل محیط و تغییر شیوه های مراقبتی استفاده میکنند تا سازماندهی نوزاد و سلامتی اوتسهیل گردد.مراقبت همچنین تلاشهای نوزاد برای ماندن در حالت آرامش یا برگشت به حالت پایدار و سازماندهی شده را ثبت و تسهیل میکند. نوزاد و خانواده به طور واحددر نظرگرفتهمیشوندووالدین در اجرای یک نقش فعال نسبت به نوزادشان درNICUحمایت میکردند
دستاوردهای پزشکی ، رشدی و اقتصادی ، در فراهم نمودن مراقبت حمایتی رشدی سهیم بوده است. منافع گزارش شده شامل: کاهش شدید بیماریهای حاد ریه، رسیدن زودتر به تغذیه های دهانی، بهبود افزایش وزن، کمتر ماندن در بیمارستان با کاهش هزینه ها، بهبود رشد شناختی و حرکتی در مقایسه با نوزادان گروه کنترل و افزایش مشارکت خانواده می باشد.
سازماندهی رفتار عصبی نوزاد نارس In.Turning, Coming.Out and Reciprocity:
توصیف دیگر سازماندهی رفتار عصبی نوزادنارس راهنماییهای تجربی را برای کار درمان، برای جستجو کردن و تعیین مداخلات مناسب برای نوزدان خاص تسهیل می کند. نوزادان در مرحلۀ In-Turning معمولاً نابالغ یا به طور وخیم بیمار هستند ؛ این نوزادان به کمترین handling با بیشترین حمایت مراقبتی و محیطی نیاز دارند. نوزادان در مرحلۀ Coming out به ضعف و آسیب پذیری باز می گردند اما در دورههای کوتاهی توانایی توجه به محیط اطرافشان را دارند. درجههایی از تحریک در اندازه کم می تواند مناسب باشد و در خور تحمل نوزاد دیده شود.
نوزاد بالغتر و با ثبات تر در مرحلۀ Reciprocity وقتی که در یک حالت هوشیاری آرام مناسب است، قادر به توجه و تقابل است اما مراقب هنوز باید پروسه را ملاحظه کند و از خطاها اجتناب کند. با پیشرفت سن پیش ادراکی و وضعیت پزشکی (هوشیاری و بیماری طولانی مدت) روی رشدفردی نوزاد از میان این مراحل تأثیر می گذارد. جدول 7 به طور خلاصه مراحل و مشخصات سازماندهی رفتاری نوزاد نارس در این تئوری و آن تئوری Als’ Synactive رشد را توصیف میکند.
حالتهای برانگیختگی
اصطلاح (state) حالت به درجۀ هوشیای یابرانگیختگی اشاره دارد و کیفیت و ثبات حالتهای مجزای نوزادان نارس معمولاً با افزایش سن و بلوغ بهبود می یابند. حالت به طور عمده روی دیگر مناطق مانندتون عضلانی، انجام تغذیه و تقابل با محرک اثر می گذارد. حالت غالباً به 6 دسته طبقه بندی می شود:(تاخير حركتی کاردرمانی در nicu)
- حالت 1: خواب عمیق (یعنی چشمها بسته هستند بدن REM ؛ تنفس منظم است؛ حرکت وجود ندارد به جز از جاپریدن های تنها ).
- حالت 2: خواب سبک (یعنی چشمها بسته هستند، REM ممکن است زیر پلکها مشاهده شود؛ تنفس ممکن است نامنظم باشد؛ حرکات غالب تر هستند، پاسخگویی به محرک خارجی زیاد است).
- حالت 3: حالت انتقالی از چرت زدن به خواب آلودگی (یعنی چشمها بازو بسته می شوند؛ پلک چشم به نظر سنگین می رسد؛ سطح فعالیت متغیر است؛ نوزاد یا به خواب عمیق تر می رود یا هوشیار تر می شود).
- حالت 4: آرامش و هوشیاری (یعنی چشمها باز هستند؛ حرکت کم است). کیفیت هوشیاری آرام مهم است. یک نوزاد با چشم براق، هوشیاری قوی ، بهترین حالت را برای توجه و تقابل بامحرک محیطی خاص دارد (شکل 15)
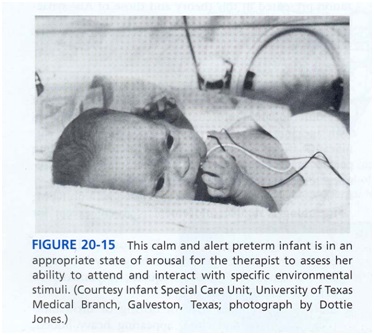
برعکس، یک نوزاد ممکن است در حالت 4 باشد اما قادر به تقابل نباشد اگر هوشیاری کیفیت ضعیفی داشته باشد.
این حالت را معمولاً به عنوان گیجی، سطح پایین هوشیاری با یک کندی، چشمان شیشه ای خیـره (در شکل 14 ببینید) ذکر میکنند یا خیلی هوشیـار با چشمان گشاد خیره کـه نـوزاد را قدری مضطرب نشان می دهد.
- حالت 5: هوشیار فعال (یعنی چشمها باز هستند؛ فعالیت حرکتی افزایش یافته است؛ نوزاد ممکن است داد و بیداد کند بدون گریه واقعی و اغلب قادر نیست تمرکز کند و بامحرک خاص تقابل کند).
- حالت 6: گریه کردن (یعنی چشمها ممکن است باز یا بسته باشد؛ فعالیت حرکتی افزایش یافته، نوزاد به وضوح پریشان است؛ گریه ممکن است در یک نوزاد بزرگ و با ثبات قوی باشد؛ نشانه های استرس حرکتی یا اتونومیک عمومی هستند ]در جدول 5 ببینید[).
چه انتقال نوزاد به آرامی یا به طور ناگهانی بین حالتها باشد، به صورت خود به خودی و در طول handling، اطلاعاتی روی سازماندهی و کنترل عصبی ایجاد میکند. نوزادی که نمیتواند برانگیخته باشد، یا نوزادی که بیش از اندازه تحریک پذیر است، یا نوزادی که نوسانات زیاد بین حالتهای گریه و خواب بدون دوره های هوشیاری موقتی دارد ممکن است نشانگر نابالغی یا یک پاتولوژی باشد. بیدار شدن تدریجی با انتقال آرام از خواب به هوشیاری و سرانجام بازگشت به خواب یکی از نشانه های بلوغ و سلامت عصبی است.
تنظیم حالت (یعنی توانایی نوزاد برای ایجاد انتقال نرم بین حالتها، هوشیار شدن به موقع و حفظ تداوم حالت خواب است) نیاز به تنظیم مناسب و پاسخدهی به درون داده های حسی متنوع دارد. توانایی نوزاد برای تنظیم حالت با فاکتورهای درونی (نظیر درد، استرس، نابالغی، بیماری ، در معرض دارو بودن در داخل رحم) و فاکتورهای خارجی (نظیر نور، سروصدا، فعالیتهای مراقبتی) تحت تاثیر قرار می گیرد. ذات هر نوزاد همچنین ممکن است در حالت هوشیاری نوزاد متفاوت باشد؛ بعضی نوزادان خیلی فعال هستند در حالیکه دیگران خیلی آرام هستند. خواب برای رشد بدن و مغز به طور کلی رشد و نمو ضروری است؛ فراهم کردن و حمایت کردن خواب راحت باید یک اولویت مراقبتی باشد.
پیشرفت سیستم حسی و تحریک حسی
پیشرفت سیستم حسی
پیشرفت سیستمهای حسی جنین در یک سلسلۀ زمانی اما به ترتیب و منظم اتفاق می افتد. سیستمهای حسی نوزاد مانند لمس، حرکت ، چشای، بویایی و شنوایی از نظر ساختاری کامل هستند اما به صورت عملی با بلوغ سن رشد و ترقی میکنند، جدول 8 نکات برجسته را در رشد مغز جنین و توسعه سیستم حسی در سنین حاملگی به طور خلاصه همراه با راهنماییهایی در رابطه با اصلاحات لازم محیطی و مراقبتی ارائه می کند.
تحریک حسی مکمل(تاخير حركتی کاردرمانی در nicu)
بیشتر تحقیقات اولیه بر روی تحریک مکمل با نوزادان نارس روی تئوری فقر حسی و متعاقب آن اشتیاق برای ایجادتحریکات اضافی پایه گذاری شده بود. این تحقیق به دلیل استفاده از نمونه های کوچک، استفاده آن روی نوزادان نارس سالم، دامنۀ سنی وسیع نوزادان تحت درمان در یک گروه همگن، ناتوانی در به حساب آوردن تفاوتهای فردی نوزادان و مشکلات متدولوژی که مانع مقایسه آن با سایر مطالعات می گردید مورد انتقاد بوده است.
تحریک حسی در NICU، در حالیکه نوزاد ضعیف از دریافت درون دادهای حسی بیش از حد و نامناسب حفاظت می گردد، یک الویت اجباری نسبت به مداخلات یا تقابل مستقیم با نوزاد است. تحریک اگر تنظیم حالت و سازماندهی رفتار عصبی را بالا نبرد، درمانی نیست. به طور کلی، یک نوزاد نارس برای تحریک اضافی تا زمانیکه ثبات اتونومیک نداشته باشد، آماده نیست؛ ثبات زیر سیستمهای حالت و حرکتی باید آشکار باشد(برای مثال تحت کنترل نوزاد) اما ممکن است به وسیلۀ مراقب در طول مرحلۀ انتقال Coming-out تسهیل شده باشد(د رجدول 7 ببینید). برای مثال، ایجاد امنیت پوسچرال (قنداق کردن اعضاء بدن و حمایت تنه) و آرام نگاه کردن به نوزاد بدون شکلک در آوردن ممکن است در این مرحله به هوشیار نگه داشتن نوزاد و کم کردن استرس مربوط به درون دادهای حسی کمک می کند (شکل 16).
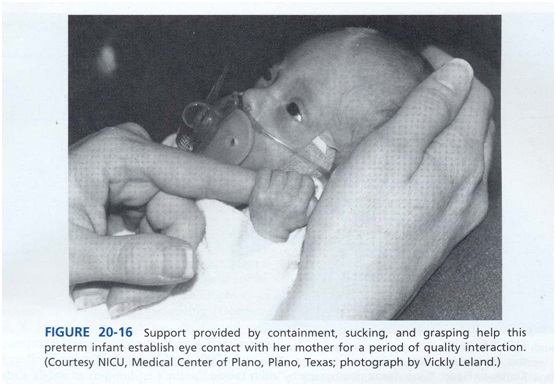
مراقبت هاي ويژه نوزادان
درمانگران باید به طور مداوم تحریکات حسی را در NICU مطابق با سن هر نوزاد، وضعیت پزشکی، حالت فعلی آمادگی و پاسخگویی و نشانه های در حال پیشرفت استرس یا ثبات، تعدیل کنند. به عبارت دیگر، درمانگر درون داد حسی درجه بندی شدهای را وقتی نوزاد آماده است فراهم میکند، نه به خاطر اینکه «زمان کار درمانی است». در 32 تا 35 هفتگی نوزاد ممکن است به محرک بینایی، شنوایی و اجتماعی در سطح فیزیولوژیک پاسخ دهد. اولین محرکها برای این نوزادان نارس جوانتر ممکن است امن ترین باشد. شرطی که شامل فعالیتهای طبیعی والدین باشد مثل بغل شدن و گوش کردن به صدای آرام مراقب یا نگاه کردن به صورت مراقب نوزادان جوانتر محرک را اگر از یک نوع باشد (یک درون داد حسی در یک زمان) را بهتر تحمل میکنند. به طور ایدهآل ، اعضاء خانواده این ارتباط را برقرار میکنند.
ماساژ نوزاد ( کاردرمانی در nicu)
منطقی به نظر می رسد که تحـریک حسی با سیستمهای حسی بالغـتر مانند حـس لمس شروع شود.
ماساژ که حس لامسه را ایجاد میکند و استرس را در سایرین کاهش می دهد، به طور فزایندهای به عنوان یک مداخلۀ درمانی برای افزایش رشد و پیشرفت نوزاد نارس و نوزادان کم وزن در NICU توصیه شده است. ملاحظات عمده شامل این مطالب می شود.
- ماساژ یک هنر و یک علم است، بهترین شکل انجام آن با مراقبی است که به طور مناسب تکنیک ماساژ نوزاد، احتیاطات و نشانههای هشدار دهنده را آموزش دیده باشد. مراقب میتواند (و باید) به والدین هم بیاموزد.
- ماساژ یک مشغولیت فعال بین نوزاد و مراقب است، ماساژ با کودک انجام می شود مانند هر نوع تحریکی، درمانگر باید خیلی در مقابل پاسخهای فیزیولوژیک و رفتار عصبی نوزاد گوش به زنگ باشد و مطابقاً handling را اصلاح کند.
- ماساژ در NICU شامل لمس آرام اما محکم (نه لمس سبک) است که مطابق با پاسخ نوزاد داده می شود (یا متوقف می شود)
- ماساژ سنتی میتواند از نظر فیزیولوژیک استرسزا باشد و از نظر رفتاری آشفتگی برای نوزادان نارس جوانتر در حدود 32 هفته PCA یا آنهایی که هنوز از نظر پزشکی ثبات ندارد، ایجاد کند. این نوزادان جوانتر یا ضعیف ممکن است خیلی از لمس ملایم در یک دست قنداقی ساکن سود ببرند. (در شکل 17 ببینید همچنین در شکل 9).
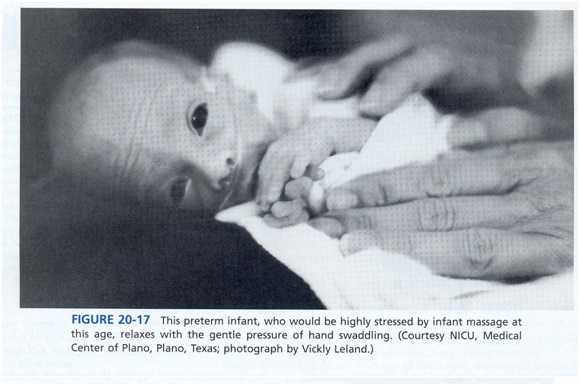
ماساژ نوزاد
- نوزادان نارس که ثبات پزشکی لازم برای ماساژ را دارند اغلب در حال مرخص شدن از بیمارستان هستند. درمانگران می توانند تکنیکهای ماساز نوزاد را به والدین برای استفاده در خانه با فرزندشان آموزش دهند، زیرا ماساژ می تواند برای نوزادان آرامش دهنده باشد.
- منافع گزارش شده ماساژ شامل: افزایش وزن، کاهش سطوح استرس، بهبود هوشیاری و سطوح فعالیت، بالا بردن رتبه های پیشرفتی Brazelton، کیفیت بهتر خواب، زودتر مرخص شدن از بیمارستان و افزایش وابستگی والدین به نوزاد، می شود.
- نویسندگان Cochrane Review (یک سازمان غیر انتفاعی که مدارک مربوط به فواید درمانها را بررسی می کند) نقص هایی را در روش شناسی مطالعات ماساژ نوزاد پیدا کرده است و اعتبار کشفیات مطالعه را ضعیف کرده است. آنها عنوان کرده اند که مدارک دال بر فواید رشدی ماساژ نوزادان نارس ضعیف است و نمی توان از ماساژ به طور وسیع در نوزادان نارس استفاده کرد.
- با وجود عدم موافقت Cochrane ، از نظر بالینی علاقه به استفاده از ماساژ محدودنوزاد در بسیاری از NICU ها وجود دارد.
تحریک شنوایی( کاردرمانی در nicu)
استفاده کردن از تحریک شنوایی مکمل در NICU موضوع دیگری است که در حال حاضر مدارک کافی حاصل از مطالعات کلینیکی باطراحی خوب در زمینۀ نوزادنارس وجود ندارد. میزان سروصدا در NICU حتی قبل از اینکه منابع دیگر صدا به آن اضافه شوند بیش از میزان توصیه شده است. نوزادان نارسی که کمتر از 34 هفته PCA سن دارند، احتمالاً فقط به دلیل بودن در NICU درون داد شنوایی کافی دریافت میکنند و ممکن است با محرکهای شنوایی بیشتر خیلی تحریک شوند.
ضربـان قلب مادر به نظر می رسد بسیار آرامش بخش و آشنا باشد، به خاطر اینکه نوزاد درون رحم
این صدا را میشنود، اماضربان قلب مادر به روشنی ممکن است برای جنین شناور در مایع آمینوتیک مشخص نباشد. در تحقیقات اولیه که روی حیوانات انجام شده بود برای بررسی ضربان قلب مادر به عنوان یک تحریک شنوایی قبل از اینکه یک حسگر را داخل رحم قرار دهند مایع آمنیوتیک را خارج نمودند تا صداهایی که برای حسگر هنگام شناور بودن داخل مایع واضح نبودند تشخیص دهند.(تاخير حركتی کاردرمانی در nicu)
موزیک آرامش بخش در NICU پیشنهاد شده است، اگر چه مطالعات بسیاری روی نوزادان نارس بزرگتر با وضعیت ثابت تر تمرکز داشته است. منافع نهفتۀ موزیک، کاهش رفتارهای ناشی از استرس، بهبود افزایش وزن، افزایش غذای دریافتی، افزایش مشارکت خانواده و کاهش مدت بستری،گزارش شده است. موزیک تسهیل کنندۀ بهبودی فیزیولوژیک و رفتاری بعد از heel stick در نوزادان نارس بالای 31 هفته PCA است.(تاخير حركتی کاردرمانی در nicu)
صدای انسان صدای ارجح برای نوزاد است که برای وابستگی اولیه مهم است. صداهای ناشی از حرف زدن در انکوباتور کم شده و نامشخص هستند. مواجهه با صدای صحبت و کلام مهم است، اما می تواند برای نوزاد نارس تحریک کننده باشد؛ صدای آرامش بخش بادانگ بالا که از الگوهای صحبت کردن تیپیک (نه صحبت کردن بچه) استفاده میکند ارجح است. راهنمایی های فعلی برای تحریک شنوایی در NICU را می توان در زیر خلاصه کرد:
- اگر چه مدارک کمی از کاربرد موزیک یا صحبت کردن درNICU حمایت می کند، اما فرصتهای زیادی باید برای نوزد برای گوش کردن به صداهای زندگی و تقابل والدین درکنار تختخواب فراهم شود.
- گوشی تلفن و وسایل دیگری که به گوش نوزاد متصل می شوند تا صدا عبور کند هرگز نباید استفاده شود.
- محرکهای شنوایی باید فقط برای دوره های کوتاه نواخته شوند، باید کمتر از 55 dB باشند و باید در یک مسافت معقول از گوش نوزاد قرار بگیرند. ضبط صوت ها نباید به طور مداوم و بی توجه در محیط نوزاد پرخطر استفاده شوند.
- محرک شنوایی مکمل می تواند اگر نوزاد آرام و با ثبات و با خواب مناسب است استفاده شود، اما اگر نوزاد دچار استرس شود باید قطع شود (مثل بی قراری با آشفته شدن).(تاخير حركتی کاردرمانی در nicu)
تحریک بینایی( کاردرمانی در nicu)
Glass (1993، 1999، 2002) موضوعات متعددی را در رابطه با تحریک بینایی برای نوزادان نارس مطرح کرد، که تاکید داشت حتی بهترین مداخلات ممکن است اثرات غیرقابل انتظاری که آنسوی هدف فوری در بالا بردن دقت بینایی است، ایجاد کند. بینایی کمترین بلوغ را در سیستم حسی در نوزاد نارس دارد، بااین وجود اغلب درون دادهای غیرکنترل شده و مفرطی در NICU دریافت میکند.(تاخير حركتی کاردرمانی در nicu)
اتصالات عصبی بسیاری که به طور معمول در جنین و مغز نوزاد ناپایدار هستند ممکن است در صورت درون دادهای حسی به اصلاح شده از طریق تحریکات محیطی غیر معمول پایدار شوند. تحریک بینایی خیلی زود در زندگی با پیشرفت طبیعی غلبه و پردازش شنوایی مداخله می کند و ممکن است اثرات غیرقابل انتظار در زمینۀ کاهش توجه به درون دادهای شنوایی نرمال داشته باشد (صحبت کردن) توانایی نوزاد به پاسخگویی به یک تحریک لزوماً بدین معنی نیست که تحریک سودمند است. یک نوزاد نارس ممکن است به یک محرک به خاطر ناتوانی در نگاه کردن به طرف دیگر خیره نگاه کند. لزوماً توجه بینایی یک رفتار ترجیحی نیست. افزایش توجه به محرکهای بسیار متضاد (سیاه و سفید ، آویزهای با رنگ روشن و تشعشع نور و بخشهای متحرک) معنیش این نیست که نوزادان نمی توانند هنوز شکلها و رنگها را ببینند. استفاده کردن از الگوها یا اسباب بازیهای سیاه و سفید باید برای نوزدان که سن ترم را گذرانده اند و از نظر بینایی معیوب هستند و قادر به توجه به صورت یا اسباب بازی نیستند و آنهایی که آمادگی دریافت فرمهای دیگر مداخله حسی را دارند، محدودشود. به محض اینکه درمانگر بتواند با الگوی متضاد پاسخ بینایی ایجاد کند باید به سراغ اسباب بازیهای معمولی نوزاد برود.(تاخير حركتی کاردرمانی در nicu)
چهرۀ انسان بیشترین محرک بینایی مناسب در اوایل نوزادی است و شباهتی به الگوی سیاه و سفید ندارد.یک چهره سه بعدی است؛ مقداری تضاد در خط مو یا در ریخت صورت وجود دارد؛ حرکت آرام و تصادفی اطراف چشمها و دهان ایجاد میکند؛ در فواصل متغیر از نوزاد قرار میگیرد؛ با توجه به هوشیاری با آرامش نوزاد تغییر می کند. و همیشه مهیا نیست. تلفیق بعضی از ویژگیهای یکسان به محرکات بینایی غیر انسانی برای نوزادان نارس ممکن است مفید باشد(تاخير حركتی کاردرمانی در nicu)
(شکل 18).
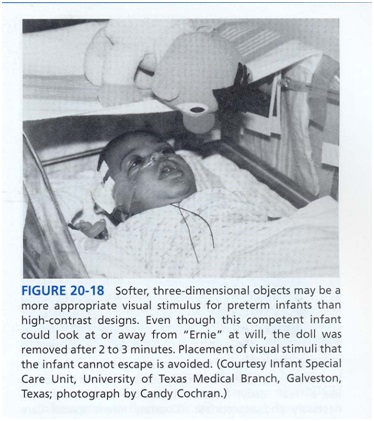
نور کم، باز شدن خود به خودی چشم را افزایش می دهد. اشکال نرم و ساده و اشیاء سه بعدی به طرحهایی با تضاد زیاد ارجحیت دارند؛ از به کار بردن محرکات بینایی که نوزاد نمیتواند از آن فرار کند باید اجتناب کرد. انکوباتور، لبه ها و تضادهایی دارد که درون داد بینایی ایجاد میکند. داخل محفظه باید با یک پتو که زیر لحاف رنگ روشن که از خانه آورده شده بیندازیم تا محفظه کاملاً پوشیده شود. فرصتهایی برای توجه به دست در وضعیت به پهلو خوابیده میگردد.(تاخير حركتی کاردرمانی در nicu)
به خاطر اینکه سیستم بینایی آخرین بلوغ را در تولد دارد، Glass رویکردی را برای تحریک پیشنهاد می کند که بر اساس مراتب سازماندهی سیستمهای حسی است و تحریک مستقیم بینایی مدالیته ای با حداقل اهمیت است. تحریک زود لامسه (ماساژ) می تواند پردازش اطلاعات بینایی را بعداً افزایش دهد. صحبت کردن آرام و با ریتم، یک حالت هوشیاری آرام را در نوزاد به وجود می آورد، که به نوبه خود موجب پاسخ (صدا، لمس) مراقب می شود. ارتباط بین تلاشهای اولیه نوزاد در توجه و پاسخ بزرگسالان تقابل دو طرفه و پیشرفت نرمال رشد را تسهیل می کند.(تاخير حركتی کاردرمانی در nicu)
تحریکات رشدی سنتی(کاردرمانی درتاخير حركتی nicu)
تحریکات رشدی سنتی معمولاً مناسب نیستند تا زمانیکه نوزاد نزدیک به (یا گذشته) سن معادل ترم باشد و به طور کافی از نظر پزشکی با ثبات باشد که درصدد توجه و تعامل برآید (شکل 19) .

نوزادبطور عمدهای تغییر می کند، بنابراین درمانگر باید نسبت به هریک از علائم نوزاد حساس باشد.(تاخير حركتی کاردرمانی در nicu)
نوزادان با ثبات تر که به سن ترم رسیدهاند یا از آن گذشتهاند ممکن است توجه بیشتر با موفقیت متفاوت مطالبه کنند؛ اگر گریۀ طولانی نادیده گرفته شود آزار دهنده است. برای تحریک شنوایی این نوزدان، کار درمان ممکن است آویزها، آینه ها یا اسباب بازیهایی را برای تحریک بینایی و اسباب بازیهای موزیک دار یا نوار کاست با لالایی ها یا نوارهای آواز خواندن اعضاء خانواده یا خواندن داستان تهیه کند.(کاردرمانی درتاخير حركتی nicu)
تابهای بچه یا صندلیهای تکان دهندۀ نوزاد میتواند تحریک وستیبولار و منظرۀ متفاوتی از جهان(تاخير حركتی کاردرمانی در nicu)
را ایجاد کند. حتی تنوع قرار گرفتن در یک صندلی نوزاد استاندارد ممکن است بعضی نوزادان را آرام کند. حمل کنندههای سفری نوزاد ممکن است برای نوزادان ثابتتری که میتوانند به صورت موقتی از تجهیزات پزشکی جدا شوند، به کار روند. حمایت کردن خانوادهها برای دسترس بودن ، در گیرشدن و مطلع بودن بهترین راه برای درمانگر است که میتواند نیازهای احساسی و رشدی
نوزاد را در NICU و بعد از مرخص شدن تأمین کند.(تاخير حركتی کاردرمانی در nicu)
رشد عصبی – حرکتی و مداخلات(تاخير حركتی کاردرمانی در nicu)
رشد رفلکس(کاردرمانی درتاخير حركتی nicu)
رشد رفلکس نوزاد به خوبی در متون پزشکی و درمانی آورده شده است. اگر چه تست رفلکس برای نوزادان خیلی کوچک یا آنهایی که به شدت مریض هستند در نهایت استرسزا است و به عنوان یک ارزیابی اولیه ضروری نیست. رفلکسهای خود تنظیمی مانند مکیدن و grasp ، اغلب شاخصهای کافی برای تعیین سلامت رفلکس اولیه در نوزادان بیمار و جوان هستند. تست کردن رفلکسهای انتخابی دیگر ممکن است برای نوزادان با ثباتتر و بزرگتر قبل از مرخص شدن، یا برای یک نوزاد مشکوک به مشکلات عصبی، عضلانی مناسب باشد (مانند اسپینابیفیدا، نوروپاتی مادرزادی) . درمانگر می تواند رفلکسهای زیادی (مانند grssp، مکیدن، head righting ) را در زمینۀ handing نرمال مشاهده کند، که اغلب اطلاعات عملی با استرس کمتری نسبت به تست رفلکسی قرار دادی ایجاد می کند.(کاردرمانی درتاخير حركتی nicu)
تون عضلانی(کاردرمانی تاخير حركتی)
هایپوتونی بـرای نوزادان به شدت نـارس طبیعی است. تون عضلانی در نـوزادان نارس به تدریج بـا
پیشرفت سن و رشد در یک مسیر Caudocephalic (پا به سر) و دیستال به پروگزیمال (اندامها به تنه) افزایش پیدا می کند . تون عضلانی اکتیو، که در طی حرکت خود به خودی مشاهده می شود یا به وسیلۀ واکنشهای righting در هنگام handling نوزاد تحریک میشود، قبل از تون فلکسوری پسیو که در حالت استراحت دیده می شود رشد میکند. یک نوزاد به شدت نارس در سن ترم خود معمولاً بیشتر اکستنش و کمتر فلکشن نسبت به نوزاد ترم کامل نشان میدهد. حرکات ناگهانی، لزش و از جا پریدن (startle) در نوزادان نارس معمول است، اما معمولاً با نزدیک شدن به سن ترم حرکات نرم تر و لرزش کمتر می شود.(تاخير حركتی کاردرمانی در nicu)
علاوه بر سن پس از زایمان، حالت هوشیاری ووضعیت پزشکی عمدتاً در ارزیابی تون عضلانی متغیرهای مهمی هستند. یک نوزاد نارس ممکن است وقتی بیدار شود فعال و سرحال باشد اما ممکن است اگر در حال خواب یا خواب آلودگی ارزیابی شود، هایپوتون تظاهر کند. تون عضلانی در نوزاد به شدت بیمار نمی تواند در آن لحظه به درستی قابل اندازه گیری باشد. معمولاً تون عضلات با بهبودی نوزاد تغییر می کند. درمانگر همچنین باید بررسی کند آیا داروهای نوزاد عوارض عصبی – حرکتی دارد. برای مثال، فنورباربیتال که برای تشنج تجویز می شود ممکن است نوزاد را خواب آلوده کند؛ دادن تئوفیلین یا کافئین برای تنگی نفس ممکن است نوزاد را عصبانی کند؛ و (midazolam)Versed برای تسکین ممکن است موجب لرزش شود.(تاخير حركتی کاردرمانی در nicu)
تاثیر رشد تون عضلانی روی وضعیت استراحت و درجه با کیفیت حرکت در مراقبت و وضعیت دهی پیچیدگی هایی به وجود می آورد. درمانگر باید یافته های غیرمعمول یا پاسخهای غیر متقارن را بنویسد و بررسی کند؛ اغلب الگوهای حرکتی غیرمعمول با بلوغ و بهبود جسمی حل می شوند.(تاخير حركتی کاردرمانی در nicu)
اهمیت وضعیت دهی درمان(کاردرمانی تاخير حركتی)
حمایت رشدی در شکل تعدیلات محیطی و مراقبتی در NICU فراهم می شود زیرا نوزادان نارس و بیمار بلوغ، سلامتی و شایستگی لازم برای از عهدۀ زندگی برآمدن در NICU را ندارند. وضعیت دهی درمانی، برای مثال، تلاشهایی برای ایجاد کردن کنترل عصبی- حرکتی نرمال و تنظیم ساختاری لازم برای بهترین رشد حرکتی و مهارتهای اکتشاف کردن است. برعکس ، فقدان توجه مراقب به الگوهای حرکتی رشدی یک نوزاد و وضعیتها، می تواند مشکلات عملکردی کوتاه مدت
و بلند مدت ایجاد کند حتی در شرایطی که پاتولوژی مغزی آشکار وجود ندارد.(تاخير حركتی کاردرمانی در nicu)
یک جنین در رحم به طور معمول خم شده و سر و اندامها درخط وسط قرار دارند. نوزاد متولدشده سالم این وضعیت را حفظ می کند به خاطر (1) فلکشن فیزیولوژیک (کنترکچرهای موقتی زانوها/ hip ها/ آرنجها، به خاطر فضای محدود داخل رحم) و (2) شکل گیری و تقویت ارتباطات عصبی مهم در طول سه ماه آخر حاملگی که تأکید بر فلکشن و خط وسط به طور طبیعی در وضعیت استراحت داشته است.(کاردرمانی درتاخير حركتی nicu)
نوزادان نارس در NICU به خاطر تأثیرات جاذبه، نابالغی، بیماری، ضعف، تون پایین ،رفلکسهای ابتدایی و کنترل عصبی حرکتی نابالغ، گرایش دارندوضعیت صاف به خود بگیرند(تنه، لگن و اندامها صاف روی سطح تخت) (شکل 20) .(تاخير حركتی کاردرمانی در nicu)
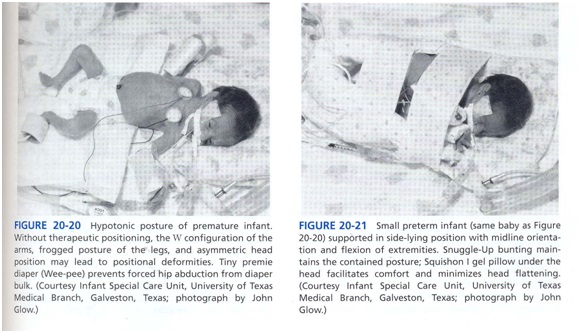
به علاوه اکستنشن اکتیو، الگوی حرکتی قوی قبل از تولد که با الگوهای جدید و کشیده شدن در رحم توسعه می یابد با محدودیتهای رحمی که جنین را مجبور به بازگشت به وضعیت فلکشن در خط وسطی کند، خنثی نمیشود. قوسی شدن اغلب در NICU از این حرکات اکستنسوری غالب و وضعیت غیر متقارن ناشی از جاذبه و رفلکسهای ابتدایی که سر را به بیرون از خط وسط و به یک طرف می کشد شکل می گیرد. نوزادان نارس که در وضعیتهای ext بدون حمایت رها شوند مکرراً افزایش استرس و آشفتگی نشان می دهند و ثبات فیزیولوژیکشان کاهش می یابد؛ وضعیت اکستنسوری مداوم و شدید ممکن است در مراقبت و توانایی نوزاد جهت توجه و تقابل مناسب با محیط مداخله ایجاد کند.(کاردرمانی درتاخير حركتی nicu)
Positioning درمانی در NICU تمایل دارد وضعیت flex و خط وسط داخل رحمی را برای نوزاد نابالغ تحریک کند(شکل 21).(تاخير حركتی کاردرمانی در nicu)
کنترلهای خارجی به طور موقتی برای نوزادی که کنترل حرکتی داخلی او کاهش یافته فراهم می شود. وضعیت دهی درمانی به دلایل زیر مهم است:
- رشد وابسته به فعالیت: بیشتر رشد CNS در طول سه ماهه آخر حاملگی با سازماندهی، تخصصی شده و شکل گیری ارتباطات حیاتی و مسیرها در نورونهای کورتیکال رخ می دهد؛ پیشرفت کنترل شده تر و قابل پیش بینیتر این رشد نورونی را نسبت به انجامش در NICU فراهم میکند. شکل گیری ارتباطات سیناپسی به طور مخصوص نسبت به رویداد ها و محیط آسیب پذیر است؛ قانون رشد وابسته به فعالیت اساساً بیان می کند که «نورونهایی که با هم برانگیخته میشوند، با هم سیم پیچی میشوند و نورونهایی که با هم برانگیخته نشوند، با هم سیم پیچی نخواهند شد».(تاخير حركتی کاردرمانی در nicu)
فلکشن و تقارن مسیرهای نورونی هستند که در رحم تقویت می شوند؛ اکستنشن فعال جنین همیشه با یک بازگشت به فلکشن به خاطر اجبارهای رحم همراه است. وضعیت استراحت یک نوزاد NICU بدون وضعیت دهی درمانی، صاف، اکستنشن شده، غیر متقارن با چرخش سر به یک طرف (معمولاً به راست)، و با اندامهای abd شده و به خارج چرخیده است. اکستنشن اکتیوتنه و اندامها هنوز هم اتفاق می افتد، اما بدون محدودیتها، بازگشت خود بخودی به یک وضعیت خم شده به خط وسط وجود ندارد. در طول زمان، آن ارتباطات نورونی تقویت میشوند در نتیجه یک پوسچر استراحت صاف، چرخیده به خارج و غیر متقارن زیر بنای پوسچرال نوزاد میشود؛ اکستنش اکتیو و قوس زدن الگوهای حرکتی غالب نوزاد می شود.(کاردرمانی درتاخير حركتی nicu)
- سازماندهی عصبی رفتاری: وضعیت دهی درمانی رشد وضعیت نوزاد را در حالت استراحت و سازماندهی عصبی رفتاری را بهبود می بخشد. کودک آرامتر و آسانتر مراقبت می شود.
- فاکتورهای اسکلتی- عضلانی: راستای غیر طبیعی بدن در دراز مدت تغییرات اسکلتی – عضلانی و دفورمیتی های اکتسابی وضعیتی ایجاد می کند که می تواند روی رشد حرکتی آینده، مهارتهای بازی، جاذب بودن و وابستگی اجتماعی اثر بگذارد.(تاخير حركتی کاردرمانی در nicu)
دفورمیتی های وضعیتی Latrogenic نوزادان نارس در NICU(کاردرمانی تاخير حركتی)
دفورمیتی های وضعیتی معمول، شناخته شده و به وضعیت دهی نامناسب پرستار نوزاد باز می گردد. وضعیت سر: نوزادان نارس و ترم کامل ترجیحاً سر را به راست می چرخانند (هم به طور خود به خودی، هم در پاسخ به محرک)؛ نوزادان وقتی که طاق باز هستند ترجیح می دهند 70% تا 80% از زمان، سرشان را در سمت راست نگه دارند. چرخش ترجیحی سربه یک طرف با دفورمیتی جمجمه (استخوان پس سر در سمت راست صاف شده با یا بدون تحدب مشابه در پیشانی)، تورتیکولی، انحراف جانبی تنه که با معلق کردن از ناحیۀ شکم ناپدید نمی شود، ترجیح اولیه دست راست (به خاطر اینکه دست دائماً در محدودۀ بینایی است) و الگوهای راه رفتن نامتقارن باافزایش چرخش به خارج اندام تحتانی چپ همراه است. این یافته ها در نوزادان نارس نسبت به نوزادان کامل رایج تر و طولانی تر هستند. بعضی از نوزادان با این چرخش ترجیحی سر و ترجیحی دست راست، اشتباهاً به(تاخير حركتی کاردرمانی در nicu)
عنوان همی پارزی چپ ارجاع می شوند و تحت درمان قرار می گیرند.(کاردرمانی درتاخير حركتی nicu)
دفورمیتی Plagiocephaly (عدم تقارن و چرخش سر)
این دفورمیتی به رشد غیرنرمال شکل سر در نوزادان می گویند که ناشی از فشارهای خارجی است و
ممکن است قبل یا بعد از تولد اتفاق بیفتد، جمجمۀ نوزاد نارس نازکترف نرمتر و خیلی آسیب پذیر از جمجمۀ نوزاد کامل نسبت به تغییر شکلهای پوسچرال است. چند قلوها بیشتر در معرض این دفورمیتی هستند که علل آن فشارهای رحم، نابالغی، وضعیت خوابیدن طاق باز و تورتیکولی است.
Dolichocephaly (کله درازی، همچنین ناو سر هم گفته میشود) به صافی جانبیسرگفته میشود (شکل 22).
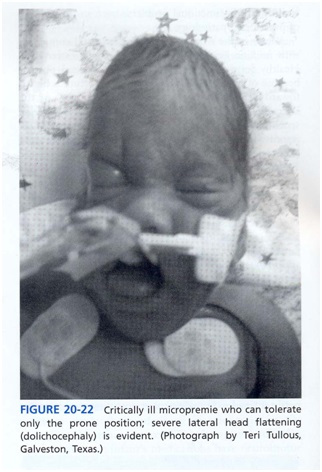
(کاردرمانی درتاخير حركتی nicu)
صاف شدن طرفی سر در زیبایی و جذابیت نوزاد اثر می گذارد که ممکن است روی وابستگی اجتماعی تاثیر بگذارد و در آینده ممکن است خطر سواستفاده را افزایش دهد. فاکتورهای مکانیکی در رابطه با این شکل سر، وضعیت طرفی مداوم سر در حالت طاق باز با عدم تقارن های حرکتی طولانی است. هیچ تاثیری روی رشد مغز گزارش نشده است. احتمال مشکلات بینایی یا مفصل تمپور و مندیبولار به دلیل شکل سر وجود دارد، اما متون عملی روی این موضوع محدود به افرادی می شود که دچار Craniosynostosis هستند، مخصوصاً اگر تحت درمان قرار نگرفته باشند.
وضعیت طاق باز که در SIDS توصیه شده است منجر به brachycephaly (جمجمۀ پهن و کوتاه) یا Lambdoid (لانه ایی شکل) شده است. اشکال بالینی عبارتند از صاف شدن یک طرفۀ اکسی پیتال با طاسی و انحراف گوش، پیشانی و آرواره همان طرف به سمت جلو، تیلت سر با سفتی یک طرفه عضلۀ استرنوکلایدو مستوئید(تورتیکولی) شایع است و معمولاً به سمت راست است؛ نوزادان پسر اغلب بیشتر از دخترها تحت تاثیر هستند. مداخلات درمانی شامل جراحی، کلاه شکل دهندۀ سر و فیزیوتراپی میباشد، پیشگیری ارزانتر و ساده تر است. علاوه بر طاق باز خوابیدن، استفاده زیاد از حمل کننده های نوزاد (شامل صندلی ماشین، نی نی لای لای، تاب ها) به اضافۀ مشکلات پزشکی نوزاد که منجر به بی حرکتی نسبی می شوند ممکن است در شکل گیری خلفی سر سهیم باشند. اگر چه بسیاری از نوزادان با این دفورمیتی تأخیرات رشدی و مشکلات حرکتی دارند، اما هیچ مدرکی از فشردگی بافت مغز وجود ندارد.(کاردرمانی درتاخير حركتی nicu)
تون اکستنسوری و نامتقارنی(کاردرمانی درتاخير حركتی nicu)
اکستنشن بیش از حد گردن، اغلب در نوزادان NICU که از لوله های داخل نایی و رول های گردن بزرگ استفاده میکنند سهواً تقویت می شود، این وضعیت عضلات فلکسور قدامی گردن را بیشتر از حد می کشد و ضعیف میکند؛ و میتواند به مشکلات بعدی در کنترل متعادل سرکمک کند. اکستنشن اکتیو زیاد تنه و گردن به همراه نامتقارنیهای حرکتی بعدی در نوزادان نارسی که خطر آسیب نورولوژیک کمتر است بیش از کودکان سالم است؛ این مخصوصاً برای نوزدانی که SGA بوده اند و کمتر از 32 هفته حاملگی داشته اند صادق است. در این مطالعه نوزادانی که در 4 ماهگی (سن تصحیح شده) عدم تقارن داشتند، در هفته 52 عدم تقارن در پاسخهای چشمی حرکتی و
عدم تقارن در عملکرد ارادی دست و حرکات درشت داشتند. گفته شده که فیدبک حسی حاصل از الگوهای حرکتی اولیه، با هم تلفیق می شوند تا شبکه های عصبی یکی رشد کنند (قانون رشد وابسته به فعالیت) و اینکه استفاده تکراری از مسیرهای عصبی خاص، آن ارتباطات را تقویت می کند در حالیکه مسیرهایی که کمتر استفاده می شوند ضعیف می گردند (قانون رشد وابسته به فعالیت)؛ بدین گونه الگوهای حرکتی غیرطبیعی اولیه در افراد نارس مهم تر هستند.(کاردرمانی درتاخير حركتی nicu)
اندامهای فوقانی(کاردرمانی تاخير حركتی)
چرخش خارجی و retraction شانه به همراه add اسکپولا از دفورمیتی های چرخشی خارجی رایج اندام فوقانی هستند (در شکل 20 ببینید). یک وضعیت W شکل مداوم باز می تواند موارد ذیل را به دنبال داشته باشد:
- بعد از فعالیت بردن دست به دهان که برای خود آرام کردن استفاده می شود.
- تقویت تمایل به قوس دادن از طریق تسهیل افزایش تون در گردن و تنه که بنوبه خود ممکن است به نامتقارنی حرکتی مداوم کمک کند.
- مداخله در جلو بردن ساعد در وضعیت prone و در نتیجه مهارتهای حرکتی درشت (نشستن، چهار دست و پا رفتن ، حرکات انتقالی از زمین به ایستاده).
- تأخیر در رشد Cocontraction شانه (که برای کنترل حرکتی ظریف دیستال، reaching بر علیه جاذبه و بازی با دستها در خط و سط در وضعیتهای نشسته و طاق باز ضروری است). این تاخیر در مهارتهای حرکتی ظریف و بزرگ همچنین در بازی خود به خودی و اکتشاف که برای رشد شناختی در طول سال اول (یا بیشتر) زندگی لازم است دخالت می کند.
اندامهای تحتانی :(کاردرمانی تاخير حركتی)
Ext.rot و abd هیـپ ، flex زانو و eversion مچ پا زمانیکه پاها در حالت استراحت روی زمین(کاردرمانی درتاخير حركتی nicu)
به حالت قورباغه ای یاشکل M هستندشایع است (در شکل 20 ببینید)؛ چرخش خارجی تیبا همچنین گزارش شده است . این دفورمیتی های وضعیتی عوارضی به دنبال دارند که عبارتند از:
- اختلال در تحمل وزن روی پنجه ها که منجر به تأخیرهایی در مهارتهای حرکتی مانند چهار دست و پا رفتن و راه رفتن در طول سال اول می شود و ممکن است با راه رفتن روی پنجه پا تا 18 ماهگی همراه شود.
- تداوم out-To eing که تا سن 3 الی
سالگی حل نمی شود.(کاردرمانی درتاخير حركتی nicu)
- چرخش زیاد تیبا به خارج تا 6 سالگی
- رشد ناقص کودکان مبتلا به ناهنجاریهای نورولوژیک و احتمال تأخیر راه رفتن در کودکانی که از نظر نورولوژیکی طبیعی هستند به خاطر مشکلات تعادلی
دفورمیتی های وضعیتی اندام تحتانی غالباً نیازمند ارجاع به برنامه های early intervention ، فیزیوتراپی و جراحان اورتوپدی است. نگرانیها و اضطراب والدین طولانی می شود، زیرا وسعت ضایعه باقیمانده اغلب پس از تولد یکسالگی به دقت تعیین نمی شود، یعنی زمانیکه کودک به طور مستقل راه برود.(کاردرمانی تاخير حركتی)
aota . who . وزارت بهداشت . انجمن علمی کاردرمانی
شکاف کام (Grooved Palate)
ارتباط بین شیار کام و لوله گذاریهای طولانی داخل دهان درحال بررسی است و گاهی اوقات نتایج متناقض است. شیار کام ممکن است باعث مشکلات آتی در تغذیه، تولید بعضی صداها هنگام حرف زدن و رشد دندانی شود که به مداخلۀ دندانپزشک نیاز دارد.(کاردرمانی درتاخير حركتی nicu)
پوزیشن دهی درمانی(کاردرمانی تاخير حركتی nicu)
اهداف کلی پوزیشن دهی(کاردرمانی درتاخير حركتی nicu)
تغییر پوزیشن و تکنیکهای پوزیشن دهی درمانی در NICU ، بطور گسترده ای پیشنهاد شده است تا بتوان به هر وسیلۀ ممکن دفورمیتی(بدشکلی) های پوزینشی اکتسابی و پیامدهای عملکردی و پوستچرال (فانکشنال و پوستچرال) ناشی از این دفورمیتی ها را کاهش داد. هدف اولیۀ پوزیشن دهی درمانی در کودکان نارس کوچک تهیۀ محیطی راحت و امن برای آنها از طریق خم کردن اندامهای تحتانی و آوردن آنها به خط وسط بدن است . پوستچر خم شده (فلکشن) در خط وسط بدن، فعالیتهای بردن دست به دهان و رساندن دست به صورت را تسهیل کرده و توسعۀ تون فلکسوری را بهبود می بخشد و دفورمیتی های پوزیشنی را به حداقل می رساند. تجربۀ بالینی پیشنهاد می دهد که درجۀ حمایت و ساپورت برای هر نوزاد لازم است به حدی باشد که نوزاد آرام بماندو خوابی توأم با امنیت و آرامش داشته باشد. حمایت پوزیشنی بسیار زیاد، اغلب از حمایت کم برای نوزادان بسیار کم سن (کوچک) و بیمار و یا نوزادان تحریک پذیر در کوتاه مدت بهتر است. تا زمانیکه نوزادان کنترل حرکتی و رشد بیشتری را بدست بیاورند. آزادی حرکت بیشتر و پوستچرهای راست تر (عمودی تر) برای نوزادانی که سن بیشتری دارند و شرایطشان ثابت تر است، قابل انتخاب است.(کاردرمانی درتاخير حركتی nicu)
«خط مشی های کلی پوزیشن دهی»
- بطور تاریخی وقتی کوشش می شد که نوزادان را در پوستچر فلکس شده نگه دارند، از پتو یا رولهای پوست گوسفند استفاده می کردندکه موفقیت متغیری داشت. جای کودک که بااستفاده از پتو یا یک پوستینی که روی رولهای پتو، کشیده شده اند، بصورت مقعر ساخته می شد که غالباً برای تهیۀ یک محیط مناسب، همراه با فلکشن و حفظ بدن در خط وسط ، بیش از اندازه پهن و کم عمق بود. برای موثر بودن، لازم است که جای کودک با مرزهای بلند که از نزدیک ، دور کودک را احاطه کند، و محکم باشند تا کودک آنها را هل ندهد. مرزها فقط وقتی کار می کنند که با نوزاد تماس کافی داشته باشندتا خاصیت فلکشن و احاطه کردن کودک را داشته باشند.(کاردرمانی درتاخير حركتی nicu)
- استفاده از سطحی نرم و جایی امن و مطمئن با مرزهای عمیق (برای مثال، گهواره های راحت یا رولهای پتویی بلند) و قنداق کردن تا حدودی، محیطی همچون محیط داخل رحمی را فراهم می کند و ممکن است نوزاد با آرامش استراحت کند. تشک نرم ژلاتینی مانند، برای نوزادی که عدم تحرک طولانی مدت اجباری در یک پوزیشن را دارد، می تواند مورد استفاده قرارگیرد، بوسیلۀ وارد کردن فشار آرام روی تشکی که دور نوزاد را احاطه کرده است، میتوان ژل را جابه جا کرده و نقاط فشاری را تغییر داد و تا حدودی فشار را کاهش داد.
- وسایل تجاری که برای پوزیشن دهی درست شدهاند،(مانند گهوارههای نرم وگود) میتوانند بصورت قابل توجهی تفاوتهای بین مراقبین را کاهش دهند، ضمن اینکه فراهم نمودن پوزیشن های درمانی را راحت و مداوم می کنند، اما حتی بهترین تجهیزات نیز می توانند بطور نامناسبی مورد استفاده قرار گیرند (شکل 23).(کاردرمانی درتاخير حركتی nicu)

- در پوزیشن های سوپاین (Supine) و به پهلو خوابیده بودن ساپورت و حمایت ، بخصوص اگر اندام ها نگه داری نشوند، اختلال حرکتی بطور کلی بسیار قطعی و مشخص است. بوسیلۀ اقدامات زیر ممکن است سازماندهی حرکتی بهبود یابند:(کاردرمانی درتاخير حركتی nicu)
- پوزیشن پرون (prone). این پوزیشن ثبات فیزیولوژیک را از طریق اکسیژن رسانی و تهویه بهبود میبخشد و ثبات پوستچرال بهتری را از تسهیل فلکشن تنه و اندام ها بوسیله رفلکس تونیک لابیرنت فراهم میکند.(تاخير حركتی کاردرمانی در nicu)پوزیشن به پهلو خوابیده. این پوزیشن ، برای حمایت نوزادی که قنداق شده ویا به صورت امنی داخل snuggle-up قراردارد، آسان ترین پوزیشن است، بخصو با یک پتوی لوله شده که به طول تنه کودک است و محکم پشت او قرار داده شده است. استفاده از یک پتو که پشت نوزاد بدون هیچ ساپورت دیگری لوله شده و گذاشته شود، نامناسب و ناکافی است. دستها باید باهم، درخط وسط بدن و ترجیحاً جلوی صورت قرارگیرند.از مرزهایی که تمام بدن از جمله سر را احاطه میکنند، استفاده کنید.(مثل محیط رحم)
- قنداق کردن. این آسان ترین و امن ترین محیط راتهیه میکند، بخصوص وقتی که با سایر وسایل کمکی پوزیشن دهی استفاده شود. قنداق کردن گرمای طبیعی را فراهم میکند که به آرام شدن نوزاد کمک میکند، حرکات نامربوط را تقلیل میدهد، توسعۀ تون فلکسوری نوزادان نارس را به جلو می اندازد، ممکن است در غلبه بر درد نوزاد کاربرد داشته باشد. قنداق کردن با پارچه کتانی سبک (برای مثال، دستمال گردن بزرگ) میتواند ضمن احاطه کردن نوزاد، گرمای افراطی ایجاد نکند ، چرا که اگر نوزادان در دستگاه انکوباتور با پتو قنداق شوند، گرمای بیش از حدی دریافت میکنند.(کاردرمانی درتاخير حركتی nicu)
- بیشتر نوزادانی که تحت پرتو درمانی قرار دارند، می توانند و باید ساپورت پوستچرال (تاخير حركتی کاردرمانی در nicu)داشته باشند، یک ساپورت با حداقل سطح اصطکاک برای جفت کردن پاها و ساپورتهای جانبی برای اینکه از اینکه بازوها و پاها کاملاً به حالت استراحت روی تشک پهن شوند، جلوگیری کنند.
- نوزدان باید ، دست کم هر 2 الی 4 ساعت یکبار و یا هنگامی که رفتای حاکی از ناراحتی بروز می دهند که می تواند با یک تغییر پوزیشن آرام گردند، پوزیشن دهی مجدد شوند.
- شخصیت نوزاد و تواناییهای که بروز می دهد باید مورد توجه و احترام قرارگیرند(برای مثال، نوزادی که به نظر می رسد با تمامی تلاشش دارد با مرزهای محدود کننده می جنگد، زمانی بهتر استراحت می کندکه اجازه دهیم یک یا دو اندام را به راحتی دراز کند، یا نوزاد ترم کامل، که می تواند پوستچر خمید ه را بدون استفاده از قنداق کردن به خود بگیرد و آنرا حفظ کند). توجه: به خاطر داشته باشید که جنین در رحم با تمام قدرت خودش را باز (extente) می کند و بوسیلۀ دیوارۀ رحم، بصورت پاسیو به حالت فلکشن باز می گردد. پس از تولد زود هنگام، اکستنشن اکتیو بارها اتفاق می افتد و هنوز بوسیلۀ فلکشن هدفمند اندام ها، متعادل نشده است. این کنترل حرکتی نامتعادل نباید با آنچه کودک ترجیح می دهد اشتباه گرفته شود. (برای مثال، او دوست ندارداحاطه شود، او همیشه خود را از snuggle-up- به بیرون فشار می دهد). اغلب این نوزاد به مرزهای بیشتری نیاز دارد، مرزی که محکم تر بوده و یا به شکل دایره باشد (تمام بدن از جمله بالای دور سر را احاطه کند).(تاخير حركتی کاردرمانی در nicu)
- استفاده از (پوشک بچۀ سایز بزرگ برای نوزاد نارس کوچک، بطور پسیوهیپها را در یک روتاسیون خارجی و ابداکشن بیش از حد، در پوزیشن پا قورباغه نگه می دارد. حجم زیاد پوشک در بین پاها، می تواند از راستای طبیعی پاها جلوگیری کند، حتی هنگامی که ساپورتهای جانبی را دور نوزاد قرار دهیم.برعکس ، استفادۀ مداوم از پوشک با سایز مناسب همراه با پوزیشن های درمانی برای حفظ راستای طبیعی ران ، می تواندبه کاهش یا جلوگیری از این دفورمیتی پوزیشنی واقعی اندام های تحتانی کمک کند.
- قبل از ترخیص از بیمارستان، نوزاد باید در پوزیشنی قرار داده شود که در خانه مورد استفاده قرار خواهد گرفت.(تاخير حركتی کاردرمانی در nicu)
- نوزاد باید همیشه به آرامی جابه جا شود، و اندامهای او در حین و بعد از جا به جایی آرام پوزیشن ، هدایت شوند.
فلکشن، خط وسط بدن احاطه شدن ، راحتی، برای این چهار واژۀ کلیدی در تمامی پوزیشن ها، پوزیشن های درمانی بسیار سازگار و حمایتی، را تأمین می کند.(کاردرمانی درتاخير حركتی nicu)
پيشنهادات پوزيشن دهي ويژه( کاردرمانی در nicu)
پوزیشن سوپاین( کاردرمانی در nicu)
- برخی NICU ها، متضمن انجام روندی می شوند که در طی آن پروسه، نوزاد در حالت سوپاین در حالیکه سر در خط وسط بدن قرار دارد، برای چند روز نخست زندگی، نگهداری می شوند. اگر چه نگه داشتن سر در خط وسط ، هنگامی که نوزاد در حالت سوپاین است، بدون توجه به سن حاملگی و یا سن نوزاد پس از بدنیا آمدن، فرصتی است برای تخفیف فشار تحمل وزن روی طرفین جمجمه، و کمک می کند که قسمتهای کناری جمجه حداقل پهن شدگی را داشته باشند(جلوگیری از scaphocephaly = dolichocephaly) دوناتهای (donuts) فومی یا پتوی لوله شده می تواند پوزیشن دهی سر در خط وسط را برای
نوزدان کوچک بی حال یا خواب آلود، بطور مداوم حفظ کند؛ وسیلۀ فردی قورباغه ای (Freddie the frog) ( یک کیسۀ لوبیا برای پوزیشن دهی، قابل دسترس در تجهیزات پزشکی کودکان، نورول) برای بسیاری از نوزادان موثر است. لوله هوای دهانی – نایی باید بطور امنی در سطح میانی حفرۀ دهانی قرارگیرد، تا تماس بین لولۀ داخل نای و کام نوزاد به حداقل برسد، لولۀ هوای بینی – نایی باید به طوری محکم شود که از فشار بافت نرم که سوراخهای بینی را بدشکل می کند، اجتناب شود. تمامی لوله های هوا باید طوری پوزیشن دهی شوند که از فشار سر نوزاد به یک طرف جلوگيری شود (شکل 24).(کاردرمانی درتاخير حركتی nicu)
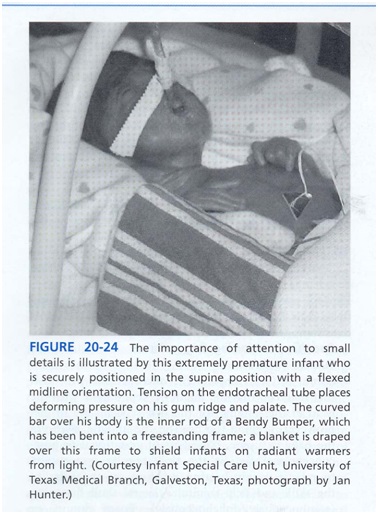
- به جز نوزادی که روی رختخواب آبی (water bed) است در بقیه باید زیر سر نوزاد بالشی گذاشته شود ، بالشی ژله ای تا پهن شدن سر را به حداقل برساند؛ برای جلوگیری از هدر رفتن گرما به روش انتقالی بالش باید قبل از قرارگرفتن در زیر نوزاد گرم شود. وقتی که بالش ژلهای برای نوزاد به پشت خوابید ه (سوپاین) استفاده می شود، از فلکشن زیاد گردن که میتواند موجب مسدود شدن راه هوا شود باید اجتناب کرده برای اینکار باید بالش حداقل تاسطح نوک پستان نوزاد باشد . بالش ژله ای ممکن است مانند تشکی در زیر سر و بدن یک micropremie استفاده شود، تا راستای بدن را درست نگه دارد و فلکشن افراطی گردن را برطرف کند. در حالیکه بالش در زیر نوزاد است، ژل را میتواند بوسیلۀ اعمال فشار همزمان رو به پایین از دو طرف، به قسمت میانی هدایت کرد.(کاردرمانی درتاخير حركتی nicu)
- اندام های فوقانی باید به سمت بالای بدن جمع شوند، با گرد شدن آرام شانه ها (روی سطح پهن و باز نشوند) و فلکشن آرنج ها که توسط مرزهای احاطه کننده میتوانند این پوزیشن را حفظ کنند. (شکل 24 را ببینید).
فلکشن آرنج با زاویۀ بیش از 90 درجه ممکن است، موجب مسدود شدن برخی سوندهای زیر جلدی شود.(کاردرمانی درتاخير حركتی nicu)
- رانها باید کمی به سمت خط وسط بدن فلکشن و ادداکشن شوند (نه بیش از وضعیت نوترال، برای اینکه از واکنش بهمراه روتاسیون داخلی، رانهای نوزاد رادر پوزیشن بی ثبات وقابل در رفتگی قرارمی دهد)؛ هم راستا بودن نوک سینه با زانوها خط راهنمایی کلی است که به آسانی بخاطر سپرده می شود.
- زانوها باید کمی فلکس شده به نحوی که پاها درون مرزهای احاطه کننده قرارگیرند، گذاشتن مرزها زیر رانهای نوزاد ، در حالیکه قسمت پایین تر پاها آویزان باشند، ممکن است گردش خون را به مخاطره بیاندازد(کاردرمانی درتاخير حركتی nicu)
- از نظر تئوری رولهای گردنی با جلوگیری از هیپوفلکسی گردن، به گشودگی مداوم راه هوا کمک می کنند. درعمل ، رولهای گردنی زیاد مورد استفاده قرار می گیرند وسایزهای بزرگ آن بکار می روند. نوزادان لوله گذاری شده، به ندرت از اضافه کردن رول گردنی ، سود می برند. اگر نوزادی بدون لوله گذاری (معمولاً نوزادانی که بی نهایت آرام یاهیپوتون هستند/ یا پهن بودن قسمتهای کناری سر و اکسی پوت برجسته ) به نظر می رسد ، به رول گردنی در پوزیشن سوپاین بعنوان ساپورت اضافی ، نیاز دارد، رول باید به اندازه کافی کوچک باشد تا راستای طبیعی سر و تنه را بدون هیپواکستنشن گردن فراهم کند. استفادۀ صحیح از بالش ژله ای برای کاهش اسکافوسفالی و برای حفظ راستای طبیعی سر، گردن، و تنۀ فوقانی ، ارجحیت دارد.(کاردرمانی درتاخير حركتی nicu)
پوزیشن پرون کاردرمانی در nicu)
- سر نوزاد باید با بالش ژله ای یا رول پرون حمایت شود و متناوباً با تغییر پوزیشنی که مراقب می دهد به راست و چپ چرخانده شود.(کاردرمانی درتاخير حركتی nicu)
- بالش ژله ای نباید طوری قرارگیرد که موجب اکستنشن افراطی گردن retraction شانه شود؛ قرار دادن لبۀ پایینی بالش در سطح نوک سینۀ نوزاد ، به حفظ راستای صحیح گردن کمک می کند. بازوها می توانند در طرفین بالش جمع شوند تا protraction شانه را تسهیل نمایند. استفاده از بالش ژله ای مانند تشکی در زیر یک میکروپریم یاتا زدن آن از نصف درازا (مانند رول پرون) می تواند راهکاری مناسب باشد، اگر که سطح نرم تری مداخله ای در عملکرد تنفسی ایجاد نکند .
- تنها راه برای دستیابی به کمی فلکشن اندام های در پوزیشن پرون، بدون فشار زیادی روی پوست لطیف زانوها و آرنج ها، بلند کردن بدن (از ناف تا بالای سر) نوزاد، از سطح می باشد. استفاده از رول پرون به پهنای تنۀ نوزاد (برای مثال ، ژل بالش به یک طرف کنارۀ طول فشرده می شود و اضافه آن تا خورده و با نوار بسته می شود)، زیر سر نوزاد و امتداد آن تا ناف، به بازوها وپاهای نوزاد اجازه می دهدکه به آرامی به جلو، به طرف خط وسط بدن و بالای لبه های رول، فلکس شوند، اگر انتهای رول پرون سطح هیپ ها باشد از ابداکشن جلوگیری می کند، این ابداکشن زمانی اتفاق می افتد که پاهای نوزاد دو طرف رول قرارگیرند. مرزهای خارجی ثابت (برای مثال، قنداق کردن، استفاده از پتوی کلاهدار نرم و گرم مخصوص نوزاد، Bendy- Bumber) لازم هستند، تا به نوزاد کمک کنند که پوزیشنی متعادل ، امن و فلکشن شده را بر روی رول پرون بر قرار کنند. (شکل 25)؛
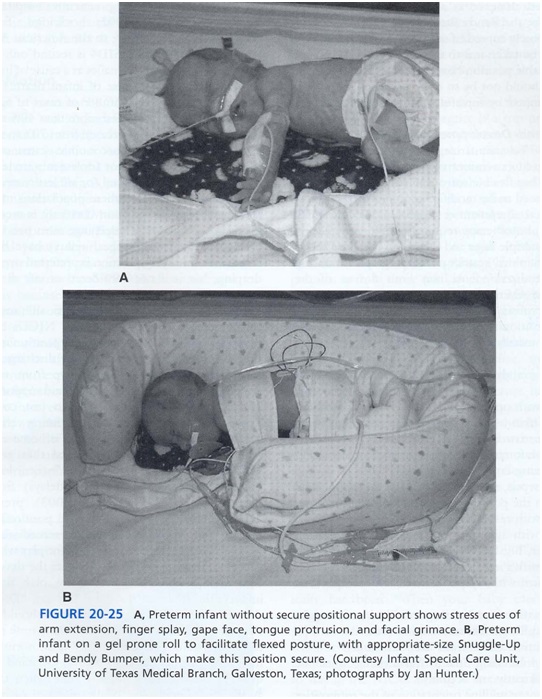
این باید مخصوصاً هنگامی که نوزاد لوله گذاری نشده است صورت گیرد تا از خارج کردن غیر عمدی لوله جلوگیری کند.(کاردرمانی درتاخير حركتی nicu)
- مرزهای پایینی باید محکم باشند تا در بستن بریس پا بکار روند.
- در گذشته، فلکشن ران، بوسیله جاگذاری یک رول کوچک زیر قسمت تحتانی لگن، ایجاد می شد، هرچند که به نظر نمی آید، که بسیاری نوزادان آنرا بخوبی تحمل کنند و موقعیت خط وسط بدن هم بوسیله رول هیپ (رانی) تسهیل نمی گردد.(کاردرمانی درتاخير حركتی nicu)
پوزیشن به پهلو خوابیده( کاردرمانی در nicu)
- برخی متخصصین نوزاد وضعیت sidling را به مدت طولانی برای micropremies توصیه نمی کنند. به استثنای درمان نقص های خاص راههای هوایی ، مانند آمفیزم (پیدایش هوا بطور غیرعادی در بافتهای بدن بینابین ریه ([PIE] ، بدلیل این امر که زمان زیاد در این پوزیشن بودن ممکن است آتلاکتازی قسمت پایین ریه را بوجود آورد(آتلکتازی، اتساع ناقص ریه ها در موقع تولد یا پیدایش حالت بهم چسبیده و بی هوا در قسمتی از شش که ناشی از انسداد نایژۀ مربوطبه آن یافشار خارجی است).پرسنل بایداین موضوع راباپزشکان مراقبکنترلکنند.(کاردرمانی درتاخير حركتی nicu)
- هنگامی که پوزیشن به پهلو خوابیده، بطور مقتضی استفاده شود، اثرات اکستانسوری جاذبۀ زمین را کاهش می دهد، جهت یابی به سمت خط وسط بدن را در سر و اندام ها تسهیل می کند و نوزاد را به انجام فعالیتهای رساندن یک دست به دست دیگر، رساندن دست به دهان، یا رساندن دست به صورت تشویق می کند (شکل 23).
- برای حفظ پوزیشن به پهلو خوابیده (و برای اجتناب از اکستنشن و retraction اندام و افزایش استرس نوزاد که ناشی از بی ثباتی پوزیشن است، لگن و شانة بالایی نوزاد باید کمی جلوتر از شانه هیپی که تحمل وزن می کند قرار داده شود. رولهای کوچکی که در امتداد سینۀ نوزاد هستند، (برای مثال پوشک لوله شده یابچۀ لوبیایی Beanie Baby ) می تواند نوزاد را به فلکشن به سمت جلو تشویق کند. توجه : استاندارد بچه لوبیایی ممکن است در برخی NICU ها ، مجاز نباشد. در NICU هایی که بخواهند از خط مش مربوط به پیشگیری از SIOS (عدم استفاده از عروسکهای پارچه ای در رختخواب )اطاعت کنند. بعلاوه پوشک دولا شدهای که از طول کمی زیر پشت و لگن سمتی که تحمل وزن می کند، قرار داده می شود، می تواند به نگه داشتن مرکز ثقل نوزاد، در سمت جلو کمک کند.(کاردرمانی درتاخير حركتی nicu)
- پتوی لوله شده تکی که پشت نوزاد قرار داده می شود، غیر کافی است. پوزیشن به پهلو خوابیده، بوسیلۀ قنداق کردن و یا snuggle-up بسیار امن و راحت است. bendy bumper می توان به تنهایی یابعنوان ساپورت اضافه با sunggle-up استفاده شود؛ bendy bumper را می تواند بطور سفارشی خمیده ساخت (نه فقط با انحنای ضعیف)، اگر برای ساپورت وضعیت به پهلو خوابیده استفاده میشود. باید مراقب بود که بازوی زیر در پوزیشنی ناراحت کننده، در زیر بدن نوزاد گیر نکند و نباید با کشیدن شدید اندام فوقانی به خط وسط انبساط قفسۀ سینه به مخاطره بیافتد.(کاردرمانی درتاخير حركتی nicu)
ملاحظات پزشکی و رشدی در پوزیشن دهی(کاردرمانی درتاخير حركتی nicu)
بطور خلاصه، نوزادی که بخوبی پوزیشن دهی شده، اندامهایش بوسیلۀ مرزهای احاطه کنندۀ محکم ولی قابل انعطاف ، به آرامی خم (فلکس) شده اند و به سمت خط وسط بدن جهت دهی شده اند. ممکن است پوزیشن دهی موقتاً نیاز به اصلاح پیدا کند تا با تجهیزات و شرایط پزشکی تطبیق
داده شود. برای مثال برای پرتو درمانی سنتی لازم است سطح بیشتری از بدن در دسترس باشد . نیازهای گوناگون مراقبین در طی ECMO دسترسی بهتر در وضعیت supine ممکن است انتخابهای پوزیشن دهی را محدود کند، ادم عمومی ممکن است فلکشن اندام ها را محدودکند، یا کانترکچرهای شدید اندام در ارتباط با آرتروگیرپوزیس ، میتواند هر پوزیشن دهی درمانی را مورد تردید قرار دهد.(کاردرمانی درتاخير حركتی nicu)
سوپاین معمولا پوزیشن انتخابی برای موارد زیر است:
- چند روز اول از پروتکل میکرو پرمی در برخی NICU ها
- نوزادانی با نقص شکمی ترمیم نشده یاجدیداً ترمیم شده (برای مثال gastroschisis تکاملی در بسته شدن خط میانی حفرۀ شکم، omphalocale یا فتق نافی، exstrophy مثانه یا وارون بودن مثانه)
- سفتی حاد شکم؛ تشخیص قطعی یامشکوک به التهاب و نکروز شدن رودۀ باریک و کلون (NEC)
- مسمومیت خونی شدید، شوک عفونی(کاردرمانی درتاخير حركتی nicu)
پرون اغلب پوزیشن انتخابی برای مواردزیر است:
- نوزاد با دیسترس تنفسی
- نوزاد با آشفتگی و اختلال حرکتی
- نوزاد با Pierre Robin
- نوزاد مبتلا به اپسینابیفیدا (قبل و بعد از جراحی)
- نوزاد با کانترکچرها (جاذبۀ زمین و وزن بدن برای کشش مداوم و آرام بکار می روند) پوزیشن به پهلو خوابیده برای موارد زیر قابل استفاده است:
- نوزاد قوز کرده و هیجان زده (پوزیشن دهی باید بصورت صحیح و با امنیت صورت گیرد)
- برای جلو انداختن بهبود جهت یابی اندام ها به سمت خط وسط بدن
- برای تسهیل فعالیتهای رسانیدن دو دست بهم ، دست به دهان بردن، و رساندن دست به صورت.(تاخير حركتی کاردرمانی در nicu)
هیچ پوزیشنی در کل، به لحاظ تاثیراتش بر نوزاد NICU بی خطر نیست. اگر چه ثبات پزشکی، مقدم ترین موضوع است، مسائل رشدی نیز، سزاوار مورد ملاحظه قرار دادن است. خلاصه ای از مزیتها و زیانهای پزشکی و رشدی وضعیت های گوناگون در ضمیمۀ ارائه شده است.(تاخير حركتی کاردرمانی در nicu)
SIDS و پوزیشن دهی هنگام انتقال از NICU به خانه: (تاخير حركتی )(کاردرمانی درتاخير حركتی nicu)
اطلاع از خط مشی های رایج در پیشگیری از SIDS می تواند به انتقال موفقیت آمیز نوزاد از NICU به خانه توسط درمانگران نوزاد کمک کند. ضمن اینکه رشد مطلوب را بعد از ترخیص از بیمارستان تقویت میکند. بنابر گفتۀ آکادمی تخصصی بیماریهای کودکان، SIDS ثانویه به ناهنجاریهای مادر زادی و نارس بودن نوزادان است که منجر به مرگ نوزاد می شود، و این دلیل مهم مرگ نوزادان 1 ماهه تا 1 ساله است. تعداد مواردSIDS در ایالات متحده از سال 1992 بیش از 40% کاهش یافته است، پوزیشن پرون، هم از 70% به حدود 20% کاهش یافته است. مادرانی که از شأن اقتصادی اجتماعی پایینی برخوردارند یااز گروههای اقلیت هستند یاآنهایی که مجرد یا جوانند ، از توصیه های SIDS کمتر آگاهی دارند و یا کمتر آماده انجام آن می باشند، کوششی مازاد در آموزش این افراد ممکن است توصیه گردد. پوزیشن دهی رایج سوپاین، برای تمایم نوزادانی که در حال خواب رفتن هستند، پیشنهاد شده است ، به غیر از مواردی مثل ریفلاکس معدی – مری. پوزیش sidelying ، هنگام خواباندن کودک به پوزیشن پرون ارجحیت دارد، ولی به اندازه پوزیشن سوپاین امن نیست.(تاخير حركتی کاردرمانی در nicu)
هیچ قالب کلی ثابتی برای پاسخ دهی به استانداردهای معمول رایج درNICU ها وجود ندارد، و برای چگونه جا به جا کردن نوزادان، از ترخیص تا رسیدن به خانه ، هیچ وسیلۀ کمکی پوزیشن دهی تجاری در خوابیدن به سوپاین ، در دست نیست. توالی کلی شامل مراحل زیر است:
انتقال از مرزهای بسیار امن، به وسایل کمکی حمایتی که پوزیشن دهی کمتری انجام می دهند، قنداق کردن بدون وسایل کمکی پوزیشن دهی، به فقط پوشش دادن نوزادی که لباس دارد یا پتو. در زمان بندی اختلاف وجوددارد و آخرین مرحله ممکن است پس از اینکه نوزاد به خانه رفت، اتفاق بیافتد.(تاخير حركتی کاردرمانی در nicu)
اگر چه مطرح شده است که هنجارهای رشد حرکتی درشت بدلیل وضعیت supine به تأخیر می اافتد، جلوگیری از تاخیرات رشدی و دفورمیتی های ناشی از پوزیشن از درمان راحت تر و امکان پذیر تر است. گفتن اینکه نوزاد شما وقتی بیدار است مدتی روی شکم باید بخوابد آنقدر موثر نیست در مقایسه با زمانیکه به والدین نتایج رشدی قرار نگرفتن روی شکم در دوران نوزادی را بگوییم. درمانگر نباید فقط بگوید « این کار را بکنید» ، ولی باید به والدین آموزش دهد که این کار چرا باید صورت گیرد. اگر انجام آزمایش شامل اطلاعات اساسی رشد طیبعی باشد و والدین به درستی از نتایج عدم خوابانیدن نوزاد روی شکم، وقتی بیدار و تحت نظارت است، آگاه شوند، زمان کافی به این امر اختصاص می دهند.(تاخير حركتی کاردرمانی در nicu)
هنگامی که نوزاد از زمان تولد، بطور عادی به بازی کردن در حالت prone تشویق شود، تحمل نوزاد در پوزیشن دهی پرون مشکل نخواهد بود. درمانگر باید با استفاده از عکس ها، جراید و نوارهای ویدیویی این پیغام کلامی را تقویت کند« سوپاین برای خوابیدن، پرون برای بازی کردن» بايد به والدين آموزش داد كه سر نوزاد را در پوزيشن supine متناوباً به سمت راست و چپ بچرخانند. اگر نوزاد تمايل دارد كه سرش را به يك طرف بچرخاند (معمولاً سر را به سمت راست مي چرخاند)، بايد نوزاد را هنگاميكه بيدار است به وسيله تحريكات بينايي در سمت مخالف تشويق كرد (براي مثال اشياء متحرك، يا اسباب بازيها در سمت چپ تختخواب نوزاد قرار داد، يا نوزاد مي تواند به نحوي در تختخواب قرار گيرد كه ديوار در سمت راست تخت قرار گرفته و مركز اتاق در سمت چپ باشد؛ يا والدين مي توانند از سمت چپ با نوزاد صحبت كنند).(تاخير حركتی کاردرمانی در nicu)
دامنه حركت(کاردرمانی درتاخير حركتی nicu)
دامنة حركت پسيو (PROM) مقدمتاً براي نوزاداني توصيه شده است كه به دليل محدوديتهاي حركتي عصبي – عضلاني از رويكرد توانبخشي استفاده مي كنند (Case 1 را مطالعه كنيد) يا براي نوزاداني توصيه شده است كه تظاهرات تون غير عادي دارند. PROM پيوسته براي بيشتر نوزادان از تكنيكهاي دامنه اي مرسوم جهت handing درماني بهتر است.
مثالهايي از رويكرد تشخيص بيماري براي PROM شامل اين موارد است: نقصها و دفورميتي هاي مادرزادي (شكل 26)؛(تاخير حركتی کاردرمانی در nicu)
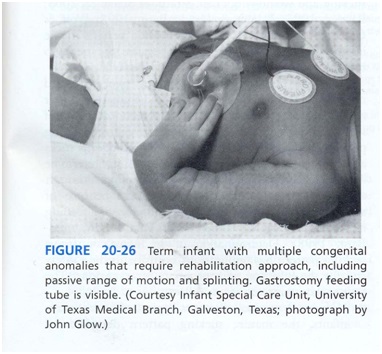
تروما همچون صدمه به شبكه براكيال در حين زايمان با هايپرتونوسيتة كلي با خفگي شديد. نوزادان معمولا بعد از درمان استئوميليتي به PROM نيازي ندارند، به اين دليل كه خود نوزاد به يك باره وقتي كه درد و ورم فروكش مي كند حركات خود به خودي اندامهاي انتهايي را شروع مي كند.(کاردرمانی درتاخير حركتی nicu)
گاهي ممكن است PROM براي نوزاداني كه طي دوره هاي طولاني آرام هستند يا دچار فلج دارويي شدهاند لازم باشد. اگرچه تجربه پيشنهاد مي دهد كه از پد دفورميتي پوزيشنال به وسيله پوزيشن دهي درماني جلوگيري به عمل آيد به نحوي كه مداخلات درماني براي نوزاداني كه محدوديت موقتي دارندكافي خواهد بود (Case 2 را مطالعه كنيد). درمانگران هرگز نبايد PROM را در مداخلات عادي NICU لحاظ كنند، چون اين مداخلات براي نوزادان نارس اغلب غير ضروري و با استرس همراه است.(کاردرمانی درتاخير حركتی nicu)
اسپلينت (کاردرمانی درتاخير حركتی nicu)
اسپلينت دهي هم به ندرت براي نوزادان NICU لازم مي شود. كنتركچو به معناي واقعي در نوزادان متداول نيست و مي توان گفت نوزدان تمام مدت به طور قابل ملاحظه اي حالت خميده دارند.(کاردرمانی درتاخير حركتی nicu)
درمانگران معمولاً به حركت سريع سرعتي به واسطه روشهاي زير دست مي يابند: دامنه دهي كلي، پوزيشن دهي درماني، استفاده از تأثيرات جاذبه و حركات خود به خودي نوزاد. برعكس در طول زماني كه نوزاد اسپلينت مي پوشد حركت خود به خودي مهار مي شود.(تاخير حركتی کاردرمانی در nicu)
اگر درمانگر تصميم بگيرد براي نوزاد در NICU اسپلينت بسازد حفاظت درست از پوست مهمترين مقدمه است. اسپلينت هاي ترموپلاستيك ممكن است در زير محلهاي خوب پدگذاري نشده شامل لبه ها ايجاد نقاط فشار كنند.
بعلاوه حفظ راستاي صحيح فصل در يك اسپلينت rigid دشوار است زيرا اينچ حركت اندام مي تواند به طور قابل توجهي جاي دست كوچك نوزاد را روي اسپلينت تغيير دهد، روش ايمن تر اينست كه از قوم هاي مختلف استفاده كنيم و در صورت نياز براي تقويت bar را به آن اضافه كنيم، تركيبات نرم قالبگيري مثل آنچه در دندانپزشكي يا حتي كاردستي هاي بچه ها استفاده مي شود ميتوان براي ساخت اسپلينت بكار برد تا فقط فشاري ايجاد نكند.(کاردرمانی درتاخير حركتی nicu)
تراپيست بايد بستن اسپلينت را براي دوره هاي كوتاه شروع كرده و زمان را بتدريج افزايش دهد و در برنامه مراقبت او بگنجاند. بدليل تعداد زياد مراقبان و احتمال اشتباه در بستن اسپلينت، يك تصوير از وضعيت درست بستن اسپلينت در كنار دستورات بايد چسبانده شود. دستورات كتبي مربوط به مدت زمان پوشيدن اسپلينت و احتياطات آن بايد بحدي بزرگ باشد كه براحتي خوانده شود و قابل درك باشد. آموزش پرسنل و خانواده لازم است اما آنها جايگزين نظارت دقيق تراپيست را نميگيرد.(تاخير حركتی کاردرمانی در nicu)

کلینیک کاردرمانی پیشگام با بهترین و به روزترین تجهیزات توانبخشی و همچنین کادری مجرب آماده خدمت رسانی به شما عزیزان میباشد.
کلینیک پیشگام با 10 سال سابقه توانبخشی افراد و با بهترین و به روزترین تجهیزات توانبخشی آماده خدمت رسانی به شماست.
برای مشاوره رایگان با شماره تلفن 09101876646 تماس بگیرید.
منبع:
Jane Case Smith, Neonatal Intensive Care Unit, Occupational Therapy for Children, 2005.
Elsevier Mosbw.
ترجمه: عطيه جعفري ندوشن
فهرست مطالب
ارزيابي مراقبت هاي ويژة نوزادان (کاردرمانی درتاخير حركتی nicu)
دسته بندي پرستاري و طبقه بندي مراقبت
فقر حسي در مقابل تحريك
پذيرش درمانگر در NICUکاردرمانی درتاخير حركتی nicu)
صلاحيت ها براي درمانگر نوزادان
طبقه بندي براساس سن
طبقه بندي براساس وزن تولد
شرايط پزشكي و تجهيزات (کاردرمانی درتاخير حركتی nicu)
محيط NICU
نور در NICU
صدا در NICU
مراقبت در NICU (کاردرمانی درتاخير حركتی nicu)
خانواده ها در NUCI
نگه داشتن پوست به پوست (مراقبت كانگورو) (کاردرمانی درتاخير حركتی nicu)
برنامه ريزي ترخيص
نوزادان در NICU (کاردرمانی درتاخير حركتی nicu)
سازماندهي رفتار عصبي نوزاد نارس
حالتهاي برانگيختگي
ماساژ نوزاد (کاردرمانی درتاخير حركتی nicu)
تحريك شنوايي (کاردرمانی درتاخير حركتی nicu)
تحريك بينايي (کاردرمانی درتاخير حركتی nicu)
تحريكات رشدي سنتي
رشد عصبي – حركتي و مداخلات
اهميت وضعيت دهي درماني (کاردرمانی درتاخير حركتی nicu)
دفورميتي هاي وضعيتي Latrogenic نوزادان نارس در NICU
پوزيشن دهي درماني (کاردرمانی درتاخير حركتی nicu)
پيشنهادات پوزيشن دهي ويژه (کاردرمانی درتاخير حركتی nicu)
ملاحظات پزشكي و رشدي در پوزيشن دهي
دامنه حركت (کاردرمانی درتاخير حركتی nicu)
اسپلينت
بخش مراقبت های ویژه نوزادان
روزانه نوزادان زیادی به دلایل مختلف مثل اعتیاد مادر، مشکلات داخل رحم، حوادث حین رانندگی، ناهنجاریهای مادرزادی و غیره به صورت نارس به دنیا می آیند. چنین نوزادانی به بخش NICU ارجاع داده می شوند و به دلیل گستردگی مشکلات چنین نوزادانی، نیاز به مراقبت های پزشکی تخصصی جهت حفظ بقای نوزاد و نتایج عملکردی می باشد.
ارزیابی مراقبت های ویژه نوزادان
NICU یک بخش بسیار تخصصی بیمارستانی برای نوزادانی است که پیش از موعد متولد می شوند یا شدیداً بیمار هستند (شکل 1).

ارزيابي مراقبت هاي ويژة نوزادان ور در NICU صدا در NICU مراقبت در NICU نوزادان در NICU ماساژ نوزاد
اولین بخش مراقبت های ویژه نوزادان در سال 1893 توسط دکتر Pierre Budin تأسیس شد هنگامیکه مراقبت های پزشکی شامل فراهم کردن گرمای لازم، غذا دادن به میزان کم و جلوگیری از بروز عفونتها بود. مشاهدۀ تکنولوژیهای پیشرفته یک نوزاد نارس متولد شده در NICU های مدرن شبیه این است که از یک جای گرم و خانۀ راحت ، توسط غریبه ها و دزدها بیروه آورده شود و به یک محوطه پر از نور روشن و ارتعاش صداها مستقر گردد و دائماً خوابش با هجوم مکرر و روشهای دردناک و دستگاههای عظیم الجثه به هم بخورد. افزایش آگاهی در مورد تأثیر محیط و فاکتورهای مراقبت و پرستاری روی نوزاد آسیب پذیر باعث شده که در NICU حمایت رشدی نوزاد و مسائل خانواده در کنار مشکلات پزشکی اصلی او مورد توجه قرار گیرند. در این پایان نامه در مورد دانش و مهارتهایی که یک کار درمان برای کار در این مرکز مراقبتهای بسیار پیشرفته نوزاد لازم دارد، بحث می کنیم. (کاردرمانی درتاخير حركتی nicu)
دسته بندی پرستاری و طبقه بندی مراقبت : (کاردرمانی درتاخير حركتی nicu)
پیشرفتها در تکنولوژی پزشکی و مراقبت های ویژه نوزادان نارس و پرخطر از سال 1960 به سرعت بالا رفت. به هرحال، هزینۀ مارپیچ و پیچیدگی مراقبت پزشکی نیز همراه با افزایش تفاوت بین میزان مرگ و میر نوزادان در مراکز پزشکی بزرگ و بیمارستانهای کوچکتر بالا گرفت. در اوایل 1970، مسئله تقسیم بندی مراقبت نوزادان مطرح شد، این امر امکان فراهم نمودن مراقبتهای بهداشتی پیشرفته را برای هر مادر یا نوزادی در منطه فراهم نمود، ضمن اینکه از خدمات تکراری غیرضروری اجتناب می شود. مراقبت بیمار معمولاً در نزدیک ترین بیمارستان فراهم می شد، برای مشکلات پیچیده در صورت نیاز به یک مرکز سطح بالاتر منتقل می شد.
بیمارستانهای محلی بر اساس میزان مراقبتی که ارائه می دهند طراحی می شوند. سطح I پرستاری (مثلاً در یک بیمارستان کوچک عمومی) حاملگی غیر پیچیده و زایمان های نرمال و نوزادان خوب را تحت پوشش دارند.
سطح II پرستاری برای مراقبت از نوزادان تازه متولد شده که نیاز به مراقبتهای بیشتر پزشکی دارند طراحی شده اند مانند نور درمانی برای زردی، آنتی بیوتیکهای داخل رگی، یا تغذیه از راه لوله، یک متخصص نوزادان معمولاً در بخش هست، اما این بخشها فاقد تجهیزات و متخصصین دیگر مثل جراح مربوط به امراض کودکان یا متخصص قلب برای مراقبت از همۀ اورژانسهای پزشکی و مشکلات شدید نوزادان است. در سطح III پرستاری تجهیزات ضروری و پرسنل ورزیده در NICU و دیگر بخشهای بیمارستان برای مراقبت از همۀ نوزادان بیمار با هر شرایطی و انواع اورژانسها وجود دارند.
از دهه 1980، نیروهای اقتصادی با افزوده شدن بازار رقابتی حفظ سلامتی بر طبقهبندی مراقبت توافق
کردند. رشد مدیریت سلامت، تلاش برای افزایش تعداد کودکان با بیمۀ سلامت و در دسترس بودن تکنولوزی نوزادان و متخصصین، بسیاری از بیمارستانها را تشویق کرده که خدماتشان را توسعه دهند. تحلیل مکرر و تعدیل طبقه بندی برای دستیابی به نتایج بهتر با هزینۀ کمتر (مثلاً تهیۀ تهویۀ مکانیکی در بخشهای سطح II) پیشنهاد می شوند. مسئولیت طولانی مدت مراقبت پزشکی یک نوزاد ممکن است با مسائل مالی تعیین شود. بعضی از برنامه های مراقبتی ممکن است نوزاد را به یک سطح پرستاری بالاتر منتقل کند و وقتی که شرایط نوزاد ثابت تر است و کودک بهبودی یافته است، مانع جابه جایی او به یک بیمارستان نزدیکتر به والدین شوند . بعضی بخشهای نوزادان ممکن است پذیرش نوزادانی که شرایط با ثبات ولی بیماریهای مزمن دارند را رد کنند، زیرا هزینۀ زیادی را باید طولانی مدت صرف کنند. برقرار کردن تعادل بین کنترل هزینه ها و افزایش کیفیت مراقبت از بیمار یک معمای غیرقابل حل رایج است و نیاز به سازماندهی دارد.
شاخص های بازده NICU : مرگ و میر وشیوع بیماری
در ابتدا، بقای نوزاد نخستین شاخصNICU موفق بود. با نوآوری در علم پزشکی،تکنولوژی و مهارتهای مراقبت،میزان بقای نوزادان نارس، کوچک و بیمار افزایش پیدا کردو نگاهها متوجه اثرات NICU بر نوزادان نارس و نتایج رشدی طولانی مدت در این نوزادان شد.این نگرانیها راه ورود کار درمانها و دیگر متخصصین رشد نوزاد را به عرصه مراقبت بحرانی NICU تسهیل کرد. تحقیقات برای روشن شدن رشد نوزاد نارس،تاثیرات بیماریهای حادومزمن، فاکتورهای محیطی زندهوغیر زنده درNICU، عکس العمل خانواده وقتی نوزاد در بیمارستان به خاطر نارس بودن یا بیماری بستری است، نتیجه نهایی افراد زنده ماندۀ NICU و طریقۀ محدود کردن هزینههایNICU ،ادامه دارد.
فقر حسی در مقابل تحریک : (کاردرمانی درتاخير حركتی nicu)
تغییر تئوریها در مورد تحریک حسی درNICU نیز باعث تسهیل ورود کاردرمانها به بخش مراقبتهای ویژه شده است. درک تحول و تفکر در مورد تحریک در NICU ، همانطور که در زیر آمده، به درمانگرهای جدید نوزادان کمک می کند بهتر پیشرفت کنند.
- تحریک جزئی. مراقبت های ویژه در دهۀ 1940 و 1950، با تحریکات جزئی بودند. در این مراکز نور کم ، محیط آرام و محدودیت در ورود خانواده ها و حتی پزشک رعایت میشد.
- تئوری فقر حسی. با کمبود محرک دراین بخشها پرستاری به سرعت تئوری فقر حسی در دهۀ 1960 و 1970 مطرح شد. نوزادان در NICU گمان می گردید که از نظر رشدی در معرض خطر هستند زیرا از حواس نرمال که به طور طبیعی در رحم یا در خانه بعد ازتولد اتفاق میافتاد، محروم بودند.
- برنامه های تحریک حسی: طرفداران فقر حسی از ارائه یک رژیم تحریکات حسی برای همه دفاع می کردند. این برنامه های تحریکی مکمل ، معمولاٌ شامل ماساژ، لمس کردن ها، دامنۀ حرکت پسیو، داده های وستیبولار یا داده های شنوایی بود. نگرانی ها این بود که تحریک خارجی زیاد ممکن است برای نوزادان با شرایط با ثبات و بزرگتر سودمند باشنداما برای نوزادان ضعیف احتمالاً پراسترس خواهد بود. پاسخهای رفتاری هر نوزاد در مطالعات این دوره گزارش نشده بود.
- تئوری overload حسی: مدل فقر حسی از دانش و تکنولوژی آن زمان به درستی استفاده نکرده بود و با افزایش تحریکات نامنظم ، نوزادان را در NICU آشفته کرده بود. بخش مراقبتهای ویژه وسیعتر و روشنتر از قبل و اتاقها با مانیتوهای پرسروصدا و تجهیزات پر شده بودند. تکنولوژی افزوده شده پرسنل بیشتری نیاز داشت که در بخش مکرر کودک را handling می کردند و شدت سروصدای کلی و سطح فعالیت را در بخش افزایش داده بودند. تئوی overload حسی که در دهۀ 1970 شروع به پدیدار شدن کرد، مطرح نمود که نوزدان NICU تحت بمباران ثابتي از محرکهای نامناسب هستند.
- نوزاد شناسی محیطی. افزایش نگرانی ها در مورد میزان قابل توجه و متنوع محرکهای تصادفی رشد نوزاد شناسی محیطی را در دهه 1980 و 1990 سریع کرد، که در آن تأثیرات کوتاه مدت و بلند مدت فاکتورهای محیطی جاندار و بی جان بر نوزادان NICU مورد بررسی قرار گرفت.
- مراقبت رشد فردی و خانوداه مدار. این روش کوشش می کند دائماً محیط NICU و مراقبتها را با علائم رفتاری عصبی در حال پیشرفت هر نوزاد تطابق دهد و مشارکت اعضای خانواده را به عنوان مراقبان اصلی ترغیب نموده و اعضای تیم را برای نوزاد آنها یکپارچه نماید.
تغییر کانون کاردرمانی نوزادان
کاردرمانی سنتی: توانبخشی و تحریک
در دهۀ 1980، کاردرمانی سنتی نوزادان منحصراً شامل توانبخشی و تحریکات رشدی می شد، رویکردی که هنوز در بعضی از NICU ها استفاده می شود. نوزادان مناسب برای کاردرمانی، نوزادانی با فاکتوهای خطرناک خاص (مانند وزن خیلی پایین هنگام تولد، در معرض دارو بودن قبل از تولد)، تشخیص پاتولوژی (مانند آنومالیهای مادرزادی،خفگی شدید) یا نشانههای عملکردی
( نظیرتون غیرنرمال ، تغذیه ضعیف، بیماری مزمن باتأخیر رشدي) بودند. اهداف درمانی و فعالیت های درمانی ، مشکلات خاص مثل محدودیت دامنۀ حرکت، بالا و پایین بودن تون عضلانی ، حساسیت خیلی زیاد، تغذیه ضعیف یا تأخیر رشدی را هدف قرار میداد.
در ادامه توانبخشی یک جزء مناسب درمان برای گروه منتخب نوزادان در NICU شد که شرایط پزشکیثابتو تشخیصهای قطعی داشتند مانند آرتروگریپوز(مطالعه موردیI راببینید)یا ممنگوسل با هیدروسفالی. نوزادان بزرگتر که بیماری مزمن دارند و نیاز به درمان رشدی دارند ممکن است در بعضیNICU ها باقی بمانند ، اما آنها اکثراً در بخشهای پایینتر منتقل میشوند یا به سرویسهای بهداشتی خانه ترخیص میشوند. این کار نسبت به قبل در سنهای پایینتری انجام میگیرد.
حمایت رشدی (کاردرمانی درتاخير حركتی nicu)
با پیشرفت اطلاعات رشدی در رابطه با NICU ، پارامترهای کاردرمانی نوزادان از خدمات توانبخشی سنتی، به مراقبتهای حمایتی رشدی فردی توسعه یافت. این روش بر این اساس است که هر نوزدای که آنقدر کوچک و آنقدر بیمار است که نیاز به مراقبت شد ید دارد، خطرات و آسیب پذیریهای رشدی خاص خود را دارد، ایفای نقش والدین در NICU برای چنین نوزادانی استرس زا و سخت است و کودک و خانواده باید در طول بستری بودن در NICU از حمایت فردی برخوردار شوند تا به بهترین نتیجه برسیم.
حمایت رشدی شامل یک جزء حفاظتی وپیشگیری در مراقبت است که در مدل توانبخشی سنتی نیست. برخلاف روش سنتی، که به طور مستقیم به تماس پی در پی اهمیت می داد، در این رویکرد حمایت از نوزاد ضعیف و جلوگیری از دریافت حس بیش از اندازه و نامناسب اغلب یک اولویت مهمتری نسبت به مداخله مستقیم و تعامل با نوزاد است.
پذیرش درمانگر در NICU
هنگامیکه درمانگر نوزاد فراتر از تکنیکهای تحریک و توانبخشی سنتی توسعه پیدا میکند تا مراقبت رشدی فردی را دربرگیرد ارتباطات کاری نزدیکتری با پرسنل پرستاری ترویج داده میشود. مراقبان NICU ، از بیماران کوچولو و آسیب پذیر بسیار مواظبت می کنند، اختیارات حرفه ای و ارجاع بیمار ممکن است به درمانگر اجازۀ وارد شدن به بخش را دهد، اما اعضاء پزشکی میتوانند مانع دسترسی به نوزاد شوند.
پذیرفته شدن در تیم NICU تدریجاً شکل میگیرد تا زمانیکه درمانگر نوزاد شایستگی خود را در دانش، مهارتها و روابط حرفهای نشان دهد. درک مراحل انتقال در پیشرفت مشارکت بین درمانگران و پرستاران نوزاد میتواند برای درمانگری که در پروسۀ از مهمان بودن به سوی عضو شدن است، مفید باشد. در زیر چهار مرحلۀ عمده مشارکت آمده است:
1 : مهمان متخصص ( شامل مشاورۀ مستقل با کمترین مداخله)
2 : رقابتی یا پوسچر حمایتی (وقتی اتفاق می افتد که شایستگی همکاران ارزیابی می شود)
3: عضو کامل تیم NICU (شامل مراقبت و حل مشکلات)
4: مشارکت متعهدانه (فراهم کردن فرصتها برای حداکثر تجربه های به وجود آمده)
صلحیت ها برای درمانگر نوزادان
تمرینات استاندارد برای ترویج صلاحیت های مناسب برای متخصصین رشدی NICU وجود دارند. (کاردرمانی درتاخير حركتی nicu)
کار درمانی در NICU به یک بخش درمانی خاص توجه میکند که به دانش سودمند و مهارتهای پیشرفته نیاز دارد. ملزومات این دانش خاص عبارتند از آشنایی با شرایط پزشکی مربوط به نوزاد، روشها و تجهیزات، فهم تواناییهای رشدی بی نظیر و آسیب پذیریهای نوزاد کامل، نارس و بیمار؛ آشنایی با تئوریها و کاربردهای کلینیکی رشد حرکتی- عصبی نوزاد؛ سیستمهای خانواده و محیط شناسی NICU؛ چگونگی تأثیر این فاکتورها بر روی نوزاد و رفتار خانواده و رشد. کار درمان دانش و مهارتهای لازم را به واسطۀ ادامه تحصیل و تجربۀ بالینی از طریق نظارت در ارزیابی و مداخله خاص در NICU بسط می دهد.
در ادامه 4 بخش وابسته به هم ارائه شده است. قسمت اول به پیشرفت اساس و پایۀ پزشکی
NICU اهمیت میدهد. سه بخش باقیمانده، محیط NICU ، خانواده NICU ، نوزاد NICU
را شامل میشود. هرکدام از این بخشها اساس اطلاعات، ارزیابی و استراتژیهای مداخله ای مربوط
به موضوع را مطرح میکنند. ارزیابی و مداخله برای نوزاد در آخر مطرح می شود تا اهمیت
این امر را روشن سازیم که درمانگر با وجدان و با اخلاق قبل از لمس نوزاد در NICU خود را مهیا میکند.
(کاردرمانی درتاخير حركتی nicu)
طبقه بندی براساس سن
سن حاملگی (GA) به تعداد کل هفته هایی گفته می شود که نوزاد قبل از تولد درون رحم بوده است. تعیین سن حاملگی ممکن است با تاریخ آخرین دورۀ قاعدگی (LMP) ، نتایج سونوگرافی (USG) یا با معاینۀ فیزیکی نوزاد معین شود. نوزاد به دنیا آمده قبل از 37 یا 38 هفته نارس و نوزاد به دنیا آمده بعد از 42 هفته دیررس است. وقتی نوزاد متولد شد، سن حاملگی یکسان باقی می ماند.
محاسبۀ GA با سونوگرافی با معاینه فیزیکی معمولاً 2 هفته در نظر گرفته می شود. ارزیابی سن حاملگی برای تعیین مشکلاتی که ممکن است در رحم اتفاق بیفتد ( برای مثال نوزادی که به طور غیرطبیعی کوچک است ممکن است تغذیه خوبی از جفت نداشته یا عفونت داشته باشد)و برای پیشبینی مشکلات احتمالی بعد از تولد(برای مثال تنگینفس یا خونریزی داخل بطنی که در نوزادان نارسکمتراز28 هفته حاملگی شایعاستودربچههاییکه به موقع متولد میشوندکم است) مفید است.
سن بعد از لقاح (PCA) به سن نوزاد در ارتباط با لقاح گفته می شود و به این گونه متناوباً با زمان تغییر می کند. PCA با اضافه کردن هفته هایی پس از تولد به سن حاملگی به دست می آید. وقتی که نوزادی در 27 هفتگی متولد می شود، موعد مورد نظر برای او PCA 40 هفته است (27 هفته حاملگی به اضافه 13 هفته از تولد) . PCA عموماً تا زمان 40 تا 44 هفته استفاده می شود که به ترتیب معادل ترم کامل یا 1 ماه اضافه تر است.
سن تقویمی به سن واقعی نوزاد از زمان تولد می گویند. از نظر تقویمی، نوزاد متولد شده در 27 هفته حاملگی، از زمان لقاح 3 ماهه و در اولین تولد 12 ماهه است. سن تقویمی نوزادان نارس معمولاً تصحیح می شود تا بهتر با انتظارات رشدی و اجرایی ارتباط داده شود (برای مثال نوزادی که در 27 هفته حاملگی متولد می شود در سن تقویمی 3 ماهگی مانند نوزاد ترم کامل نخواهد بود).
سن تصحیح شده به سنی اشاره دارد که نوزاد در صورت تولد به موقع می داشت. تعداد هفته های نارسی اول تعیین می شود ( سن حاملگی به هفته از ترم کامل یعنی 40 هفته کم می شود) و این مقدار از سن تقویمی کم می شود. نوزاد متولد شده در 27 هفته حاملگی با 13 هفته نارسی متولد شده است ( هفته زودتر 13=هفته 27- هفته 40). سن اصلاحی این نوزاد در اولین سالگرد تولدش 9 ماه است ، زیرا تولد واقعی 3 ماه زودتر از تاریخ مورد انتظار بوده است. سن اصلاحی تا 2 سال هنگام ارزیابی وضعیت رشدی استفاده می شود.
طبقه بندی براساس وزن تولد
نوزادان متولد شده با وزن بیشتر از g 2500 (پوند 5/5) شامل اندازه متوسط می شوند. وزن تولد 1500 تا 2500g یک تولد با وزن پایین است (LBW) . وزن خیلی پایین تولد (VLBW) از 1000 تا 1500g است . کم وزنی شدید (ELBW) کمتر از g1000 است و نهایت کم وزنی (VLBW) کمتر از g750 است. وزن تولدی که بین صدک دهم تا نود درصد روی جدول رشد استاندارد قرار دارد مناسب با سن حاملگی (AGA) است.
وزن تولد زیر صدک دهم برای سن حاملگی کوچک (SGA) است و وزن تولد بالای صدک نودم برای سن حاملگی بزرگ (LGA) است. این طبقه بندی ها برای نوزادان نارس، ترم و دیررس به کار برده می شوند. هر نوزادی که در رحم نرمال رشد می کند، AGA خواهد بود. اگر مادری دچار افزایش شدید فشار خون حاملگی باشد (PIH) و یا نوزاد تأخیر رشدی داخل رحمی داشته باشد (IUGR) ، ممکن است SGA متولد شود. نوزاد مادری با دیابت اغلب LGA است.

کلینیک کاردرمانی پیشگام با بهترین و به روزترین تجهیزات توانبخشی و همچنین کادری مجرب آماده خدمت رسانی به شما عزیزان میباشد.
کلینیک پیشگام با 10 سال سابقه توانبخشی افراد و با بهترین و به روزترین تجهیزات توانبخشی آماده خدمت رسانی به شماست.
برای مشاوره رایگان با شماره تلفن 09101876646 تماس بگیرید.
تنظیم حرارت
نوزادان نارس مستعد از دست دادن گرمای بیش از اندازه و یا آسیب پذیر نسبت به سرما به دلایل گوناگون هستند. وضعیت extention ، پوست نازک و در نوزادان بسیار نارس، کم شدن مقدار چربی زیر پوست اجازه می دهد گرما از فرد به هوا منتقل شود. یک نوع چربی قهوه ای رنگ مخصوص که نوزادان برای متابولیسم گرما دارند در سه ماهه آخر حاملگی تولید می شود. اختلال عملکرد ریه، نابالغی سیستم عصبی مرکزی (CNS) و مداخلات مراقبتی مکرر، همچنین ممکن است باعث از دست دادن گرما شود. نوزاد ممکن است گرما را با جابه جایی هوا (از دست دادن گرما با هوای اطراف)، انتقال (تماس بدن با یک سطح جسم سردتر)، تابش (از دست دادن گرما با تماس غیرمستقیم با یک شئی سردتر مانند دیوارهای انکوباتور) و تبخیر (گرمایی که به صورت مایع از طریق راه تنفسی و پوست از دست می دهد و به بخار تبدیل می شود) از دست بدهد.
گرما دهندههای تابشی، انکوباتورها، وسایل وضعیت دهی، لباسها و پیچیدن در پتو کمک میکند گرما در نوزادان NICU حفظ شود. درمانگران نوزاد باید تلاش کنند که نوزدان NICU هنگام ارزیابی و مداخلات درمانی گرما از دست ندهند. سرما میتواند کالری های مورد نیاز برای
رشد و سلامتی را بسوزند، باعث عوارض رفتاری و فیزیولوژیک شود و درحالتهای شدیدتر منجر به مرگ شود.
شرایط پزشکی و تجهیزات
فراگیری اصطلاحات علمی پزشکی NICU یک پروسه ادامه دار است که از یک آشنایی معمولی با اصطلاحات و تعاریف تا فهم آسیب شناسی بیماریها و بیومکانیک تجهیزات پیش میرود.عوارض پزشکی و تکنولوژی هر دو روی نوزادان نارس و پرخطر اثرات عمیقی دارند و متعاقب آن احتیاطات درمانگران نوزاد مطرح است.برای کاردرمانها، توسعه اطلاعات پزشکی برای برخورد درست با نیازهای رشدی نوزادان ضروری است. ضمیمۀ B پیچیدگی های پزشکی نوزادان که در NICU اغلب کاردرمانها با آن روبرو هستند را نشان می دهد. درمانگران باید همچنین
دانش مربوط به شرایط مادرزادی که با زایمان زودرس همراه است و مشکلات ضمن زایمان را توسعه دهند.
جدول 1 لیستی از تجهیزات پزشکی رایج مورد استفاده در NICU است. علاوه بر تجهیزات حمایتی زندگی در این جدول سایر وسایل به آگاهی از وضعیت فیزیولوژیکی نوزاد بیمار
کمک میکند. برای مثال pluse oximerty یک روش غیر تهاجمی برای ارزیابی میزان اکسیژن خون از طریق نوارهای حسگری است که به دور دست یا پای نوزاد بسته می شود. مونیتور قلبی- تنفسی به طور مداوم ضربان قلب و سرعت تنفس را مشخص میکند و اگر میزان آنها در محدودۀ معین شده نباشد، اخطار شنیداری یا دیداری شروع به کار میکند. علاوه بر این عملکردها،
pluse oximetry و اندازه گیرندۀ فشار خون، اغلب در مونیتور قلبی – تنفسی گنجانده
میشوند. قابلیتهای مونیتورینگ شرایط فیزیولوژیک نوزادان، با پیشرفت در دانش پزشکی و تکنولوژی دائماً در حال افزایش و پیشرفت است (شکل 2).

ارزيابی مراقبت های ويژه نوزادان در NICU صدا در NICU مراقبت در NICU نوزادان در NICU ماساژ نوزاد
محيط NICU (کاردرمانی درتاخير حركتی nicu)
تناسب نادرست نوزاد نارس و محیطی با تکنولوژی بالا
اجزاء حسی محیط خارج رحم در NICU با آنهایی که در رحم است متفاوت هستند (جدول 2). به استثناء مشکلات و عوارض ، قبل از تولد جنین در یک محیط گرم، راحت و تاریک در جایی که نیازهای ابتداییش به طور اتوماتیک مهیا است قرار دارد و ترتیب نرمال رشد حفظ میشود.
بعد از تولد، به طور ناگهانی نوزاد نارس با نیازهایی مواجه می شود. باید نفس بکشد، درجه حرارت بدن را تنظیم کند، در مقابل اثرات جاذبه حرکت کند، با محیط روشن و صدای ناهنجار تطابق
یابد و از عهدۀ روشهای مهاجم و دردناک و محرومیت خواب مکرر برآید. سیستم اعصاب
مرکزی نوزاد نارس معمولاً برای زندگی حفاظت شده داخل رحم خوب است، اما برای
تطابق با تحریکات بیش از حد و نیازهای NICU و سازماندهی آنها به حد کافی رشد نکرده
است. این یک ناهماهنگی بیـن نوزاد و جهان پر از تکنولوژی که باید در آن زنده بماند به وجود می آورد.
محرکهای مکرر چشم پوشی شده که بامحیط NICU و اقدامات مراقبتی ایجاد میشوند. ممکن است در نوزاد بسیار حساسی که هنوز آسیب پذیر است ایجاد استرس بکند و سیستم اعصاب مرکزی را آشفته کند. تحریکات عصبی بیش از اندازه ممکن است مانع رشد مغز شوند (برای مثال به دلیل کمبود اکسیژن مکرر ناشی از استرس) و می تواند رفتارهای ناسازگاری ایجاد کند که بعداً به نتایج ضعیف رشدی منجر شود.
چون نوزاد نارس بیمار استرس قابل توجهی راتجربه می کند (نظیر آشفتگی، ناپایداری سیستم اتونومیک و استفاده بیش از حد کالریها)، وقتیکه تحریکات ورودی به CNS از توانایی آن برای پاسخ دادن و وفق دادن تجاوز می کند، اولویت این است که موارد استرس زا قابل اجتناب را کاهش دهیم تا نوزاد در آرامش باقی بماند. تراپسب نوزاد این هدف را با اصلاح نور و صدای NICU، کم کردن handling ها، تغییر تکنیکهای مراقبتی تسهیل می کند تا نوزاد از تحریک استرس زا حفاظت شود و بتواندآرام باقی بماند.
این تعدیل سازیها بهبودی و پیشرفت نتایج عصبی رشدی را در درازمدت در بسیاری از نوزادان نارس تسهیل مي کند.
| جدول 1 : تجهیزات پزشکی که عموماً در NICU به کار برده می شود | ||
| وسیله | تعریف | هدف |
| تجهیزات تنظیم حرارت | ||
| گرم کننده تابشی | رختخواب باز با منبع گرما در بالای سرش | معمولاً در طول کار روی نوزاد تازه پذیرش شده یا نوزادان بیمار در وضعیت بحرانی که نیاز به دسترسی آسان برای مراقبت پزشکی مکرر و پیچیده دارند استفاده می شود. |
| انکوباتور(Isolette) | پلاستیک تمیز،جعبه گرمایی که تشک و نوزاد در میانش قرار می گیرد | برای تولید گرما استفاده میشود که کالریها بتوانند برای رشد و سلامتی استفاده شوند. محل ارجح برا ی نوزاد اگر هدف کاهش تحریکات محیطی و handling های غیرضروری و حمایت از خواب است. نوزاد ممکن است لباس پوشیده باشد یا نه که بستگی به پروتکل NICU دارد. |
| تختخواب باز (open crib) | نوعی جای خواب گود، منبع گرمای خارجی وجود ندارد، نوزاد لباس پوشیده و در پتو پیچیده می شود | برای نوزادان بزرگتر و با شرایط با ثبات تر استفاده می شود، مراقبان (از جمله کاردرمانها) باید به دقت در طول حمام، ارزیابی ها و روشهای درمانی از سرما جلوگیری کنند. |
| اکسیژن درمانی باتهویۀ کمکی | ||
| کیسه و ماسک تهویه | کیسهای که به ماسک صورتمتصل استوبهصورت ریتمیکفشار میدهد برای ازاد کردن فشارمثبت و اکسیژن | برای احیای یک نوزاد هنگام زایمان، در یک وضعیت بحرانی یا برای افزایش اکسیژن اگر بعد از حمله تنفسی لازم باشد |
| CPAP | جریان یکنواخت هوای فشرده از میان لولهداخلنای،لولهبینیحلقی،شعبههای بینییاماسکبینیکوچکدادهمیشود، اکسیژن،مکملممکناستاستفادهشود یا نشود | فشار مثبت برای بازنگه داشتن آلوئولها و راههای هواییوجلوگیریازخوابیدنآنهارویهمدر نوزادی کهتنفس میکندامایک اختلال دارد مانند سندروم دیسترستنفسی،ورم ریه یاخفگی استفاده میشود. |
| تهویه مکانیکی | ماشین تنفس را کنترل می کند یا به آن کمک می کند به وسیله بادکردن ریه ها به صورت مکانیکی، تهویۀ آلوئولها را افزایش می دهد و تبادل گاز را بهبود می بخشد | برای نوزادان با مسیر تنفسی تنگ، بیماری ریوی با افزایش کار تنفسو کمبود اکسیژن و تهویه (مانند MAS و RDS ) و خفگیهای مکرر و با وجود CPAP،استفادهمیشود.دهان و بینی نوزاد معمولاً به وسیله لولهبازنگه داشتهمیشوداماممکن است تراکئوستومی شودکهدرآن صورت وابستگی به تهویه کننده طولانیتر خواهد بود |
| ECMO | سیستم حمایتی پیشرفته زندگی که از یک bypass قلبی- ریوی اصلاح شده استفاده میکندتا تقریباً استراحت کامل ریه را فراهم کند و baro trauma را به حداقل رساند. (آسیب ریوی که می تواند با پس از استفاده طولاني مدت از دستگاههای تهویه کننده رخ دهد | مانند یک تکنولوژی نجات برای بهبود کیفیت تنفس نوزادان در نارسایی تنفسی وخیم که به مداخلات پزشکی جواب نداده اند يا آنهایی که بعداً تحت عمل جراحی قلبی قرار میگیرند استفاده می شود. این نوزادان در مقیاس پزشکی بیش از 80% خطر مرگ و میردارند. میزان بقاء با ECMO در حدود 80% است. بیشتر آنها (75%) به خوبی رشد می کنند با اینکه ممکن است در سنین مدرسه هم رخ دهد. استفاده از ECMO با ورود درمانهایی مانند تهویه با سرعت بالا و استنشاق اکسیدنیتریک(NO) کاهش یافته است . (NO یک داروی متسع کننده ریوی است). |
| اکسیژن درمانی بدون تهویه کمکی | ||
| بخار گرم Vapotherm | وسیله تنفسی که به یک کانال بینی بستهمیشودکهاجازهمیدهد جریانهای زیادهوای گرمومرطوبیا مخلوطهای هوا – اکسیژن وارد بینی شود | برای بهبود تبادل گازها یا کاهش کار تنفس استفاده می شود. سرعت بالای جریان ممکن است نیاز به لوله ها و تهویه مکانیکی را کاهش دهد یا ممکن است جایگزین CPAP بینی گرد که خوب تحمل نمی شود. رطوبت بسیار بالا (اشباع شده بدون تغلیظ) اجازه می دهد هوا با سرعت بیشتری( در مقایسه با کانال بینی) بدون خشک شدن مخاط بینی جریان یابد |
| هود اکسیژن | هود پلاستیکی که جریان گرم و مرطوب اکسیژن را تهیه می کند و در بالای سر نوزاد قرار می گیرد | برای نوزادانی که به طور مستقل نفس می کشند اما نیاز به یک تغلیظ اکسیژن بالای 21% هوای اتاق دارند استفاده می شود |
| کانال بینی (NC) | اکسیژن مرطوب از طریق NC قابل انعطاف با شاخه های کوچکی که در سوراخ بینی چفت می شود فرستاده می شود. | برای نوزادانی که نیاز به اکسیژن مکمل بدون حمایت فشار مثبت دارند و معمولاً برای دوره های طولانی استفاده می شود. NC اغلب آسانتر قابل استفاده هستند نسبت به هود اکسیژن |
| جدول 2: مقایسه محیطهای حسی داخل و خارج رحمی | ||
| سیستم | داخل رحم | خارج رحم |
| حس لامسه | تحریک حسی عمقی ثابت، نرم، مرطوب، معمولاً مطمئن و راحت؛ و محیطی دایره ای | اغلب دردناک و آزار دهنده؛ هوای سرد و خشک، فراوانی تماس پزشکی و نسبتاً تماس اجتماعی کمتر |
| وستیبولار | حرکات مادر و چرخشهای روزانه ؛ مایع آمنیوتیک محیطی با نوسان ملایم ایجاد می کند. وضعیت flex شده با محدودیت حرکات | وضعیتهای صاف وافقی ، تغییرات سریع پوزیشن ، تأثیر جاذبه، موانع و تجهیزات . |
| شنوایی | صداهای بیولوژیک مادر، صداهای آرام محیط | صدای بلند، ناپایدار، مکانیکی، تکرار شونده (گاهی ، دائمی) و گوش خراش |
| بینایی | تاریک، گاه و بی گاه طیف بسیار ضعیف نور قرمز | نورهای روشن ، چشمهای بدون محافظ، اغلب بدون ریتم روزانه |
| گرمایی | گرمای ثابت، دمای پایدار | تغییرات دمایی محیط، بالا بودن خطر از دست دادن گرمای بدن کودک |
نور در NICU (کاردرمانی درتاخير حركتی nicu)
نور و بینایی(کاردرمانی درتاخير حركتی nicu)
تعیین نور مناسب برای یک نوزاد در NICU موضوع پیچیده ای است که شامل اثر فیزیولوژیک روشنایی، بینایی در حال رشد نوزاد نارس و تأثیرات نور روی ساعت بیولوژیک میشود. همچنین مراقبان NICU نورهای خاصی را برای مراقبت و تأمین ریتم بیولوژیک نیاز دارند، که ممکن است با نیازهای نوری یک نوزاد ضعیف و زیر رشد در تضاد باشد.
برخی نگران نوزادان نارسی هستند که بدون پوشش کافی در معرض نور روشن متناوب یا مداوم، نور دستگاهها، نوردرمانی، لامپهای گرمایی و نور خورشید قرار میگیرند(شکل 3).

نور در NICU نوزادان
برخلاف رحم تاریک و در مقایسه با نور استاندارد برای دفتر کار بزرگسالان که 40 تا 50 (fc) است، روشنایی محیطNICU از30 تا 150(fc) است و در صورت وجود نور خورشید به بیش از1500(fc) میرسد.
محیطی با نور با فلوئورسنت سفید، شدید و مداوم، با آسیب کروموزومی، شکستن ریتم بیولوژیک روزانه، تغییر در عملکرد غدۀ درون ریز جنسی،تغییر در سنتز ویتامینD در انسانها و دیگر پستانداران ارتباط دارد.
افزایش شدت نور باعث افزایش سرعت ضربان قلب و تنفس و کاهش اشباع اکسیژن برای نوزادان نارس در NICU می شود. همچنین ارتباط تحریکات بیش از حد NICU نوزادان نارس، بابی ثباتی فیزیولوژیک و تأثیرات بالقوه بعدی بر روی نتایج رشدی، مطرح شده است.
عدم پختگی ساختاری و عملکردی موجب می شود که نوزاد نارس در NICU در برابر نور، به شدت آسیب پذیر باشد. رشد چشم در رحم معمولاً انجام می شود و نیاز به هیچ نوری ندارد؛ سیستم بینایی نوزاد به رشد وتوسعه در 3 ماهه آخر حاملگی ادامه می یابد و تکامل و تمایز قابل ملاحظه ای در شبکیه و کورتکس بینایی رخ می دهد.
بسته ماندن پلکهای چشم تا هفته های 24 تا 26 حاملگی است، بعد از هفته 29 ، باز شدن
بی اختیار چشمها گاهی اتفاق میافتد. گفته میشودکه در این مرحله از رشد، چشمهای نوزاد نارس هنوز آمادۀ دریافت درون دادهای بینایی نیست. نوزادان نارس قادر نیستند در برابر نور اتاق
از خودشان حمایت کنند زیرا آنها تا بعد از 30 هفتگی نمیتوانند پلکهایشان را محکم ببندند و پلکهای نازک آنها نور را به خوبی فیلتر نمیکند و عنبیه به طور قابل توجهی تا هفتههای 30 تا 34 منقبض نمیشود.
رابطهای بین زود قرار گرفتن در معرض نور و افزایش شیوع بیماریهای شبکیه نوزادان نارس(ROP) دیده نشده است. به هرحال، روشن سازی محیط NICU ممکن است دلیل سیکل جزئی مسیر بینایی و مشکلات پروسه بینایی باشد که نمی توان به دیگر مشکلات عمده نوزادان نارس مثل ROP ، استرابیسم یا میوپی ربط داد.
ریتم 24 ساعته و نور
ریتم 24 ساعته ، اعمال روزانه مانند خواب، هوشیاری، خلق ، دما و سطوح هورمونی را تنظیم میکند. جنین در رحم به صورت ممتد سیگنالهای زمانی را از تغییر حالات مادر، نظیر ترشح هورمون، الگوهای فعالیت، دورههای تغذیه دریافت میکند. حداقل در دورۀ سه ماهۀ سوم حاملگی، جنین یک ساعت بیولوژیک عملکردی (در هستۀ سوپراکیاسماتیک در هیپوتالاموس) دارد که
قادر به وجود آوردن ریتم های 24 ساعته در پاسخ به تغییر حالات شب و روز مادر است؛ این سیگنالهای آهسته 24 ساعتۀ مادر، وقتي كه نوزاد نارس به دنيا مي آيد به هم مي خورد. نور بر روي سيستم 24 ساعتة نوزاد از طريق مسير عصبي كه متفاوت با بينايي است تأثير مي گذارد. این مسئله در تنظیم ریتم زندگی 24 ساعته بعد از تولد نوزاد نارس بسیار مهم است. مطرح شده است که سیستم 24 ساعته نوزاد نارس به روشنایی خیلی زود هنگام (شاید در هفته های 25 تا 28 حاملگی) حساس است و نور کم شدت می تواند ریتم 24 ساعته را توسعه دهد. نشان داده شده است که روشنایی دوره ای ، در مقایسه با تاریکی نسبی، موجب افزیش وزن در نوزادان نارس کم سن تر میگردد. اگرچه تاثیرات و زمان بندی خاص روشنایی دورهای در دست تحقیق است، اما
تحقیقاتی که از محیطهای کنترل شده و روشنایی دوره ای در NICU حمایت میکنند رو به افزایش هستند.
تعدیلات محیطی نور در NICU
شاخص های تعیین میزان مناسب نور در NICU دائماً به روز می شوند. در حال حاضر تمایل به روشنایی عمومی کم و استفاده از روشنایی دوره ای است. میزان نور NICU برای برخی نوزادان، حداقل در بخشی از روز باید بسیار تاریک باشد، در حالیکه ممکن است ، نور متوسط برای پرسنل بهتر باشد و شکل گیری چرخۀ روزانه را تسهیل نماید. در تعیین میزان نور، انعطاف پذیری قابل توجهی لازم است تا هم با نیازهای مراقبان و هم با نیازهای متغیر نوزادان در مراحل متفاوت رشدی و زمانهای مختلف در طی روز تطبیق یابد؛ نور محیط NICU باید در دامنۀ 1 تا 60 (fc) قابل
تنظیم باشد.
نور NICU را می توان با کم کردن نور محیط اتاق و زدن سایه بان به پنجره ها و پوشش دار کردن جای خواب نوزاد کنترل کرد. درNICU های قدیمیتر، رئوستات ها، چراغهای رشتهای با برداشتن یکی از لامپها از هر جعبه لامپ های فلوئورسنت می تواند به کنترل میزان روشنایی بدون به مخاطره انداختن قدرتبینایی کمک کند(شکل 4).

مراقبت در NICU نوزادان
روشناییاختصاصی کنار تخت نوزاد،روشنایی غیرمستقیم و مایل و با استفاده از نور طبیعی از طریق پنجرهها و پنجرههای شیروانی را درNICU هایی که ساخته می شوند بازسازی میکردند، می توان به کار برد.
چشمهای نوزاد نارس همیشه باید از روشنایی و نور مستقیم محافظت شود.حفاظت نوزاد از روشنایی اتاق و نورهای مستقیم را برای هر نوزاد می توان به وسیله پوشاندن چشمهای کودک با پارچه یا ماسک مخصوص نور درمانی (شکل 5)

و با استفاده از یک پوشش روی انکوباتور که نور را میگیرد (شکل 6) انجام داد.
محافظت به معنی بستن چشمها نیست، هیچ مدرکی استفاده از چشم بند را بیش از آنچه برای نوردرمانی لازم است، حمایت نمی کند.
چون نوزادان حداقل 80% از زمان را در خواب هستند، توصیه می شود که نور کنار تختخواب در شب 10 (fc) یا کمتر و در روز 25 تا 30 (fc) باشد تا به خواب نوزاد کمک کند. نوزادان 32 هفتهای یا بزرگتر به مقداری نور برای تحریک شبکیه چشم نیاز دارند، ولی نباید نور آنقدر روشن باشد که آنها را بیدار کند؛ نور در دامنۀ 30 تا 40 (fc) در دوره های متناوب برای این نوزادان، پیشنهاد می شود، توجه بینایی در 32 تا 34 هفتگی PCA ایجاد می شود و در نور کم افزایش می یابد. ایجاد فرصت هایی برای باز کردن چشم به صورت غیرارادی در شرایط تیره و تاریک ممکن است بعد از این سن سودمند باشد. نوزادان ترم و بزرگتر به منظور ایجاد رشد بینایی و تنظیم state به تحریک بینایی و نور نیاز دارند.
نور 25(fc) برای کار مراقبت کافی است. ارزیابی مراقبان از کودک، نیاز به نوری بین 50 تا 100 (fc) دارد. نور 100 تا 200(fc) ممکن است برای کارهایی که نیاز به دقت بینایی دارد نظیر تزریق IV لازم باشد. استفاده از چراغ اتاق عمل که بتواند به صورت محدودی روی منطقۀ کار متمرکز شود بهتر از نوری است که نوزاد را در برگیرد. چشمان نوزاد باید در طول انجام کار پوشانده شود، و نور روشن باید بعد از اتمام کار خاموش شود. دوش نور به طور متناوب (برای مثال 2 یا 3 بار هر بار 15 دقیقه اتاق با نور 200 تا 500 (fc) روشن شود) بدین ترتیب می تواند بدن را دوباره به کار بیندازد، هوشیاری را برگرداند و به اعضای تیم که در NICU تاریک خواب آلود شده بودند، اجازۀ کار موثر بدهد.
صدا در NICU (کاردرمانی درتاخير حركتی nicu)
سروصدا بسیار نامطلوب است؛ سروصداهای محیطی می تواند نوزادان NICU را دچار پریشانی کند و تغییرات عمده ای را در حالتهای رفتاری و فیزیولوژیکی آنها ایجاد کند . آستانۀ شنوایی ، 40 دسی بل (dB) در 28 تا 34 هفتگی حاملگی، 30 دسی بل (dB) در 35 تا 38 هفتگی حاملگی و کمتر از 20 دسی بل (dB) در زمان ترم گزارش شده است؛ سروصدای NICU به مراتب از این آستانه ها بالاتر است. حداقل صدای NICU 50 تا 90 dB (که به ترتیب قابل مقایسه با صدای ترافیک خیابان و ماشین آلات سبک است) و حداکثر آن 90 تا 120 dB( قابل مقایسه با صدای ماشینهای سنگین) مطرح شده است. سطوح 50 تا 55 dB به میزان کمتري برای بزرگسالان مزاحمت متوسطی ایجاد میکند و سازمان سلامت و امنیت شغلی (OSHA) استاندارد صنعتی را حدود 90 dB برای 8 ساعتکار در بالاترین سطح امنیت برای کارگران بزرگسال مطرح کرده است (AAP).
در یک NICU ، سروصدای محیط (مکانیکی یا اجتماعی) در سراسر روز و شب ثابت هستند و برای هر نوزادی غیرتصادفی است. ویژگی صداهای داخل دستگاه صوت سفید مداوم و صداهای غیرکلامی ، گوش خراش، صداهای مکانیکی که به وضوح به داخل سرایت می کنند و طنین انداز می شوند است در حالیکه صداهای صحبت کردن آهسته و نامعلوم هستند. انکوباتورهای جدید تر صداها را بهتر از مدلهای قدیمی تقلیل می دهند.
سروصدا می تواند برای نوزادان بیمار و نارس در NICU بسیار تحریک کننده باشد. نتیجه هیجان و گریه کردن می تواند کاهش اکسیژن و افزایش تنگی عروق، فشارخون، فشار درون جمجمه ای و سرعت قلبی و تنفسی باشد، خفگی و کندی نبض هم ممکن است اتفاق بیفتد.
سروصدا ممکن است خواب را برهم بزند وممکن است تاثیرات مضری روی بهبودی و رشد تازه متولدشده داشته باشد. صداهای بلند و طولانی در کاهش شنوایی نقش دارند.دامنۀ فرکانسی که تحت تأثیر قرار می گیرد مطابق با فرکانس صداهای مخرب است؛ نوزادان نارس در خطر از دست دادن شنوایی در هر دو فرکانس پایین (صحبت کردن) و فرکانس بالا هستند.
رشـــــد عمده سیستــــم شنوایــــی انســـان در 3 ماهـــه سوم افتاق می افتد؛ اختلال حسی ممکن است وقتی اتفاق بیفتـــد که سیستمهــــای حسی نابالـــغ و به طــــور نادرســــت تحــــریک شـــود یا با تحریکات نامناسب بمباران گــردد. مطالعــات روی حیـــوانات یـک وابستگی بین تجارب حسی زود هنگام (نظیر سروصداهــای محیطـــی، بی نظـم، یا نور بیش از اندازه که پیش از
اتمام حاملگی ظاهر می شوند، وقتی رشد سیستم شنوایی باید بدون رقابت اتفاق بیفتد) و اختلال در رشد ادراکی و رفتاری اولیه نشان داده است.
مشکلات طولانی مدت در پروسۀ شنوایی می تواند باوجود هوش طبیعی و حساسیت شنوایی طبیعی رخ دهد؛ رفتارهای مرتبط با اختلال در پروسه شنوایی در NICU گزارش شده است. مشکلات پروسه شنوایی ممکن است با مهارتهای ضعیف گوش کردن (هوم؟چی؟)، سخت دنبال کردن دستورات شنوایی چند جملهای، تمیز ضعیف سیگنالهای شنوایی خاص در میان دیگر پس زمینه ها یا جریان صدا، گیج شدن، ظرفیت توجه کم یا مهارتهای خواندن و هجی کردن ضعیف، آشکار شود.
تغییر و تحولات محیطی صدا در NICU
اگرچه استاندادهای معین صدا برای نوزادان تعیین نشده است، اماتوصیه شده که سطح صدای کلی در NICU ، حدود 45 تا 50 dB نگهداشته شود و در 10% از زمان 55 dB اجازه داده شده ولی نباید از 70 dB تجاوز کند. اندازه گیری سطوح صدا در NICU با یک اندازه گیر صدا، هنگامیکه به ویژه اندازه گیریها در زمانهای مختلف در 24 ساعت روز بامراقبان متغیر و در طی سطوح مختلف فعالیت و هوشیاری بیماران انجام شود، می تواند برای شناخت منابع صدا و مشکلات مفید باشد.
از نظر تئوری، صدا در NICU باید به آسانی کاهش پیدا کند. به هرحال، چون بیشترین سروصدا مربوط به فعالیت انسان است، تغییرات می تواند به طور شگفت آوری سخت باشد. آموزش پرسنل، حفظ نظم و آرامش بخش، توجه ویژه و صبر ممکن است مفید باشد؛ بعضی اوقات فقط کم کردن نور لامپها ، اثری آرامش بخش دارد و سرو صدا را کاهش می دهد.
چون تلاشها برای تغییر رفتار جهت کاهش صدای NICU کاملاً موفق نبوده است، دخیل سازی تغییراتی جهت کاهش صدای فیزیکی توصیه شده است. کفپوش ضد باکتری، سقفهای ضد صدا، مواد ساختمانی ضد صدا و جاذب صدا، سیستم تخلیۀ مرکزی و پوششهایی که فضا را برای استفادۀ شخصی یا تعداد کمی از نوزادان تقسیم می کند می تواند در تغییرات و طراحی بخش جدید قابل ملاحظه باشد. رادیوها اغلب با سیاست NICU در تضادند، اگر چه در اجرا متفاوت است. بالای در ورودی NICU، باید پیجرها را روی حالت ویبراتور بگذارند. والدین و پرسنل می توانند در خارج از محیط بیمار با ویدئوهای آموزشی از بیماران دیدن کنند. تلفنهایی که به جای زنگ چراغ چشمک زن دارند، پیجرهای شخصی یا تلفنهای بیسیم که به پرستاران اجازه می دهند بدون مکالمه درون یا بین اتاقها بتوانند ارتباط داشته باشند، هشدار دهنده های دیداری و تجهیزات کم صداتر (مانند تهویه ها و انکوباتورها)، راه حل های دیگری برای کاهش صدا تولید می شوند.
تختخواب نوزادان حساس یا خیلی بیمار باید دور از روشویی ها، ماشینهای یخ، تلفنها، مناطق پر رفت و آمد و نوزادان پر سروصدا واقع شود. پرسنل می توانند صدای زنگهای هشدار دهنده را کاهش داده و می توانند همۀ زنگها را به سرعت خاموش کنند، تا صداهایی که به وضوح تیز و کر کننده و برانگیزندۀ نوزادان هستند را کاهش دهند؛ وسایل کنترل از راه دور برای خاموش کردن بعضی هشدار دهنده ها نیز در دسترساند. لوله های تنفسی و دریچه های آب میتواند جایی قرار گیرد که درناژ را افزایش دهد، بدین ترتیب آبهای جمع شده میتواند مکرراً خالی شود تا از سروصدا جلوگیری گردد(60 تا 70 dB) .
پوششهای دستگاه به طور قابل توجه می توانند سطح صدا را در انکوباتور کاهش دهند، پرسنل باید از ضربه زدن روی دستگاه (80 dB) ، بستن ناگهانی درها یا سوراخهای انکوباتور (90 تا 100 dB) ، ویا استفاده از روی انکوباتور به عنوان سطح کار، یا محل نگهداری وسایل اجتناب کنند. مکالمات شامل گردهم آیی های پزشکی، باید دور از تختخواب نوزاد برگزار شوند. سطل آشغالهای پلاستیکی می توانند بسیار بی صدا تر باشند، سرپوشهای سطل آشغالها میتوانند اگر لازم است پدگذاری شوند. اسباب بازیهای موزیکی یا نوار کاستها می توانندداخل دستگاه انعکاس پیدا کنند؛ نهایت احتیاط و صدای خیلی پایین توصیه شده است.
بعضی افراد اجراء یک ساعت سکوت و استفاده از گوش گیر برای کاهش صدا در NICU را پیشنهاد میکنند، به هرحال، اگر پرسنل اعتقاد داشته باشند که چنین تغییراتی کافی است، تلاش کمتری ممکن است برای کاهش سروصدای محیطی و فردی انجام شود؛ بهتر این است که سروصدای NICU در همۀ ساعات در کمترین حد نگه داشته شود.
مراقبت در NICU
برنامه های مراقبت در NICU به طور عمده با محیـط رحمـی جنینی و سیستـم معمول خانـه تفـاوت
دارد. حس لمس در رحم بسیار پیشرفت می کند و تماسهای آرام انسانی، به صورت طبیعی باعث ایجاد درون داد لمسی ثابت و مثبت بعد از تولد یک نوزاد ترم می شود؛ به هر حال تماس در NICU معمولاً در رابطه با مراقبت پزشکی است تا پرورش اجتماعی مداخلات NICU اغلب نامطلوب یا دردناک هستند و به طور دائمی در طی 24 ساعت اتفاق می افتند.
مثالهای تماس پزشکی شامل:معاینات فیزیکی،خون گیری، کاربرد یا تعویض نوارها، اندازهگیری ها (دما، فشارخون، وزن و دور سر و شکم)، تغییر پوزیشن، تزریق IV ، غذا دادن از طریق لولۀ گاواژ، تزریق خون، تزریق دارو، کیف و ماسک تهویه، لوله گذاری ، تنظیم لوله، دق کردن قفسه سینه و ساکشن کردن می شوند. وظیفۀ مراقبان، گزارش دادن افزایش سرعت ضربان قلب، نوسان در فشار خون ، تغییرات جریان خون مغز و کاهش اکسیژن خون است.
نوزادان نارس نسبت به درد بسیار آسیب پذیر هستند. کاهش توانایی برای تقلیل دادن درد ممکن است باعث شود که هر روش نسبتاً ملایمی دردناک به نظر برسد، به خصوص اگر آنها بعد از handling یا دیگر تجربه های دردناک انجام شوند. اثرات فوری تجربه های دردناک تکراری و شدید در NICU ممکن است بی ثباتی فیزیولوژیکی،عوارض پزشکی، اختلالات خواب، مشکلات تغذیه و خود تنظیمی ضعیف ، باشد؛ تغییرات طولانی مدت مانند کاهش آستانۀ درد و افزایش حساسیت به درد نیز ممکن است اتفاق بیفتد. درد طولانی و تکراری در افزایش مرگ سلولهای عصبی در مغز نابالغ دخیل است که این نگرانیهایی را برای نتایج آتی رشد عصبی ایجاد میکند.
مراقبت اصولاً براساس علائم خارجی پایـه گذاری شده است مانند جـداول ثابت برای اندازهگیری
علائم حیاتی و تغذیه، لذا اغلب واکنش مراقبان به حالات نوزادی که به مراقبت نیاز دارد در آن نادیده گرفته شده یا به تأخیر افتاده است. بنابراین مراقبت به تلاش نوزاد برای برقراری ارتباط توجهی ندارد. سرانجام این امر ممکن است نوزاد را از تلاش برای بیان نیازهایش دلسرد کند که احتمال دارد منجر به بی اعتنایی هیجانی نسبت به احساس نیازها شود و حتی ممکن است در رشد و شکل گیری بی اعتمادی نقش داشته باشد.
محرومیت از خواب نوزادان در NICU هم بررسی شده است مطالعات در سال 1970 فاش می کند که نوزادان NICU ، 80 تا 132 بار در روز آشفته می شوند، مدارک جدیدتر مطرح می کنند که تغییر و تبدیلات کمی در الگوهای handling و تکرار آنها ایجاد شده است. چون ترشح هورمون رشد انسان با تکرار منظم چرخۀ خواب و بیداری مرتبط است و در طول خواب فعال (حرکت سریع چشم، خواب [REH]) به اوج خود می رسد، محرومیت از خواب در NICU ممکن است در رشد مطلوب نوزاد تداخل ایجاد کند.
تغییرات نحوۀ مراقبت در NICU(تاخير حركتی کاردرمانی در nicu)
هدف از مراقبت حمایتی و رشدی در NICU، به حداقل رساندن عوامل استرس زای قابل اجتناب، تسهیل ثبات پزشکی و عصبی رفتاری نوزاد، حمایت از خواب، بهبود خود تنظیمی، پرورش مراحل رشدی طبیعی و ترغیب مشارکت خانواده است. اگر چه هدف کلی مراقبت رشدی در NICU و نحوۀ اجرای آن با توجه به تحقیقات و استراتژیهایی که دائماً پدیدار می شوند، متغیر است.
خود نوزاد (به جای برنامه های روتین پرستای) باید زمان و ترتیب مراقبت را مشخص نماید. برای مثال، آیا نوزاد روشهای مراقبتی که با هم اجرا می شوند را می تواند تحمل کند و از آنها سود ببرد (که به او اجازه می دهد مدت بیشتری بدون آشفتگی استراحت کند یا به خواب برود) یا باید روشهای مراقبتی در طول روز تقسیم شوند چون تحمل استرس کم است و برای اینکه نوزاد به حالت اول برگردد زمان طولانی لازم دارد؟ مراقب ممکن است برای بعضی روشها نیاز باشد، یک نفر برای انجام آن کار و نفر دیگر ( پرسنل یا والدین) برای حمایت نوزاد(شکل 7).

NICU ماساژ نوزاد
روشها و مداخلات برای هر نوزاد باید براساس ضرورت باشد نه عادت، و از handling و حرکت بی مورد اجتناب شود. برای مثال، آیا وزن کردن و حمام کردن باید روزانه انجام گیرد؟ آیا می توان بعضی علائم حیاتی را از مانیتورها گرفت؟ ایا می توان ساکشن را در مواقع ضروری انجام داد؟ آیا نوزاد حالا واقعاً به ارزیابی کاردرمانی نیاز دارد؟ آنهایی که به نوزاد دست می زنند باید اول او را برای تماس و حرکت، با نرم و آهسته صحبت کردن آماده کنند و در طول حرکت و بلند کردن نوزاد اندامهای او را نیز حمایت کنند، جدول 3 نکاتی در مورد مراقبت نوزاد در حالات خواب و بیداری به طور خلاصه بیان می کند.
اگر بدن نوزاد به همراه اندامها به خوبی حمایت شود، حمام باغوطه ور شدن در آب گرم نسبت به حمام با اسفنج ، معمولاً آرام بخش تر است. حمام با «قنداق» حتی برای نوزادانی که مشکلات ارگانیک دارند و تحریک پذیرند موفقیت آمیز است. نوزاد قنداق شده تا شانه ها در یک وان آب گرم غوطه ور است و اول صورت با آب تمیز شسته می شود، بعداً یک قسمت بدن برای حمام کردن و آبکشی آزاد می شود و آن وقت دوباره در قنداق خیس پیچیده می شود تا قبل از اینکه دیگر قسمتهای بدن شسته شود (برای مثال ، قسمت راست بالای بدن، بعد قسمت چپ بالای بدن، بعد پاها و باسن) . گرمی و وزن پتوی خیس آرام کننده به نظر می رسد، نوزادان معمولاً در طول این حمام ساکت و آرام هستند، درست کردن حمام قنداقی یک تجربه مراقبت موفق و لذت بخش برای والدین است (شکل 8).

هر تماس اجتماعی و روشهای مراقبت غیر تهاجمی هم می تواند نوزادان آسیب پذیر را دچار آزار و استرس کند، و نیاز به تلاشهای مراقبتی برای تسلی و تسهیل بهبودی نوزاد دارد. مثالهایی از روشهای حمایتی شامل این موارد است: تختخواب راحت، محصور کردن کودک (نظیر آغوشهای آویزی، قنداق کردن با پتو یا دستهای والدین یا مراقبت دوم)(شکل 9)

تماس پوست به پوست والدین (مراقبت کانگورو) و کاهش نور و صدای محیط ، مکیدن غیر غذایی اغلب برای آرامش بخشی و خود تنظیمی موفق است، یک پستانک در 24% حل ساکروز را پایین می آورد و می تواند برای کمک به تقلیل روشهای دردناک استفاده شود.
| جدول 3: حالت های نوزاد و نکات مراقبت | |
| حالتهای نوزاد تازه متولدشده | توضیحات |
| حالتهای خواب | |
| خواب عمیق (بدون حرکت سریع چشم ([NREM]) | هوشیار کردن کودک اگر غیرممکن نباشد بسیاردشواراست.نوزاددر این حالتحتی بعدازتحریک شدیداز سینۀ مادر یا شیشه تغذیه نمیکند. نوزاد قادر به پاسخ دادن به محیط نیست و مراقبان را نا امید می کند. |
| تغییرات کند حالت | ضربان قلب نوزادان ترم، سرعت آهسته ای دارد (80 تا 90 بار در دقیقه) که ممکن است باعث راه انداختن هشدار دهنده های سرعت ضربان قلب شده و بی جهت پرسنل NICU را فرا بخواند |
| چشمها بسته؛ فقدان حرکات چشم | نوزدان نارس هنگام تولد تغییراتی در هوشیاری نشان می دهند، حالات اولیه غالب شامل این موارداست: خواب سبک، ساکت بودن و هوشیاری فعالانه، خونسردی حفاظتی، نوزادان نارس را قادر می سازد تا غیرفعال ، غیرپاسخگو و در حالت خواب باقی بمانند تا انرژی را برای رشد و ذخیره سازی رشد درونی فیزیولوژیک نگه دارد. |
| فقدان فعالیتهای خود به خودی به استثنایازجاپریدنوحرکاتناگهانی | |
| از جا پریدن با مقداری تأخیر و سرکوب سریع آن | |
| مصرف پایین اکسیژن | |
| خواب سبک (حرکت سریع چشم در خواب ([REM]) | نوزادان ترم در شروع و پایان خواب، فعال هستند. نوزادان نارس (نسبت به نوزادان ترم) در طول خواب فعال به تحریکات بیشتر جواب می دهند. |
| سطح پایین فعالیت | نوزادان در این حالت ممکن است مختصری گریه یانق نق کنند و برای غذا خوردن بیدار شوند قبل از اینکه به طور کامل بیدار شده و آمادۀ غذا خورد شده باشند. |
| سطج پایین فعالیت | |
| حرکات و تکانهای متناوب | |
| نفسهای نامنظم و شکمی | |
| حرکات متناوب مکیدن | میزان اکسیژن پایین تر و بسیار متغیر است |
| چشمهایبسته؛ حرکت سریع چشم | |
| مصرف بالای اکسیژن | |
| حالتهای بیداری | |
| خواب آلودگی یا نیمه هوشیاری | نوزاد ممکن است بیشتر بیدار شودو اگر تنها رها شود مجدداً بخوابد |
| لرزیدن پلکها | آرام صحبت کردن و نگاه کردن به نوزاد یا دادن پستانک یا نگاه کردن به یک جسم بیچان یا گوش دادن به آن ممکن است نوزاد را هوشیار کند و به حات کاملاً هوشیار در بیاورد |
| چشمها باز یا بسته اند (گیج شدن) | |
| تکانهای ملایم (متناوب) | |
| تأخیردرپاسخگوییبهمحرک حسی | |
| تغییرحالتآرام نوزادبعداز تحریک | |
| نق نق کردن ممکن است وجود داشته باشد یا نباشد | |
| نفسهای خیلی سریع و سطحی | |
| کاملاً هوشیار با نگاه براق | بلافاصله بعد از تولد، نوزاد ترم تازه متولد شده یک دوره کامل هوشیاری را نشان می دهد که اولین فرصت آنها برای«درک کردن» والدینشان و محیط خارج رحمی است. لامپهای تیره، آرام صحبت کردن و نوازش کردن این زمان را برای والدین بهینه می سازد. |
| تمرکز و توجه روی منبع تحریک | این بهترین حالت برای یادگیری است، زیرا تمرکز نوزاد و همۀ توجهش روی تحریکات بینایی، شنوایی، لامسه و مکیدن است، این بهترین حالت برای تقابل با والدین است، زیرا کودک قادر به حداکثر توجه به والدینش است و متقابلاً به آئها پاسخ می دهد. |
| تحریکات مداخله گر ممکن است نفوذکند؛ممکن است در پاسخدهی کمی تأخیر داشته باشد. | |
| فعالیت حرکتی کم | |
| هوشیار- چشمان باز | آستانه نوزاد (افزایش حساسیت) برای تحریکات داخلی (گرسنگی، خستگی) و برای تحریکات خارجی (خیسی، سروصدا، handling) کاهش پیدا کرده است. نوزاد ممکن است خودش ساکت شود، ممکن است کم کم گریه کند یا توسط تسلی مراقب آرام شود، هوشیار شود یا به خواب رود |
| فعالیت حرکتی قابل توجه، حرکات پرتابی اندامها و تکانهای خود به خود | نوزاد به دلیل افزایش فعالیت حرکتی و افزایش حساسیت به تحریکات، قادر نیست حداکثر توجه را به مراقبان نشان دهد |
| واکنش به تحریک خارجی با افزایش در حرکات و تکانها (مجزا کردن واکنشها دشوار است زیرا سطح فعالیت به طور کلی بالاست) | |
| تنفس نامنظم | |
| نق نق کردن ممکن است وجود داشته باشد یا نداشته باشد | |
| گریه کردن | |
| شدید است و با تحریکات خارجی به سختی قطع می شود | گریه پاسخ نوزاد به تحریکات نامطبوع داخلی یا خارجی است (یعنی تحمل کودک بالا یا پایین می رود) نوزاد ممکن است قادر باشد خودش را با رفتاری مثل گذاشتن دست در دهان ساکت کند؛ صحبت کردن با نوزاد شاید گریۀ نوزاد را آرام کند؛ بلند کردن ، تکان دادن یاگذاشتن نوزاد روی شانه های مراقب ممکن است نوزاد راآرام کند |
| تنفس سریع ، سطحی و نامنظم | |
خانواده ها در NICU
خانواده ها در بحران
ورود یک نوزاد به NICU غالباً خانواده را در بحران و نگرانی قرار می دهد و شدیداً احساس دستپاچگی می کنند. زایمان اغلب غیر از انتظار بوده و واحد خانواده حالا جدا شده است. ظاهر نوزاد می تواند وحشت آور باشد و محیط NICU نیز دستپاچه کننده است. پرسنل ناشناس و اصطلاحات علمی نا آشنا می تواند ارتباطات موثر را به تاخیر بیندازد. بعضی مادران بعد از حاملگی یا زایمان هنوز مشکلات یا بیماریهای فیزیکی دارند. ملاحظات مالی، نقل و انتقالات یا مسافرتها و نیازهای متضاد افراد خانواده می تواند آزار دهنده باشد. شوک والدین، عدم پذیرش و غم از دست دادن یک تولد ایده آل و نوزاد سالم، با نگرانیهای مربوط به بهبودی نوزاد بیمار توأم می گردند. افسردگی پس از زایمان استرس را افزایش می دهد و تطابق را به تأخیر می اندازد.
توضیحات تصویری NICU ، گرفتن پرسنل و ارزشیابی ، راهنماییهای مراقبت و طرح جدید بخش NICU به خوبی افزایش اهمیت مراقبت متمرکز بر خانواده را منعکس می کند. سیر پیشرفت از تصور ذهنی داشتن حمایت کامل خانواده تا به اجرا در آوردن آن روندی است که به تغیر فرهنگ NICU ، شامل اعمال و اعتقادات پرسنل نیاز دارد. متخصصین رشد می توانند تغییر مراقبت سنتی وظیفه محور را به مراقبت کل گرایانه، انفرادی، خانواده محور، تسهیل کنند.
مسئولیتهای والدین درکودکان بیمار با نیازهای خاص بدین شرح است: تدارک بیننده، حمایت کننده، مراقب، آموزش دهنده و تسهیل کنندۀ رشد کودک. بسیاری از حیطه های کنترل طبیعی والدین به اعضاء تیم پزشکی سپرده می شوند، زیرا پدر و مادر جدید در مراقبت ازنوزاد در NICU آمادگی لازم را ندارند.
سیاستهایی که دسترسی به نوزاد را ممنوع می کنند (مانند ساعتهای محدود ملاقات و یا جلوگیری از ورود در طول ویزیت پزشکی یاتغییر شیفت) یا محدودیت درحضور حمایتی اعضاء خانواده و دوستان، می توانند والدین را بیشتر محدود و ایزوله کنند. برعکس پذیرش خانواده، اعتماد به نفس و و اطمینان را می توان از طریق ارتباطات مثبت با پسنل NICU که به راحتی با خانواده ارتباط برقرار می کنند و آنها را در تصمیم گیری و مراقبت نوزاد مشارکت می دهند تسهیل نمود.
گفتگو و همکاری
مراقبت پزشکی و نگرانیها، پیچیدگی تکنولوژی پیشرفته محیط NICU و عدم بلوغ عصبی- رفتاری نوزاد نارس نقش خانواده ها را در NICU تضعیف کرده است. خانواده ها را می توان تشویق کرد که سئوالاتی در مورد آنچه می خواهند بدانند بپرسند. لازم است که پاسخهای پرسنل صادقانه، استوار و قابل فهم باشند. والدین اغلب وقتی ناامید می شوند که اطلاعات نامتناقض باشند؛ خیلی از آنها از اطلاعات ناقص یا مشاهدۀ عدم حقیقت دلواپس میشوند. منابع چاپی در اتاق انتظار، در اتاق والدین یا به صورت بروشور برای استفاده اختصاصی می تواننددر دسترس والدین قرار بگیرند. بعضی NICU ها کامپیوترهای قابل دسترس برای آموزش والدین و منابع حمایت کننده یا اینترنت دارند. گروههای متشکل از والدین می توانند همچنین در تهیۀ اطلاعات، تسلی دادن و حمایت کردن، کمک کننده باشند.(کاردرمانی درتاخير حركتی nicu)
وقتی که والدین تقاضاهای غیرمعمولی دارند یا تقاضاهایی دارند که با اولویت های پرسنل NICU تفاوت دارد، پرسنل NICU لازم است که به یاد بیاورند والدین احساساتی هستند و حق قانونی آنهاست که برای نوزادشان تصمیماتی بگیرند. بیکر (1995)، رویکرد چهار سئوالی را پیشنهاد میدهد که هم به والدین و هم به پرسنل اجازه می دهد که احساس احترام کنند.
- هدف پرسنل چیست؟
- هدف والدین چیست؟
- آیا خواستۀ والدین به نوزاد زیان خواهد رساند؟
- چه راههایی برای دسترسی به تحقق هر دو هدف وجود دارد؟
در بیشتر موارد انتخاب والدین درست به همان نتیجه خواهد رسیدوپرسنل می توانند استانداردهایشان را برای مراقبت امن، موثر و مناسب حفظ کنند. فرهنگ، مذهب و دیگر عقاید خانواده می تواند در این رویکرد لحاظ شده و مطابقت داده شوند.
مشارکت خانواده در حمایت رشدی(تاخير حركتی کاردرمانی در nicu)
حمایت غیر قضاوتی که با مکانیزم های تطبیقی والدین، روشهای یادگیری، شخصیت ها وزمینه فرهنگی تطبیق داده شده اند سئوال انگیز ولی اساسی هستند. برای کار درمانگران نوزاد، کار در NICU یک همکاری دو طرفه با مرکزیت خانواده است نه اینکه «درمانگر به عنوان متخصص ، بچه به عنوان مشتری و والدین مانند دانش آموز» باشند. خدمات حمایت رشدی برای خانواده ها در NICU روی روابط پایه گذاری شده است. درمانگر با والدین صحبت می کند ونقش فعال خانواده با نوزادشان و با تیم NICU را تسهیل می کند. پدر، به خوبی مادر، باید ترغیب شود تا در مذاکرات و مراقبت شرکت کند.
درمانگر می تواند مشارکت خانواده را با ایجاد فرصت های مکرر برای مکالمۀ دو نفره (جستجو کردن و قدردانی کردن) استفاده از نظرات و بینش های والدین علاوه بر سهیم کردن آنها در کارها، توجه به نگرانیهای والدین، پرهیز از قضاوتها و تصدیق اینکه والدین بهترین علاقه را در قلب خود نسبت به نوزاد دارند، حمایت کند. شناختن مهارتهای والدین، جشن گرفتن موفقیتها و تسهیل مهارت والدین می تواند فوق العاده باشد.
برخی تغییرات مطلوب خانواده در روند عادی و جریانات اتوماتیک NICU ، مراقبتهای والدین را تسهیل می کند. قرار دادن دو قلوها کنار همدیگر با هم تختخواب کردن آنها یک فضای خانوادگی و آشنا ایجاد میکند و بهتر از این است که جدا تحت پرستاری قرار بگیرند. پرسنل تلاش میکنند تا نوزاد راحت باشد و تا جای ممکن نمای عادی داشته باشد (مانند قرار دادن در پوزیشن ها، استفاده از لباس بچه گانه، استفاده از روبان مو استفاده از اسم مختصر زیبا) و به والدین کمک میکنند تا از میان دستگاههای تشخیصی و تکنولوژی به داخل نگاه کنند. پشتکار در استفاده از نام نوزاد و جنس صحیح به خانوادهها نشان می دهد که پرسنل NICU بچه شان را به عنوان یک شخص واقعی و نه فقط یک بیمار قبول دارند. جداول تغذیه و انواع دیگر مراقبت را میتوان طوری مرتب و تنظیم کرد که با برنامه های خانواده تا حد ممکن مطابق باشد. دخالت دادن برادر و خواهرها، بستگان خانواده و سایر حامیان می توانند در طول حضور نوزاد در NICU دلگرم کننده باشد.(تاخير حركتی کاردرمانی در nicu)
ارزیابی رشدی و رفتاری نوزاد توسط درمانگر نوزاد می تواند برای والدین آموزش دهنده باشد (شکل 10) .

نوزادان در NICU ماساژ نوزاد
درمانگر همچنین درک و مهارت والدین را در پاسخگویی مناسب به اشارات نوزادشان در حالت استرس یا آرامش ارزیابی و پرورش می دهد و وضعیت های درمانی و handling حمایتی رشدی را فراهم می کند(نظیر قرار دادن اندامها در flex، شکل دادن سروتنۀ تحتانی نوزاد در داخل دستان والدین تا بتوانند کودک را بغل کنند)، درون دادهای حسی را تنظیم می کند تا از تحریکات بیش از حد جلوگیری شود، تغذیه دهانی و عملکرد را تسهیل می کند و نیازهای رشدی دراز مدت نوزاد را در نظر می گیرد.
اگر والدین نمی توانندمکرراً به NICU بیایند، درمانگر می تواند برای والدین یک مکالمۀ تلفنی را ترتیب دهد، عکس بفرستد (چاپ شده یا دیجیتالی) یا قسمت مهم رویدادها ورفتارها را یادداشت کند یاکنار تخت نوزاد یک دفتر وقایع روزانه قرار دهد که هریک از پرسنل میتواند مشاهدات و پیشرفتها را برای والدین گزارشکنند تا وقتی رسیدند بخوانند.کار در برنامه غیر رسمی شامل بعضی بعد ازظهرها،آخر هفتهها و تعطیلات دسترسی به درمانگر را افزایش میدهد و برای خانوادهها بسیار سودمند است. افزایش دلبستگی والدین به نوزاد و کمک به رشد خانواده درجهت افزایش توانایی دانستن، عشق ورزیدن و پاسخگویی به نوزادشان به عنوان یک شخص بی نظیر منافع بیشتری نسبت به دیگر مداخلات درمانگران NICU تامین می کند.
نگه داشتن پوست به پوست (مراقبت کانگورو)(کاردرمانی درتاخير حركتی nicu)
مراقبت کانگورو به تمرین والدین اشاره دارد که نوزاد نارس خود را زیر لباس خود و سینه به سینه و پوست به پوست نگه می دارند (شکل 11).

ارزيابي مراقبت هاي ويژه نوزادان ور در NICU صدا در NICU مراقبت در NICU نوزادان در NICU ماساژ نوزاد
مراقبت کانگورو در بوگاتای کلمبیا به جهت پاسخگویی به پرستاریهای شلوغ و کمبود امکانات(تاخير حركتی کاردرمانی در nicu)
پزشکی به وجود آمد؛ این تمرین در سراسر غرب اروپا گستریش یافته و به مقبولیت زیادی در ایالات متحده رسیده است. شروع، دفعات و مدت زمان مراقبت کانگورویی میان کودکان NICU فرق می کند و مطابق با سن، وزن و تیزهوشی نوزاد NICU است. نگه داشتن پوست به پوست خیلی نامحدود است و برای نوزادانی که شرایط با ثبات دارند و از دستگاه تهویه استفاده می کنند قابل قبول تر است اما برای نوزادان کم سن تر و مریضتر نیز انجام می شود.
این شیوه بغل کردن منافع زیادی هم برای نوزاد و هم برای والدین دارد. منافع گزارش شده نگه داشتن پوست به پوست شامل: ثابت شدن سرعت ضربان قلب و تنفس، کاهش خفگی، ثبات دمای بدن، کاهش آشفتگی و انجام فعالیت حرکتی، کاهش استرس محیط آزار دهنده و مداخلات پزشکی ، بهبود کنترل state ، تکامل سیستم 24 ساعته، بهبود رشد، کاهش یا برطرف شدن عفونتهای شدید، آسانی تغذیه باسینه مادر، تسریع در ترخیص از بیمارستان و اثر مثبت بر روی نتایج رشد عصبی، است. منافع آن برای والدین شامل: تسهیل تولید شیر مادر وتغذیه طولانی تر با سینه، افزایش میزان هوشیاری و آگاهی از نوزاد و کم شدن اضطراب، افزایش ارتباط مادر و احساسات نزدیکتر با نوزادشان، لمس مثبت تر نوزاد، توجه کمتر به مراقبت تکنیکی، اعتماد به نفس در توانایی خودشان در مراقبت و کاهش اضطراب مادر، می باشد.

کلینیک کاردرمانی پیشگام با بهترین و به روزترین تجهیزات توانبخشی و همچنین کادری مجرب آماده خدمت رسانی به شما عزیزان میباشد.
کلینیک پیشگام با 10 سال سابقه توانبخشی افراد و با بهترین و به روزترین تجهیزات توانبخشی آماده خدمت رسانی به شماست.
برای مشاوره رایگان با شماره تلفن 09101876646 تماس بگیرید.
برنامه ریزی ترخیص
برنامه ریزی ترخیص از روز پذیرش شروع می شود. تسهیل ثبات رفتاری نوزاد، سازماندهی چرخۀ خواب و بیداری، ظرفیت خودتنظیمی از طریق تغییرات محیطی ثابت و مراقبت حساس، انتقال به خانه را برای نوزاد و خانواده آسان می کند. دخالت وحمایت والدین در نقشهای مراقبتی فعال نوزاد در تمام مدت بستری ضروری است. آکادمی بیماریهای کودکان (1998) خط مشی های مفصلی برای مرخص شدن از بیمارستان نوزادان تازه متولد شده پرخطر پیشنهاد کرده است ( به عنوان مثال برای نوزادان نارس، نوزادان نیازمند به حمایت تکنولوژیکی، نوزادانی که در خطر مشکلات فامیلی هستند، نوزادانی که شرایطشان تغییر ناپذیر است و منجر به مرگ زودرس خواهد شد).
بعد از اینکه برخی بخشهای بیمار مدار بسته شدند، یک بیمارستان نوآور به والدین در NICU اجازه داد در اتاقهای خالی بمانند و به این گونه برای کمک به مراقبت از فرزندانشان آماده دسترسی باشند؛ وقت شب تغذیه از سینۀ مادر در NICU هایشان یک اتفاق معمولی و متداول بود. خیلی از بیمارستانها تطابق هایی را برای والدین ایجاد می کردند تا آنها در اتاق والدین NICU، قبل از ترخیص تمام شب را با نوزادشان بمانند.
والدین باید با تواناییهای رشدی خاص و نیازهای خاص نوزادشان آشنا باشند. درمانگر میتواند اطلاعاتی در موردمراکز اجتماعی و گروههای حمایت خانواده تهیه کند. اگر لازم باشد، نوزاد باید به نزدیکترین بیمارستان کودکان محلی منتقل شود، اما این به طور معمول برای هر درجه NICU ضروری نیست. ترتیب دادن ملاقات پرسنل مراکز اجتماعی برای والدین قبل از اینکه نوزادشان از بیمارستان مرخص شود، و یا پیگیری تلفنی یکی از پرسنل NICU بعد از مرخص شدن ، می تواند در کم کردن «استرس والدین» از NICU کمک کند.
بسیار توصیه شده که درمانگران به طور فعال در کلینیک های follow-up شرکت کنند. گذشته از اینکه اجازه تقویت و ادامۀ آموزش رشدی را می دهد مانع از دست دادن بعضی از نوزادان و تداوم ارتباط با خانواده های NICU می شود؛ درمانگر دانش ارزشمندی از فرصتهای بی شماری که برای مشاهده نتایج نوزادان با تشخیصهای مختلف و روشهای کلینیکی است، به دست می آورد. بسیاری از نوزادان بعد از ماندن طولانی مدت درNICU به طور شگفت آوری خوب می شوند؛ در حالیکه دیگران دچار مشکلات غیر پیش بینی شدهای میشوند. این اطلاعات به درمانگر کمک میکند که خاصیت غیر قابل پیش بینی پیشرفت نوزاد NICU را احساس کند و متغیرهایی که در نتایج رشد دخالت می کنند را درک نماید.
نوزادان در NICU (تاخير حركتی کاردرمانی در nicu)
ارزیابی نوزاد NICU
قانون طلایی ارزیابی و مداخله کاردرمانی، در نوزاد NICU این است « برتر از همه و بدون آسیب عمل کنید!» برای درمانگر، امنیت نوزاد، در همۀ جنبه های مراقبت برتری دارد. پیشنهادات زیر میتواند به اطمینان از محافظت نوزاد کمک کند.
- قبل از دست زدن به هر کاری، ابزار جدید ارزیابی را کاملاً بیاموزید(برای مثال خواندن و مرور دستور العمل ها، مشاهدۀ یک فرد ماهر در ارزیابی نوزادان هر سنی، تمرین کردن بر روی یک مدل و بعد بر روی نوزاد). بسیاری از درمانگران از یک ارزیابی ساختاری استفاده می کنند که با گردآوری اطلاعات و مشاهدات کلینیکی مربوط به کاردرمانی تهیه شده است. اجرای بعضی ارزیابی های ساختاری نوزاد به داشتن تمرینات خاص درمانگر نیاز دارد؛ دیگر روشهای اجرا ممکن است بعد از مطالعۀ مستقل دستورالعملها مورد استفاده باشد (جدول 4 و کادر 10).(تاخير حركتی کاردرمانی در nicu)
- اطلاعات زیر بنایی را قبل از اجرای ارزیابی جمع آوری کنید. این می تواند شامل آمارها، سابقۀ خانوادگی (برای مثال فاکتورهای اقتصادی،اجتماعی، فرهنگی و سیستمهای حمایتی)، سابقه تولد، سابقۀ پزشکی بعد از تولد و شرایط فعلی نوزاد(شامل تجهیزات پزشکی مورد استفاده ، روش تغذیهوبرنامه،دارو درمانی جاری و سطح فیزیولوژیکی هومئوستاسیس)، باشد.
- درک نقش پرستار در حفاظت از نوزاد.(تاخير حركتی کاردرمانی در nicu)
- از مشاهدات کلینیکی دقیق نوزاد و محیط اطراف قبل از هر تماسی استفاده کنید. نوزادان خیلی ضعیف را می توانید با مشاهدات ماهرانه به خوبی ارزیابی کنید.
- ارزش هر نوع معاینه و دستکاری نوزاد را در مقایسه با استرسی که بر روی نوزاد می گذارد سبک و سنگین کنید: واقعاً چه چیزی مهم و ضروری است؟ از ارزیابی های ساده که فرمهای ارزیابی را پرکند پرهیز کنید. ارزیابی هم زمان ممکن است تکرار غیر ضروری آیتم هایی که نیاز به handling دارد را کم کند.
- زمان ارزیابی را با چرخۀ خواب ، برنامه تغذیه، برنامه روزانه مراقبت و حالتهای پزشکی تطبیق دهید. نشانههای استرس نوزاد را در طول handling در نظر داشته باشید. اگر نوزاد به سادگی به حالت آرامش بر نمیگردد (حتی با کمک مراقبان) از روش ارزیابی مشاهدهای استفاده کنید(تاخير حركتی کاردرمانی در nicu)
انجام یک ارزیابی از تجزیه و تحلیل کردن دقیق نتایج آسان تر است. تغییر نادرست و اشتباه گرفتن عدم بلوغ با پاتولوژی از خطاهایی هستند که درمانگران تازه کار با آن روبه رو هستند. بخشهای ذیل در مورد رشد نوزاد نارس و مداخلات میتواند به درمانگران کمک کند که با دقت بیشتری یافتههای ارزیابی را تفسیر کنند. ارزیابی های تکراری NICU و کلینیک follow-up وقتی نوزادان بالغ می شوند و بهبودی می یابند، برای قضاوت کلینیکی صحیح در مورد معنی واقعی یافته های کلینیکی اولیه ضروری است.(تاخير حركتی کاردرمانی در nicu)
سازماندهی رفتار عصبی نوزاد نارس (تاخير حركتی کاردرمانی در nicu)
تئوری synactive رشد
نوزاد نارس دائماً از اثرات محیطی تاثیر می پذیرد و به آنها پاسخ می دهد. ALS یک مدل برای درک این قابلیت های نوزادان نارس در سازماندهی و کنترل رفتارشان پیشنهاد کرده است. تئوری synactive رشد 5 زیر سیستم جدا اما مرتبط با هم را در نوزاد پیشن(تاخير حركتی کاردرمانی در nicu)هاد می کند (اتونومیک، حرکتی، حالت، توجه- تعامل و خود تنظیمی) که اینها با یکدیگر و با محیط در ارتباط هستند. (شکل 12)
بروز این زیر سیستمها را در نوزادی که در حال بالغ شدن است قبل و بعد از تولد نشان می دهد. از طریق رویکرد قابل تشخیص و رفتارهای اجتنابی که در این زیر سیستمها اتفاق می افتد نوزادان مرتباًسطحاسترس و ثباتشان را در ارتباط با اتفاقات و اطرافشان ابراز می کنند (جدول 5 و شکل 13). بلوغ و بهبود (یا کاهش) سلامتی در مشاهدات مداوم زیر سیستمهای رشد دیده می شود(جدول 6).

Synactive اشاره به فرایندی دارد که بوسیله آن عملکرد یک زیر سیستم می تواند در سازماندهی و صحت دیگر زیر سیستمها اثر بگذارد. برای مثالMarissa که الان از لحاظ فیزیولوژیکی و حرکتی دارای ثبات است و قادر است حدود10 دقیقه هوشیار باشد، می توان انتظار داشت که به تحریکات اجتماعی گوش کند و پاسخ دهد. در هر حال ، اگر مراقب به طور همزمان بخندد و سرش را تکان دهد در حالیکه صحبت می کند و او را نوازش می کند، Marissa به دلیل تلاش جهت تلفیق تمام محرکات وارده دستپاچه می شود و با رفتارهای اجتنابی و استرسی مانند خیره نگریستن به حالت تنفر، فلج حرکتی و به حالت خفگی پاسخ می دهد (شکل 14).

ارزيابي مراقبت هاي ويژه نوزادان ور در NICU صدا در NICU مراقبت در NICU نوزادان در NICU ماساژ نوزاد
تئوری Synactive اساس مراقبت را مراقبت حمایتی رشدی فردی و خانواده محور قرار می دهد. مراقبان آموزش دیده اند که نسبت به هر ضعف و رفتارهای حاکی از استرس نوزاد حساس باشند. مراقبان از این مشاهدات برای تعدیل محیط و تغییر شیوه های مراقبتی استفاده میکنند تا سازماندهی نوزاد و سلامتی اوتسهیل گردد.مراقبت همچنین تلاشهای نوزاد برای ماندن در حالت آرامش یا برگشت به حالت پایدار و سازماندهی شده را ثبت و تسهیل میکند. نوزاد و خانواده به طور واحددر نظرگرفتهمیشوندووالدین در اجرای یک نقش فعال نسبت به نوزادشان درNICUحمایت میکردند
دستاوردهای پزشکی ، رشدی و اقتصادی ، در فراهم نمودن مراقبت حمایتی رشدی سهیم بوده است. منافع گزارش شده شامل: کاهش شدید بیماریهای حاد ریه، رسیدن زودتر به تغذیه های دهانی، بهبود افزایش وزن، کمتر ماندن در بیمارستان با کاهش هزینه ها، بهبود رشد شناختی و حرکتی در مقایسه با نوزادان گروه کنترل و افزایش مشارکت خانواده می باشد.
سازماندهی رفتار عصبی نوزاد نارس In.Turning, Coming.Out and Reciprocity:
توصیف دیگر سازماندهی رفتار عصبی نوزادنارس راهنماییهای تجربی را برای کار درمان، برای جستجو کردن و تعیین مداخلات مناسب برای نوزدان خاص تسهیل می کند. نوزادان در مرحلۀ In-Turning معمولاً نابالغ یا به طور وخیم بیمار هستند ؛ این نوزادان به کمترین handling با بیشترین حمایت مراقبتی و محیطی نیاز دارند. نوزادان در مرحلۀ Coming out به ضعف و آسیب پذیری باز می گردند اما در دورههای کوتاهی توانایی توجه به محیط اطرافشان را دارند. درجههایی از تحریک در اندازه کم می تواند مناسب باشد و در خور تحمل نوزاد دیده شود.
نوزاد بالغتر و با ثبات تر در مرحلۀ Reciprocity وقتی که در یک حالت هوشیاری آرام مناسب است، قادر به توجه و تقابل است اما مراقب هنوز باید پروسه را ملاحظه کند و از خطاها اجتناب کند. با پیشرفت سن پیش ادراکی و وضعیت پزشکی (هوشیاری و بیماری طولانی مدت) روی رشدفردی نوزاد از میان این مراحل تأثیر می گذارد. جدول 7 به طور خلاصه مراحل و مشخصات سازماندهی رفتاری نوزاد نارس در این تئوری و آن تئوری Als’ Synactive رشد را توصیف میکند.
حالتهای برانگیختگی
اصطلاح (state) حالت به درجۀ هوشیای یابرانگیختگی اشاره دارد و کیفیت و ثبات حالتهای مجزای نوزادان نارس معمولاً با افزایش سن و بلوغ بهبود می یابند. حالت به طور عمده روی دیگر مناطق مانندتون عضلانی، انجام تغذیه و تقابل با محرک اثر می گذارد. حالت غالباً به 6 دسته طبقه بندی می شود:(تاخير حركتی کاردرمانی در nicu)
- حالت 1: خواب عمیق (یعنی چشمها بسته هستند بدن REM ؛ تنفس منظم است؛ حرکت وجود ندارد به جز از جاپریدن های تنها ).
- حالت 2: خواب سبک (یعنی چشمها بسته هستند، REM ممکن است زیر پلکها مشاهده شود؛ تنفس ممکن است نامنظم باشد؛ حرکات غالب تر هستند، پاسخگویی به محرک خارجی زیاد است).
- حالت 3: حالت انتقالی از چرت زدن به خواب آلودگی (یعنی چشمها بازو بسته می شوند؛ پلک چشم به نظر سنگین می رسد؛ سطح فعالیت متغیر است؛ نوزاد یا به خواب عمیق تر می رود یا هوشیار تر می شود).
- حالت 4: آرامش و هوشیاری (یعنی چشمها باز هستند؛ حرکت کم است). کیفیت هوشیاری آرام مهم است. یک نوزاد با چشم براق، هوشیاری قوی ، بهترین حالت را برای توجه و تقابل بامحرک محیطی خاص دارد (شکل 15)

برعکس، یک نوزاد ممکن است در حالت 4 باشد اما قادر به تقابل نباشد اگر هوشیاری کیفیت ضعیفی داشته باشد.
این حالت را معمولاً به عنوان گیجی، سطح پایین هوشیاری با یک کندی، چشمان شیشه ای خیـره (در شکل 14 ببینید) ذکر میکنند یا خیلی هوشیـار با چشمان گشاد خیره کـه نـوزاد را قدری مضطرب نشان می دهد.
- حالت 5: هوشیار فعال (یعنی چشمها باز هستند؛ فعالیت حرکتی افزایش یافته است؛ نوزاد ممکن است داد و بیداد کند بدون گریه واقعی و اغلب قادر نیست تمرکز کند و بامحرک خاص تقابل کند).
- حالت 6: گریه کردن (یعنی چشمها ممکن است باز یا بسته باشد؛ فعالیت حرکتی افزایش یافته، نوزاد به وضوح پریشان است؛ گریه ممکن است در یک نوزاد بزرگ و با ثبات قوی باشد؛ نشانه های استرس حرکتی یا اتونومیک عمومی هستند ]در جدول 5 ببینید[).
چه انتقال نوزاد به آرامی یا به طور ناگهانی بین حالتها باشد، به صورت خود به خودی و در طول handling، اطلاعاتی روی سازماندهی و کنترل عصبی ایجاد میکند. نوزادی که نمیتواند برانگیخته باشد، یا نوزادی که بیش از اندازه تحریک پذیر است، یا نوزادی که نوسانات زیاد بین حالتهای گریه و خواب بدون دوره های هوشیاری موقتی دارد ممکن است نشانگر نابالغی یا یک پاتولوژی باشد. بیدار شدن تدریجی با انتقال آرام از خواب به هوشیاری و سرانجام بازگشت به خواب یکی از نشانه های بلوغ و سلامت عصبی است.
تنظیم حالت (یعنی توانایی نوزاد برای ایجاد انتقال نرم بین حالتها، هوشیار شدن به موقع و حفظ تداوم حالت خواب است) نیاز به تنظیم مناسب و پاسخدهی به درون داده های حسی متنوع دارد. توانایی نوزاد برای تنظیم حالت با فاکتورهای درونی (نظیر درد، استرس، نابالغی، بیماری ، در معرض دارو بودن در داخل رحم) و فاکتورهای خارجی (نظیر نور، سروصدا، فعالیتهای مراقبتی) تحت تاثیر قرار می گیرد. ذات هر نوزاد همچنین ممکن است در حالت هوشیاری نوزاد متفاوت باشد؛ بعضی نوزادان خیلی فعال هستند در حالیکه دیگران خیلی آرام هستند. خواب برای رشد بدن و مغز به طور کلی رشد و نمو ضروری است؛ فراهم کردن و حمایت کردن خواب راحت باید یک اولویت مراقبتی باشد.
پیشرفت سیستم حسی و تحریک حسی
پیشرفت سیستم حسی
پیشرفت سیستمهای حسی جنین در یک سلسلۀ زمانی اما به ترتیب و منظم اتفاق می افتد. سیستمهای حسی نوزاد مانند لمس، حرکت ، چشای، بویایی و شنوایی از نظر ساختاری کامل هستند اما به صورت عملی با بلوغ سن رشد و ترقی میکنند، جدول 8 نکات برجسته را در رشد مغز جنین و توسعه سیستم حسی در سنین حاملگی به طور خلاصه همراه با راهنماییهایی در رابطه با اصلاحات لازم محیطی و مراقبتی ارائه می کند.
تحریک حسی مکمل(تاخير حركتی کاردرمانی در nicu)
بیشتر تحقیقات اولیه بر روی تحریک مکمل با نوزادان نارس روی تئوری فقر حسی و متعاقب آن اشتیاق برای ایجادتحریکات اضافی پایه گذاری شده بود. این تحقیق به دلیل استفاده از نمونه های کوچک، استفاده آن روی نوزادان نارس سالم، دامنۀ سنی وسیع نوزادان تحت درمان در یک گروه همگن، ناتوانی در به حساب آوردن تفاوتهای فردی نوزادان و مشکلات متدولوژی که مانع مقایسه آن با سایر مطالعات می گردید مورد انتقاد بوده است.
تحریک حسی در NICU، در حالیکه نوزاد ضعیف از دریافت درون دادهای حسی بیش از حد و نامناسب حفاظت می گردد، یک الویت اجباری نسبت به مداخلات یا تقابل مستقیم با نوزاد است. تحریک اگر تنظیم حالت و سازماندهی رفتار عصبی را بالا نبرد، درمانی نیست. به طور کلی، یک نوزاد نارس برای تحریک اضافی تا زمانیکه ثبات اتونومیک نداشته باشد، آماده نیست؛ ثبات زیر سیستمهای حالت و حرکتی باید آشکار باشد(برای مثال تحت کنترل نوزاد) اما ممکن است به وسیلۀ مراقب در طول مرحلۀ انتقال Coming-out تسهیل شده باشد(د رجدول 7 ببینید). برای مثال، ایجاد امنیت پوسچرال (قنداق کردن اعضاء بدن و حمایت تنه) و آرام نگاه کردن به نوزاد بدون شکلک در آوردن ممکن است در این مرحله به هوشیار نگه داشتن نوزاد و کم کردن استرس مربوط به درون دادهای حسی کمک می کند (شکل 16).

مراقبت هاي ويژه نوزادان
درمانگران باید به طور مداوم تحریکات حسی را در NICU مطابق با سن هر نوزاد، وضعیت پزشکی، حالت فعلی آمادگی و پاسخگویی و نشانه های در حال پیشرفت استرس یا ثبات، تعدیل کنند. به عبارت دیگر، درمانگر درون داد حسی درجه بندی شدهای را وقتی نوزاد آماده است فراهم میکند، نه به خاطر اینکه «زمان کار درمانی است». در 32 تا 35 هفتگی نوزاد ممکن است به محرک بینایی، شنوایی و اجتماعی در سطح فیزیولوژیک پاسخ دهد. اولین محرکها برای این نوزادان نارس جوانتر ممکن است امن ترین باشد. شرطی که شامل فعالیتهای طبیعی والدین باشد مثل بغل شدن و گوش کردن به صدای آرام مراقب یا نگاه کردن به صورت مراقب نوزادان جوانتر محرک را اگر از یک نوع باشد (یک درون داد حسی در یک زمان) را بهتر تحمل میکنند. به طور ایدهآل ، اعضاء خانواده این ارتباط را برقرار میکنند.
ماساژ نوزاد ( کاردرمانی در nicu)
منطقی به نظر می رسد که تحـریک حسی با سیستمهای حسی بالغـتر مانند حـس لمس شروع شود.
ماساژ که حس لامسه را ایجاد میکند و استرس را در سایرین کاهش می دهد، به طور فزایندهای به عنوان یک مداخلۀ درمانی برای افزایش رشد و پیشرفت نوزاد نارس و نوزادان کم وزن در NICU توصیه شده است. ملاحظات عمده شامل این مطالب می شود.
- ماساژ یک هنر و یک علم است، بهترین شکل انجام آن با مراقبی است که به طور مناسب تکنیک ماساژ نوزاد، احتیاطات و نشانههای هشدار دهنده را آموزش دیده باشد. مراقب میتواند (و باید) به والدین هم بیاموزد.
- ماساژ یک مشغولیت فعال بین نوزاد و مراقب است، ماساژ با کودک انجام می شود مانند هر نوع تحریکی، درمانگر باید خیلی در مقابل پاسخهای فیزیولوژیک و رفتار عصبی نوزاد گوش به زنگ باشد و مطابقاً handling را اصلاح کند.
- ماساژ در NICU شامل لمس آرام اما محکم (نه لمس سبک) است که مطابق با پاسخ نوزاد داده می شود (یا متوقف می شود)
- ماساژ سنتی میتواند از نظر فیزیولوژیک استرسزا باشد و از نظر رفتاری آشفتگی برای نوزادان نارس جوانتر در حدود 32 هفته PCA یا آنهایی که هنوز از نظر پزشکی ثبات ندارد، ایجاد کند. این نوزادان جوانتر یا ضعیف ممکن است خیلی از لمس ملایم در یک دست قنداقی ساکن سود ببرند. (در شکل 17 ببینید همچنین در شکل 9).

ماساژ نوزاد
- نوزادان نارس که ثبات پزشکی لازم برای ماساژ را دارند اغلب در حال مرخص شدن از بیمارستان هستند. درمانگران می توانند تکنیکهای ماساز نوزاد را به والدین برای استفاده در خانه با فرزندشان آموزش دهند، زیرا ماساژ می تواند برای نوزادان آرامش دهنده باشد.
- منافع گزارش شده ماساژ شامل: افزایش وزن، کاهش سطوح استرس، بهبود هوشیاری و سطوح فعالیت، بالا بردن رتبه های پیشرفتی Brazelton، کیفیت بهتر خواب، زودتر مرخص شدن از بیمارستان و افزایش وابستگی والدین به نوزاد، می شود.
- نویسندگان Cochrane Review (یک سازمان غیر انتفاعی که مدارک مربوط به فواید درمانها را بررسی می کند) نقص هایی را در روش شناسی مطالعات ماساژ نوزاد پیدا کرده است و اعتبار کشفیات مطالعه را ضعیف کرده است. آنها عنوان کرده اند که مدارک دال بر فواید رشدی ماساژ نوزادان نارس ضعیف است و نمی توان از ماساژ به طور وسیع در نوزادان نارس استفاده کرد.
- با وجود عدم موافقت Cochrane ، از نظر بالینی علاقه به استفاده از ماساژ محدودنوزاد در بسیاری از NICU ها وجود دارد.
تحریک شنوایی( کاردرمانی در nicu)
استفاده کردن از تحریک شنوایی مکمل در NICU موضوع دیگری است که در حال حاضر مدارک کافی حاصل از مطالعات کلینیکی باطراحی خوب در زمینۀ نوزادنارس وجود ندارد. میزان سروصدا در NICU حتی قبل از اینکه منابع دیگر صدا به آن اضافه شوند بیش از میزان توصیه شده است. نوزادان نارسی که کمتر از 34 هفته PCA سن دارند، احتمالاً فقط به دلیل بودن در NICU درون داد شنوایی کافی دریافت میکنند و ممکن است با محرکهای شنوایی بیشتر خیلی تحریک شوند.
ضربـان قلب مادر به نظر می رسد بسیار آرامش بخش و آشنا باشد، به خاطر اینکه نوزاد درون رحم
این صدا را میشنود، اماضربان قلب مادر به روشنی ممکن است برای جنین شناور در مایع آمینوتیک مشخص نباشد. در تحقیقات اولیه که روی حیوانات انجام شده بود برای بررسی ضربان قلب مادر به عنوان یک تحریک شنوایی قبل از اینکه یک حسگر را داخل رحم قرار دهند مایع آمنیوتیک را خارج نمودند تا صداهایی که برای حسگر هنگام شناور بودن داخل مایع واضح نبودند تشخیص دهند.(تاخير حركتی کاردرمانی در nicu)
موزیک آرامش بخش در NICU پیشنهاد شده است، اگر چه مطالعات بسیاری روی نوزادان نارس بزرگتر با وضعیت ثابت تر تمرکز داشته است. منافع نهفتۀ موزیک، کاهش رفتارهای ناشی از استرس، بهبود افزایش وزن، افزایش غذای دریافتی، افزایش مشارکت خانواده و کاهش مدت بستری،گزارش شده است. موزیک تسهیل کنندۀ بهبودی فیزیولوژیک و رفتاری بعد از heel stick در نوزادان نارس بالای 31 هفته PCA است.(تاخير حركتی کاردرمانی در nicu)
صدای انسان صدای ارجح برای نوزاد است که برای وابستگی اولیه مهم است. صداهای ناشی از حرف زدن در انکوباتور کم شده و نامشخص هستند. مواجهه با صدای صحبت و کلام مهم است، اما می تواند برای نوزاد نارس تحریک کننده باشد؛ صدای آرامش بخش بادانگ بالا که از الگوهای صحبت کردن تیپیک (نه صحبت کردن بچه) استفاده میکند ارجح است. راهنمایی های فعلی برای تحریک شنوایی در NICU را می توان در زیر خلاصه کرد:
- اگر چه مدارک کمی از کاربرد موزیک یا صحبت کردن درNICU حمایت می کند، اما فرصتهای زیادی باید برای نوزد برای گوش کردن به صداهای زندگی و تقابل والدین درکنار تختخواب فراهم شود.
- گوشی تلفن و وسایل دیگری که به گوش نوزاد متصل می شوند تا صدا عبور کند هرگز نباید استفاده شود.
- محرکهای شنوایی باید فقط برای دوره های کوتاه نواخته شوند، باید کمتر از 55 dB باشند و باید در یک مسافت معقول از گوش نوزاد قرار بگیرند. ضبط صوت ها نباید به طور مداوم و بی توجه در محیط نوزاد پرخطر استفاده شوند.
- محرک شنوایی مکمل می تواند اگر نوزاد آرام و با ثبات و با خواب مناسب است استفاده شود، اما اگر نوزاد دچار استرس شود باید قطع شود (مثل بی قراری با آشفته شدن).(تاخير حركتی کاردرمانی در nicu)
تحریک بینایی( کاردرمانی در nicu)
Glass (1993، 1999، 2002) موضوعات متعددی را در رابطه با تحریک بینایی برای نوزادان نارس مطرح کرد، که تاکید داشت حتی بهترین مداخلات ممکن است اثرات غیرقابل انتظاری که آنسوی هدف فوری در بالا بردن دقت بینایی است، ایجاد کند. بینایی کمترین بلوغ را در سیستم حسی در نوزاد نارس دارد، بااین وجود اغلب درون دادهای غیرکنترل شده و مفرطی در NICU دریافت میکند.(تاخير حركتی کاردرمانی در nicu)
اتصالات عصبی بسیاری که به طور معمول در جنین و مغز نوزاد ناپایدار هستند ممکن است در صورت درون دادهای حسی به اصلاح شده از طریق تحریکات محیطی غیر معمول پایدار شوند. تحریک بینایی خیلی زود در زندگی با پیشرفت طبیعی غلبه و پردازش شنوایی مداخله می کند و ممکن است اثرات غیرقابل انتظار در زمینۀ کاهش توجه به درون دادهای شنوایی نرمال داشته باشد (صحبت کردن) توانایی نوزاد به پاسخگویی به یک تحریک لزوماً بدین معنی نیست که تحریک سودمند است. یک نوزاد نارس ممکن است به یک محرک به خاطر ناتوانی در نگاه کردن به طرف دیگر خیره نگاه کند. لزوماً توجه بینایی یک رفتار ترجیحی نیست. افزایش توجه به محرکهای بسیار متضاد (سیاه و سفید ، آویزهای با رنگ روشن و تشعشع نور و بخشهای متحرک) معنیش این نیست که نوزادان نمی توانند هنوز شکلها و رنگها را ببینند. استفاده کردن از الگوها یا اسباب بازیهای سیاه و سفید باید برای نوزدان که سن ترم را گذرانده اند و از نظر بینایی معیوب هستند و قادر به توجه به صورت یا اسباب بازی نیستند و آنهایی که آمادگی دریافت فرمهای دیگر مداخله حسی را دارند، محدودشود. به محض اینکه درمانگر بتواند با الگوی متضاد پاسخ بینایی ایجاد کند باید به سراغ اسباب بازیهای معمولی نوزاد برود.(تاخير حركتی کاردرمانی در nicu)
چهرۀ انسان بیشترین محرک بینایی مناسب در اوایل نوزادی است و شباهتی به الگوی سیاه و سفید ندارد.یک چهره سه بعدی است؛ مقداری تضاد در خط مو یا در ریخت صورت وجود دارد؛ حرکت آرام و تصادفی اطراف چشمها و دهان ایجاد میکند؛ در فواصل متغیر از نوزاد قرار میگیرد؛ با توجه به هوشیاری با آرامش نوزاد تغییر می کند. و همیشه مهیا نیست. تلفیق بعضی از ویژگیهای یکسان به محرکات بینایی غیر انسانی برای نوزادان نارس ممکن است مفید باشد(تاخير حركتی کاردرمانی در nicu)
(شکل 18).

نور کم، باز شدن خود به خودی چشم را افزایش می دهد. اشکال نرم و ساده و اشیاء سه بعدی به طرحهایی با تضاد زیاد ارجحیت دارند؛ از به کار بردن محرکات بینایی که نوزاد نمیتواند از آن فرار کند باید اجتناب کرد. انکوباتور، لبه ها و تضادهایی دارد که درون داد بینایی ایجاد میکند. داخل محفظه باید با یک پتو که زیر لحاف رنگ روشن که از خانه آورده شده بیندازیم تا محفظه کاملاً پوشیده شود. فرصتهایی برای توجه به دست در وضعیت به پهلو خوابیده میگردد.(تاخير حركتی کاردرمانی در nicu)
به خاطر اینکه سیستم بینایی آخرین بلوغ را در تولد دارد، Glass رویکردی را برای تحریک پیشنهاد می کند که بر اساس مراتب سازماندهی سیستمهای حسی است و تحریک مستقیم بینایی مدالیته ای با حداقل اهمیت است. تحریک زود لامسه (ماساژ) می تواند پردازش اطلاعات بینایی را بعداً افزایش دهد. صحبت کردن آرام و با ریتم، یک حالت هوشیاری آرام را در نوزاد به وجود می آورد، که به نوبه خود موجب پاسخ (صدا، لمس) مراقب می شود. ارتباط بین تلاشهای اولیه نوزاد در توجه و پاسخ بزرگسالان تقابل دو طرفه و پیشرفت نرمال رشد را تسهیل می کند.(تاخير حركتی کاردرمانی در nicu)
تحریکات رشدی سنتی(کاردرمانی درتاخير حركتی nicu)
تحریکات رشدی سنتی معمولاً مناسب نیستند تا زمانیکه نوزاد نزدیک به (یا گذشته) سن معادل ترم باشد و به طور کافی از نظر پزشکی با ثبات باشد که درصدد توجه و تعامل برآید (شکل 19) .

نوزادبطور عمدهای تغییر می کند، بنابراین درمانگر باید نسبت به هریک از علائم نوزاد حساس باشد.(تاخير حركتی کاردرمانی در nicu)
نوزادان با ثبات تر که به سن ترم رسیدهاند یا از آن گذشتهاند ممکن است توجه بیشتر با موفقیت متفاوت مطالبه کنند؛ اگر گریۀ طولانی نادیده گرفته شود آزار دهنده است. برای تحریک شنوایی این نوزدان، کار درمان ممکن است آویزها، آینه ها یا اسباب بازیهایی را برای تحریک بینایی و اسباب بازیهای موزیک دار یا نوار کاست با لالایی ها یا نوارهای آواز خواندن اعضاء خانواده یا خواندن داستان تهیه کند.(کاردرمانی درتاخير حركتی nicu)
تابهای بچه یا صندلیهای تکان دهندۀ نوزاد میتواند تحریک وستیبولار و منظرۀ متفاوتی از جهان(تاخير حركتی کاردرمانی در nicu)
را ایجاد کند. حتی تنوع قرار گرفتن در یک صندلی نوزاد استاندارد ممکن است بعضی نوزادان را آرام کند. حمل کنندههای سفری نوزاد ممکن است برای نوزادان ثابتتری که میتوانند به صورت موقتی از تجهیزات پزشکی جدا شوند، به کار روند. حمایت کردن خانوادهها برای دسترس بودن ، در گیرشدن و مطلع بودن بهترین راه برای درمانگر است که میتواند نیازهای احساسی و رشدی
نوزاد را در NICU و بعد از مرخص شدن تأمین کند.(تاخير حركتی کاردرمانی در nicu)
رشد عصبی – حرکتی و مداخلات(تاخير حركتی کاردرمانی در nicu)
رشد رفلکس(کاردرمانی درتاخير حركتی nicu)
رشد رفلکس نوزاد به خوبی در متون پزشکی و درمانی آورده شده است. اگر چه تست رفلکس برای نوزادان خیلی کوچک یا آنهایی که به شدت مریض هستند در نهایت استرسزا است و به عنوان یک ارزیابی اولیه ضروری نیست. رفلکسهای خود تنظیمی مانند مکیدن و grasp ، اغلب شاخصهای کافی برای تعیین سلامت رفلکس اولیه در نوزادان بیمار و جوان هستند. تست کردن رفلکسهای انتخابی دیگر ممکن است برای نوزادان با ثباتتر و بزرگتر قبل از مرخص شدن، یا برای یک نوزاد مشکوک به مشکلات عصبی، عضلانی مناسب باشد (مانند اسپینابیفیدا، نوروپاتی مادرزادی) . درمانگر می تواند رفلکسهای زیادی (مانند grssp، مکیدن، head righting ) را در زمینۀ handing نرمال مشاهده کند، که اغلب اطلاعات عملی با استرس کمتری نسبت به تست رفلکسی قرار دادی ایجاد می کند.(کاردرمانی درتاخير حركتی nicu)
تون عضلانی(کاردرمانی تاخير حركتی)
هایپوتونی بـرای نوزادان به شدت نـارس طبیعی است. تون عضلانی در نـوزادان نارس به تدریج بـا
پیشرفت سن و رشد در یک مسیر Caudocephalic (پا به سر) و دیستال به پروگزیمال (اندامها به تنه) افزایش پیدا می کند . تون عضلانی اکتیو، که در طی حرکت خود به خودی مشاهده می شود یا به وسیلۀ واکنشهای righting در هنگام handling نوزاد تحریک میشود، قبل از تون فلکسوری پسیو که در حالت استراحت دیده می شود رشد میکند. یک نوزاد به شدت نارس در سن ترم خود معمولاً بیشتر اکستنش و کمتر فلکشن نسبت به نوزاد ترم کامل نشان میدهد. حرکات ناگهانی، لزش و از جا پریدن (startle) در نوزادان نارس معمول است، اما معمولاً با نزدیک شدن به سن ترم حرکات نرم تر و لرزش کمتر می شود.(تاخير حركتی کاردرمانی در nicu)
علاوه بر سن پس از زایمان، حالت هوشیاری ووضعیت پزشکی عمدتاً در ارزیابی تون عضلانی متغیرهای مهمی هستند. یک نوزاد نارس ممکن است وقتی بیدار شود فعال و سرحال باشد اما ممکن است اگر در حال خواب یا خواب آلودگی ارزیابی شود، هایپوتون تظاهر کند. تون عضلانی در نوزاد به شدت بیمار نمی تواند در آن لحظه به درستی قابل اندازه گیری باشد. معمولاً تون عضلات با بهبودی نوزاد تغییر می کند. درمانگر همچنین باید بررسی کند آیا داروهای نوزاد عوارض عصبی – حرکتی دارد. برای مثال، فنورباربیتال که برای تشنج تجویز می شود ممکن است نوزاد را خواب آلوده کند؛ دادن تئوفیلین یا کافئین برای تنگی نفس ممکن است نوزاد را عصبانی کند؛ و (midazolam)Versed برای تسکین ممکن است موجب لرزش شود.(تاخير حركتی کاردرمانی در nicu)
تاثیر رشد تون عضلانی روی وضعیت استراحت و درجه با کیفیت حرکت در مراقبت و وضعیت دهی پیچیدگی هایی به وجود می آورد. درمانگر باید یافته های غیرمعمول یا پاسخهای غیر متقارن را بنویسد و بررسی کند؛ اغلب الگوهای حرکتی غیرمعمول با بلوغ و بهبود جسمی حل می شوند.(تاخير حركتی کاردرمانی در nicu)
اهمیت وضعیت دهی درمان(کاردرمانی تاخير حركتی)
حمایت رشدی در شکل تعدیلات محیطی و مراقبتی در NICU فراهم می شود زیرا نوزادان نارس و بیمار بلوغ، سلامتی و شایستگی لازم برای از عهدۀ زندگی برآمدن در NICU را ندارند. وضعیت دهی درمانی، برای مثال، تلاشهایی برای ایجاد کردن کنترل عصبی- حرکتی نرمال و تنظیم ساختاری لازم برای بهترین رشد حرکتی و مهارتهای اکتشاف کردن است. برعکس ، فقدان توجه مراقب به الگوهای حرکتی رشدی یک نوزاد و وضعیتها، می تواند مشکلات عملکردی کوتاه مدت
و بلند مدت ایجاد کند حتی در شرایطی که پاتولوژی مغزی آشکار وجود ندارد.(تاخير حركتی کاردرمانی در nicu)
یک جنین در رحم به طور معمول خم شده و سر و اندامها درخط وسط قرار دارند. نوزاد متولدشده سالم این وضعیت را حفظ می کند به خاطر (1) فلکشن فیزیولوژیک (کنترکچرهای موقتی زانوها/ hip ها/ آرنجها، به خاطر فضای محدود داخل رحم) و (2) شکل گیری و تقویت ارتباطات عصبی مهم در طول سه ماه آخر حاملگی که تأکید بر فلکشن و خط وسط به طور طبیعی در وضعیت استراحت داشته است.(کاردرمانی درتاخير حركتی nicu)
نوزادان نارس در NICU به خاطر تأثیرات جاذبه، نابالغی، بیماری، ضعف، تون پایین ،رفلکسهای ابتدایی و کنترل عصبی حرکتی نابالغ، گرایش دارندوضعیت صاف به خود بگیرند(تنه، لگن و اندامها صاف روی سطح تخت) (شکل 20) .(تاخير حركتی کاردرمانی در nicu)

به علاوه اکستنشن اکتیو، الگوی حرکتی قوی قبل از تولد که با الگوهای جدید و کشیده شدن در رحم توسعه می یابد با محدودیتهای رحمی که جنین را مجبور به بازگشت به وضعیت فلکشن در خط وسطی کند، خنثی نمیشود. قوسی شدن اغلب در NICU از این حرکات اکستنسوری غالب و وضعیت غیر متقارن ناشی از جاذبه و رفلکسهای ابتدایی که سر را به بیرون از خط وسط و به یک طرف می کشد شکل می گیرد. نوزادان نارس که در وضعیتهای ext بدون حمایت رها شوند مکرراً افزایش استرس و آشفتگی نشان می دهند و ثبات فیزیولوژیکشان کاهش می یابد؛ وضعیت اکستنسوری مداوم و شدید ممکن است در مراقبت و توانایی نوزاد جهت توجه و تقابل مناسب با محیط مداخله ایجاد کند.(کاردرمانی درتاخير حركتی nicu)
Positioning درمانی در NICU تمایل دارد وضعیت flex و خط وسط داخل رحمی را برای نوزاد نابالغ تحریک کند(شکل 21).(تاخير حركتی کاردرمانی در nicu)
کنترلهای خارجی به طور موقتی برای نوزادی که کنترل حرکتی داخلی او کاهش یافته فراهم می شود. وضعیت دهی درمانی به دلایل زیر مهم است:
- رشد وابسته به فعالیت: بیشتر رشد CNS در طول سه ماهه آخر حاملگی با سازماندهی، تخصصی شده و شکل گیری ارتباطات حیاتی و مسیرها در نورونهای کورتیکال رخ می دهد؛ پیشرفت کنترل شده تر و قابل پیش بینیتر این رشد نورونی را نسبت به انجامش در NICU فراهم میکند. شکل گیری ارتباطات سیناپسی به طور مخصوص نسبت به رویداد ها و محیط آسیب پذیر است؛ قانون رشد وابسته به فعالیت اساساً بیان می کند که «نورونهایی که با هم برانگیخته میشوند، با هم سیم پیچی میشوند و نورونهایی که با هم برانگیخته نشوند، با هم سیم پیچی نخواهند شد».(تاخير حركتی کاردرمانی در nicu)
فلکشن و تقارن مسیرهای نورونی هستند که در رحم تقویت می شوند؛ اکستنشن فعال جنین همیشه با یک بازگشت به فلکشن به خاطر اجبارهای رحم همراه است. وضعیت استراحت یک نوزاد NICU بدون وضعیت دهی درمانی، صاف، اکستنشن شده، غیر متقارن با چرخش سر به یک طرف (معمولاً به راست)، و با اندامهای abd شده و به خارج چرخیده است. اکستنشن اکتیوتنه و اندامها هنوز هم اتفاق می افتد، اما بدون محدودیتها، بازگشت خود بخودی به یک وضعیت خم شده به خط وسط وجود ندارد. در طول زمان، آن ارتباطات نورونی تقویت میشوند در نتیجه یک پوسچر استراحت صاف، چرخیده به خارج و غیر متقارن زیر بنای پوسچرال نوزاد میشود؛ اکستنش اکتیو و قوس زدن الگوهای حرکتی غالب نوزاد می شود.(کاردرمانی درتاخير حركتی nicu)
- سازماندهی عصبی رفتاری: وضعیت دهی درمانی رشد وضعیت نوزاد را در حالت استراحت و سازماندهی عصبی رفتاری را بهبود می بخشد. کودک آرامتر و آسانتر مراقبت می شود.
- فاکتورهای اسکلتی- عضلانی: راستای غیر طبیعی بدن در دراز مدت تغییرات اسکلتی – عضلانی و دفورمیتی های اکتسابی وضعیتی ایجاد می کند که می تواند روی رشد حرکتی آینده، مهارتهای بازی، جاذب بودن و وابستگی اجتماعی اثر بگذارد.(تاخير حركتی کاردرمانی در nicu)
دفورمیتی های وضعیتی Latrogenic نوزادان نارس در NICU(کاردرمانی تاخير حركتی)
دفورمیتی های وضعیتی معمول، شناخته شده و به وضعیت دهی نامناسب پرستار نوزاد باز می گردد. وضعیت سر: نوزادان نارس و ترم کامل ترجیحاً سر را به راست می چرخانند (هم به طور خود به خودی، هم در پاسخ به محرک)؛ نوزادان وقتی که طاق باز هستند ترجیح می دهند 70% تا 80% از زمان، سرشان را در سمت راست نگه دارند. چرخش ترجیحی سربه یک طرف با دفورمیتی جمجمه (استخوان پس سر در سمت راست صاف شده با یا بدون تحدب مشابه در پیشانی)، تورتیکولی، انحراف جانبی تنه که با معلق کردن از ناحیۀ شکم ناپدید نمی شود، ترجیح اولیه دست راست (به خاطر اینکه دست دائماً در محدودۀ بینایی است) و الگوهای راه رفتن نامتقارن باافزایش چرخش به خارج اندام تحتانی چپ همراه است. این یافته ها در نوزادان نارس نسبت به نوزادان کامل رایج تر و طولانی تر هستند. بعضی از نوزادان با این چرخش ترجیحی سر و ترجیحی دست راست، اشتباهاً به(تاخير حركتی کاردرمانی در nicu)
عنوان همی پارزی چپ ارجاع می شوند و تحت درمان قرار می گیرند.(کاردرمانی درتاخير حركتی nicu)
دفورمیتی Plagiocephaly (عدم تقارن و چرخش سر)
این دفورمیتی به رشد غیرنرمال شکل سر در نوزادان می گویند که ناشی از فشارهای خارجی است و
ممکن است قبل یا بعد از تولد اتفاق بیفتد، جمجمۀ نوزاد نارس نازکترف نرمتر و خیلی آسیب پذیر از جمجمۀ نوزاد کامل نسبت به تغییر شکلهای پوسچرال است. چند قلوها بیشتر در معرض این دفورمیتی هستند که علل آن فشارهای رحم، نابالغی، وضعیت خوابیدن طاق باز و تورتیکولی است.
Dolichocephaly (کله درازی، همچنین ناو سر هم گفته میشود) به صافی جانبیسرگفته میشود (شکل 22).

(کاردرمانی درتاخير حركتی nicu)
صاف شدن طرفی سر در زیبایی و جذابیت نوزاد اثر می گذارد که ممکن است روی وابستگی اجتماعی تاثیر بگذارد و در آینده ممکن است خطر سواستفاده را افزایش دهد. فاکتورهای مکانیکی در رابطه با این شکل سر، وضعیت طرفی مداوم سر در حالت طاق باز با عدم تقارن های حرکتی طولانی است. هیچ تاثیری روی رشد مغز گزارش نشده است. احتمال مشکلات بینایی یا مفصل تمپور و مندیبولار به دلیل شکل سر وجود دارد، اما متون عملی روی این موضوع محدود به افرادی می شود که دچار Craniosynostosis هستند، مخصوصاً اگر تحت درمان قرار نگرفته باشند.
وضعیت طاق باز که در SIDS توصیه شده است منجر به brachycephaly (جمجمۀ پهن و کوتاه) یا Lambdoid (لانه ایی شکل) شده است. اشکال بالینی عبارتند از صاف شدن یک طرفۀ اکسی پیتال با طاسی و انحراف گوش، پیشانی و آرواره همان طرف به سمت جلو، تیلت سر با سفتی یک طرفه عضلۀ استرنوکلایدو مستوئید(تورتیکولی) شایع است و معمولاً به سمت راست است؛ نوزادان پسر اغلب بیشتر از دخترها تحت تاثیر هستند. مداخلات درمانی شامل جراحی، کلاه شکل دهندۀ سر و فیزیوتراپی میباشد، پیشگیری ارزانتر و ساده تر است. علاوه بر طاق باز خوابیدن، استفاده زیاد از حمل کننده های نوزاد (شامل صندلی ماشین، نی نی لای لای، تاب ها) به اضافۀ مشکلات پزشکی نوزاد که منجر به بی حرکتی نسبی می شوند ممکن است در شکل گیری خلفی سر سهیم باشند. اگر چه بسیاری از نوزادان با این دفورمیتی تأخیرات رشدی و مشکلات حرکتی دارند، اما هیچ مدرکی از فشردگی بافت مغز وجود ندارد.(کاردرمانی درتاخير حركتی nicu)
تون اکستنسوری و نامتقارنی(کاردرمانی درتاخير حركتی nicu)
اکستنشن بیش از حد گردن، اغلب در نوزادان NICU که از لوله های داخل نایی و رول های گردن بزرگ استفاده میکنند سهواً تقویت می شود، این وضعیت عضلات فلکسور قدامی گردن را بیشتر از حد می کشد و ضعیف میکند؛ و میتواند به مشکلات بعدی در کنترل متعادل سرکمک کند. اکستنشن اکتیو زیاد تنه و گردن به همراه نامتقارنیهای حرکتی بعدی در نوزادان نارسی که خطر آسیب نورولوژیک کمتر است بیش از کودکان سالم است؛ این مخصوصاً برای نوزدانی که SGA بوده اند و کمتر از 32 هفته حاملگی داشته اند صادق است. در این مطالعه نوزادانی که در 4 ماهگی (سن تصحیح شده) عدم تقارن داشتند، در هفته 52 عدم تقارن در پاسخهای چشمی حرکتی و
عدم تقارن در عملکرد ارادی دست و حرکات درشت داشتند. گفته شده که فیدبک حسی حاصل از الگوهای حرکتی اولیه، با هم تلفیق می شوند تا شبکه های عصبی یکی رشد کنند (قانون رشد وابسته به فعالیت) و اینکه استفاده تکراری از مسیرهای عصبی خاص، آن ارتباطات را تقویت می کند در حالیکه مسیرهایی که کمتر استفاده می شوند ضعیف می گردند (قانون رشد وابسته به فعالیت)؛ بدین گونه الگوهای حرکتی غیرطبیعی اولیه در افراد نارس مهم تر هستند.(کاردرمانی درتاخير حركتی nicu)
اندامهای فوقانی(کاردرمانی تاخير حركتی)
چرخش خارجی و retraction شانه به همراه add اسکپولا از دفورمیتی های چرخشی خارجی رایج اندام فوقانی هستند (در شکل 20 ببینید). یک وضعیت W شکل مداوم باز می تواند موارد ذیل را به دنبال داشته باشد:
- بعد از فعالیت بردن دست به دهان که برای خود آرام کردن استفاده می شود.
- تقویت تمایل به قوس دادن از طریق تسهیل افزایش تون در گردن و تنه که بنوبه خود ممکن است به نامتقارنی حرکتی مداوم کمک کند.
- مداخله در جلو بردن ساعد در وضعیت prone و در نتیجه مهارتهای حرکتی درشت (نشستن، چهار دست و پا رفتن ، حرکات انتقالی از زمین به ایستاده).
- تأخیر در رشد Cocontraction شانه (که برای کنترل حرکتی ظریف دیستال، reaching بر علیه جاذبه و بازی با دستها در خط و سط در وضعیتهای نشسته و طاق باز ضروری است). این تاخیر در مهارتهای حرکتی ظریف و بزرگ همچنین در بازی خود به خودی و اکتشاف که برای رشد شناختی در طول سال اول (یا بیشتر) زندگی لازم است دخالت می کند.
اندامهای تحتانی :(کاردرمانی تاخير حركتی)
Ext.rot و abd هیـپ ، flex زانو و eversion مچ پا زمانیکه پاها در حالت استراحت روی زمین(کاردرمانی درتاخير حركتی nicu)
به حالت قورباغه ای یاشکل M هستندشایع است (در شکل 20 ببینید)؛ چرخش خارجی تیبا همچنین گزارش شده است . این دفورمیتی های وضعیتی عوارضی به دنبال دارند که عبارتند از:
- اختلال در تحمل وزن روی پنجه ها که منجر به تأخیرهایی در مهارتهای حرکتی مانند چهار دست و پا رفتن و راه رفتن در طول سال اول می شود و ممکن است با راه رفتن روی پنجه پا تا 18 ماهگی همراه شود.
- تداوم out-To eing که تا سن 3 الی
سالگی حل نمی شود.(کاردرمانی درتاخير حركتی nicu)
- چرخش زیاد تیبا به خارج تا 6 سالگی
- رشد ناقص کودکان مبتلا به ناهنجاریهای نورولوژیک و احتمال تأخیر راه رفتن در کودکانی که از نظر نورولوژیکی طبیعی هستند به خاطر مشکلات تعادلی
دفورمیتی های وضعیتی اندام تحتانی غالباً نیازمند ارجاع به برنامه های early intervention ، فیزیوتراپی و جراحان اورتوپدی است. نگرانیها و اضطراب والدین طولانی می شود، زیرا وسعت ضایعه باقیمانده اغلب پس از تولد یکسالگی به دقت تعیین نمی شود، یعنی زمانیکه کودک به طور مستقل راه برود.(کاردرمانی تاخير حركتی)
aota . who . وزارت بهداشت . انجمن علمی کاردرمانی
شکاف کام (Grooved Palate)
ارتباط بین شیار کام و لوله گذاریهای طولانی داخل دهان درحال بررسی است و گاهی اوقات نتایج متناقض است. شیار کام ممکن است باعث مشکلات آتی در تغذیه، تولید بعضی صداها هنگام حرف زدن و رشد دندانی شود که به مداخلۀ دندانپزشک نیاز دارد.(کاردرمانی درتاخير حركتی nicu)
پوزیشن دهی درمانی(کاردرمانی تاخير حركتی nicu)
اهداف کلی پوزیشن دهی(کاردرمانی درتاخير حركتی nicu)
تغییر پوزیشن و تکنیکهای پوزیشن دهی درمانی در NICU ، بطور گسترده ای پیشنهاد شده است تا بتوان به هر وسیلۀ ممکن دفورمیتی(بدشکلی) های پوزینشی اکتسابی و پیامدهای عملکردی و پوستچرال (فانکشنال و پوستچرال) ناشی از این دفورمیتی ها را کاهش داد. هدف اولیۀ پوزیشن دهی درمانی در کودکان نارس کوچک تهیۀ محیطی راحت و امن برای آنها از طریق خم کردن اندامهای تحتانی و آوردن آنها به خط وسط بدن است . پوستچر خم شده (فلکشن) در خط وسط بدن، فعالیتهای بردن دست به دهان و رساندن دست به صورت را تسهیل کرده و توسعۀ تون فلکسوری را بهبود می بخشد و دفورمیتی های پوزیشنی را به حداقل می رساند. تجربۀ بالینی پیشنهاد می دهد که درجۀ حمایت و ساپورت برای هر نوزاد لازم است به حدی باشد که نوزاد آرام بماندو خوابی توأم با امنیت و آرامش داشته باشد. حمایت پوزیشنی بسیار زیاد، اغلب از حمایت کم برای نوزادان بسیار کم سن (کوچک) و بیمار و یا نوزادان تحریک پذیر در کوتاه مدت بهتر است. تا زمانیکه نوزادان کنترل حرکتی و رشد بیشتری را بدست بیاورند. آزادی حرکت بیشتر و پوستچرهای راست تر (عمودی تر) برای نوزادانی که سن بیشتری دارند و شرایطشان ثابت تر است، قابل انتخاب است.(کاردرمانی درتاخير حركتی nicu)
«خط مشی های کلی پوزیشن دهی»
- بطور تاریخی وقتی کوشش می شد که نوزادان را در پوستچر فلکس شده نگه دارند، از پتو یا رولهای پوست گوسفند استفاده می کردندکه موفقیت متغیری داشت. جای کودک که بااستفاده از پتو یا یک پوستینی که روی رولهای پتو، کشیده شده اند، بصورت مقعر ساخته می شد که غالباً برای تهیۀ یک محیط مناسب، همراه با فلکشن و حفظ بدن در خط وسط ، بیش از اندازه پهن و کم عمق بود. برای موثر بودن، لازم است که جای کودک با مرزهای بلند که از نزدیک ، دور کودک را احاطه کند، و محکم باشند تا کودک آنها را هل ندهد. مرزها فقط وقتی کار می کنند که با نوزاد تماس کافی داشته باشندتا خاصیت فلکشن و احاطه کردن کودک را داشته باشند.(کاردرمانی درتاخير حركتی nicu)
- استفاده از سطحی نرم و جایی امن و مطمئن با مرزهای عمیق (برای مثال، گهواره های راحت یا رولهای پتویی بلند) و قنداق کردن تا حدودی، محیطی همچون محیط داخل رحمی را فراهم می کند و ممکن است نوزاد با آرامش استراحت کند. تشک نرم ژلاتینی مانند، برای نوزادی که عدم تحرک طولانی مدت اجباری در یک پوزیشن را دارد، می تواند مورد استفاده قرارگیرد، بوسیلۀ وارد کردن فشار آرام روی تشکی که دور نوزاد را احاطه کرده است، میتوان ژل را جابه جا کرده و نقاط فشاری را تغییر داد و تا حدودی فشار را کاهش داد.
- وسایل تجاری که برای پوزیشن دهی درست شدهاند،(مانند گهوارههای نرم وگود) میتوانند بصورت قابل توجهی تفاوتهای بین مراقبین را کاهش دهند، ضمن اینکه فراهم نمودن پوزیشن های درمانی را راحت و مداوم می کنند، اما حتی بهترین تجهیزات نیز می توانند بطور نامناسبی مورد استفاده قرار گیرند (شکل 23).(کاردرمانی درتاخير حركتی nicu)

- در پوزیشن های سوپاین (Supine) و به پهلو خوابیده بودن ساپورت و حمایت ، بخصوص اگر اندام ها نگه داری نشوند، اختلال حرکتی بطور کلی بسیار قطعی و مشخص است. بوسیلۀ اقدامات زیر ممکن است سازماندهی حرکتی بهبود یابند:(کاردرمانی درتاخير حركتی nicu)
- پوزیشن پرون (prone). این پوزیشن ثبات فیزیولوژیک را از طریق اکسیژن رسانی و تهویه بهبود میبخشد و ثبات پوستچرال بهتری را از تسهیل فلکشن تنه و اندام ها بوسیله رفلکس تونیک لابیرنت فراهم میکند.(تاخير حركتی کاردرمانی در nicu)پوزیشن به پهلو خوابیده. این پوزیشن ، برای حمایت نوزادی که قنداق شده ویا به صورت امنی داخل snuggle-up قراردارد، آسان ترین پوزیشن است، بخصو با یک پتوی لوله شده که به طول تنه کودک است و محکم پشت او قرار داده شده است. استفاده از یک پتو که پشت نوزاد بدون هیچ ساپورت دیگری لوله شده و گذاشته شود، نامناسب و ناکافی است. دستها باید باهم، درخط وسط بدن و ترجیحاً جلوی صورت قرارگیرند.از مرزهایی که تمام بدن از جمله سر را احاطه میکنند، استفاده کنید.(مثل محیط رحم)
- قنداق کردن. این آسان ترین و امن ترین محیط راتهیه میکند، بخصوص وقتی که با سایر وسایل کمکی پوزیشن دهی استفاده شود. قنداق کردن گرمای طبیعی را فراهم میکند که به آرام شدن نوزاد کمک میکند، حرکات نامربوط را تقلیل میدهد، توسعۀ تون فلکسوری نوزادان نارس را به جلو می اندازد، ممکن است در غلبه بر درد نوزاد کاربرد داشته باشد. قنداق کردن با پارچه کتانی سبک (برای مثال، دستمال گردن بزرگ) میتواند ضمن احاطه کردن نوزاد، گرمای افراطی ایجاد نکند ، چرا که اگر نوزادان در دستگاه انکوباتور با پتو قنداق شوند، گرمای بیش از حدی دریافت میکنند.(کاردرمانی درتاخير حركتی nicu)
- بیشتر نوزادانی که تحت پرتو درمانی قرار دارند، می توانند و باید ساپورت پوستچرال (تاخير حركتی کاردرمانی در nicu)داشته باشند، یک ساپورت با حداقل سطح اصطکاک برای جفت کردن پاها و ساپورتهای جانبی برای اینکه از اینکه بازوها و پاها کاملاً به حالت استراحت روی تشک پهن شوند، جلوگیری کنند.
- نوزدان باید ، دست کم هر 2 الی 4 ساعت یکبار و یا هنگامی که رفتای حاکی از ناراحتی بروز می دهند که می تواند با یک تغییر پوزیشن آرام گردند، پوزیشن دهی مجدد شوند.
- شخصیت نوزاد و تواناییهای که بروز می دهد باید مورد توجه و احترام قرارگیرند(برای مثال، نوزادی که به نظر می رسد با تمامی تلاشش دارد با مرزهای محدود کننده می جنگد، زمانی بهتر استراحت می کندکه اجازه دهیم یک یا دو اندام را به راحتی دراز کند، یا نوزاد ترم کامل، که می تواند پوستچر خمید ه را بدون استفاده از قنداق کردن به خود بگیرد و آنرا حفظ کند). توجه: به خاطر داشته باشید که جنین در رحم با تمام قدرت خودش را باز (extente) می کند و بوسیلۀ دیوارۀ رحم، بصورت پاسیو به حالت فلکشن باز می گردد. پس از تولد زود هنگام، اکستنشن اکتیو بارها اتفاق می افتد و هنوز بوسیلۀ فلکشن هدفمند اندام ها، متعادل نشده است. این کنترل حرکتی نامتعادل نباید با آنچه کودک ترجیح می دهد اشتباه گرفته شود. (برای مثال، او دوست ندارداحاطه شود، او همیشه خود را از snuggle-up- به بیرون فشار می دهد). اغلب این نوزاد به مرزهای بیشتری نیاز دارد، مرزی که محکم تر بوده و یا به شکل دایره باشد (تمام بدن از جمله بالای دور سر را احاطه کند).(تاخير حركتی کاردرمانی در nicu)
- استفاده از (پوشک بچۀ سایز بزرگ برای نوزاد نارس کوچک، بطور پسیوهیپها را در یک روتاسیون خارجی و ابداکشن بیش از حد، در پوزیشن پا قورباغه نگه می دارد. حجم زیاد پوشک در بین پاها، می تواند از راستای طبیعی پاها جلوگیری کند، حتی هنگامی که ساپورتهای جانبی را دور نوزاد قرار دهیم.برعکس ، استفادۀ مداوم از پوشک با سایز مناسب همراه با پوزیشن های درمانی برای حفظ راستای طبیعی ران ، می تواندبه کاهش یا جلوگیری از این دفورمیتی پوزیشنی واقعی اندام های تحتانی کمک کند.
- قبل از ترخیص از بیمارستان، نوزاد باید در پوزیشنی قرار داده شود که در خانه مورد استفاده قرار خواهد گرفت.(تاخير حركتی کاردرمانی در nicu)
- نوزاد باید همیشه به آرامی جابه جا شود، و اندامهای او در حین و بعد از جا به جایی آرام پوزیشن ، هدایت شوند.
فلکشن، خط وسط بدن احاطه شدن ، راحتی، برای این چهار واژۀ کلیدی در تمامی پوزیشن ها، پوزیشن های درمانی بسیار سازگار و حمایتی، را تأمین می کند.(کاردرمانی درتاخير حركتی nicu)
پيشنهادات پوزيشن دهي ويژه( کاردرمانی در nicu)
پوزیشن سوپاین( کاردرمانی در nicu)
- برخی NICU ها، متضمن انجام روندی می شوند که در طی آن پروسه، نوزاد در حالت سوپاین در حالیکه سر در خط وسط بدن قرار دارد، برای چند روز نخست زندگی، نگهداری می شوند. اگر چه نگه داشتن سر در خط وسط ، هنگامی که نوزاد در حالت سوپاین است، بدون توجه به سن حاملگی و یا سن نوزاد پس از بدنیا آمدن، فرصتی است برای تخفیف فشار تحمل وزن روی طرفین جمجمه، و کمک می کند که قسمتهای کناری جمجه حداقل پهن شدگی را داشته باشند(جلوگیری از scaphocephaly = dolichocephaly) دوناتهای (donuts) فومی یا پتوی لوله شده می تواند پوزیشن دهی سر در خط وسط را برای
نوزدان کوچک بی حال یا خواب آلود، بطور مداوم حفظ کند؛ وسیلۀ فردی قورباغه ای (Freddie the frog) ( یک کیسۀ لوبیا برای پوزیشن دهی، قابل دسترس در تجهیزات پزشکی کودکان، نورول) برای بسیاری از نوزادان موثر است. لوله هوای دهانی – نایی باید بطور امنی در سطح میانی حفرۀ دهانی قرارگیرد، تا تماس بین لولۀ داخل نای و کام نوزاد به حداقل برسد، لولۀ هوای بینی – نایی باید به طوری محکم شود که از فشار بافت نرم که سوراخهای بینی را بدشکل می کند، اجتناب شود. تمامی لوله های هوا باید طوری پوزیشن دهی شوند که از فشار سر نوزاد به یک طرف جلوگيری شود (شکل 24).(کاردرمانی درتاخير حركتی nicu)

- به جز نوزادی که روی رختخواب آبی (water bed) است در بقیه باید زیر سر نوزاد بالشی گذاشته شود ، بالشی ژله ای تا پهن شدن سر را به حداقل برساند؛ برای جلوگیری از هدر رفتن گرما به روش انتقالی بالش باید قبل از قرارگرفتن در زیر نوزاد گرم شود. وقتی که بالش ژلهای برای نوزاد به پشت خوابید ه (سوپاین) استفاده می شود، از فلکشن زیاد گردن که میتواند موجب مسدود شدن راه هوا شود باید اجتناب کرده برای اینکار باید بالش حداقل تاسطح نوک پستان نوزاد باشد . بالش ژله ای ممکن است مانند تشکی در زیر سر و بدن یک micropremie استفاده شود، تا راستای بدن را درست نگه دارد و فلکشن افراطی گردن را برطرف کند. در حالیکه بالش در زیر نوزاد است، ژل را میتواند بوسیلۀ اعمال فشار همزمان رو به پایین از دو طرف، به قسمت میانی هدایت کرد.(کاردرمانی درتاخير حركتی nicu)
- اندام های فوقانی باید به سمت بالای بدن جمع شوند، با گرد شدن آرام شانه ها (روی سطح پهن و باز نشوند) و فلکشن آرنج ها که توسط مرزهای احاطه کننده میتوانند این پوزیشن را حفظ کنند. (شکل 24 را ببینید).
فلکشن آرنج با زاویۀ بیش از 90 درجه ممکن است، موجب مسدود شدن برخی سوندهای زیر جلدی شود.(کاردرمانی درتاخير حركتی nicu)
- رانها باید کمی به سمت خط وسط بدن فلکشن و ادداکشن شوند (نه بیش از وضعیت نوترال، برای اینکه از واکنش بهمراه روتاسیون داخلی، رانهای نوزاد رادر پوزیشن بی ثبات وقابل در رفتگی قرارمی دهد)؛ هم راستا بودن نوک سینه با زانوها خط راهنمایی کلی است که به آسانی بخاطر سپرده می شود.
- زانوها باید کمی فلکس شده به نحوی که پاها درون مرزهای احاطه کننده قرارگیرند، گذاشتن مرزها زیر رانهای نوزاد ، در حالیکه قسمت پایین تر پاها آویزان باشند، ممکن است گردش خون را به مخاطره بیاندازد(کاردرمانی درتاخير حركتی nicu)
- از نظر تئوری رولهای گردنی با جلوگیری از هیپوفلکسی گردن، به گشودگی مداوم راه هوا کمک می کنند. درعمل ، رولهای گردنی زیاد مورد استفاده قرار می گیرند وسایزهای بزرگ آن بکار می روند. نوزادان لوله گذاری شده، به ندرت از اضافه کردن رول گردنی ، سود می برند. اگر نوزادی بدون لوله گذاری (معمولاً نوزادانی که بی نهایت آرام یاهیپوتون هستند/ یا پهن بودن قسمتهای کناری سر و اکسی پوت برجسته ) به نظر می رسد ، به رول گردنی در پوزیشن سوپاین بعنوان ساپورت اضافی ، نیاز دارد، رول باید به اندازه کافی کوچک باشد تا راستای طبیعی سر و تنه را بدون هیپواکستنشن گردن فراهم کند. استفادۀ صحیح از بالش ژله ای برای کاهش اسکافوسفالی و برای حفظ راستای طبیعی سر، گردن، و تنۀ فوقانی ، ارجحیت دارد.(کاردرمانی درتاخير حركتی nicu)
پوزیشن پرون کاردرمانی در nicu)
- سر نوزاد باید با بالش ژله ای یا رول پرون حمایت شود و متناوباً با تغییر پوزیشنی که مراقب می دهد به راست و چپ چرخانده شود.(کاردرمانی درتاخير حركتی nicu)
- بالش ژله ای نباید طوری قرارگیرد که موجب اکستنشن افراطی گردن retraction شانه شود؛ قرار دادن لبۀ پایینی بالش در سطح نوک سینۀ نوزاد ، به حفظ راستای صحیح گردن کمک می کند. بازوها می توانند در طرفین بالش جمع شوند تا protraction شانه را تسهیل نمایند. استفاده از بالش ژله ای مانند تشکی در زیر یک میکروپریم یاتا زدن آن از نصف درازا (مانند رول پرون) می تواند راهکاری مناسب باشد، اگر که سطح نرم تری مداخله ای در عملکرد تنفسی ایجاد نکند .
- تنها راه برای دستیابی به کمی فلکشن اندام های در پوزیشن پرون، بدون فشار زیادی روی پوست لطیف زانوها و آرنج ها، بلند کردن بدن (از ناف تا بالای سر) نوزاد، از سطح می باشد. استفاده از رول پرون به پهنای تنۀ نوزاد (برای مثال ، ژل بالش به یک طرف کنارۀ طول فشرده می شود و اضافه آن تا خورده و با نوار بسته می شود)، زیر سر نوزاد و امتداد آن تا ناف، به بازوها وپاهای نوزاد اجازه می دهدکه به آرامی به جلو، به طرف خط وسط بدن و بالای لبه های رول، فلکس شوند، اگر انتهای رول پرون سطح هیپ ها باشد از ابداکشن جلوگیری می کند، این ابداکشن زمانی اتفاق می افتد که پاهای نوزاد دو طرف رول قرارگیرند. مرزهای خارجی ثابت (برای مثال، قنداق کردن، استفاده از پتوی کلاهدار نرم و گرم مخصوص نوزاد، Bendy- Bumber) لازم هستند، تا به نوزاد کمک کنند که پوزیشنی متعادل ، امن و فلکشن شده را بر روی رول پرون بر قرار کنند. (شکل 25)؛

این باید مخصوصاً هنگامی که نوزاد لوله گذاری نشده است صورت گیرد تا از خارج کردن غیر عمدی لوله جلوگیری کند.(کاردرمانی درتاخير حركتی nicu)
- مرزهای پایینی باید محکم باشند تا در بستن بریس پا بکار روند.
- در گذشته، فلکشن ران، بوسیله جاگذاری یک رول کوچک زیر قسمت تحتانی لگن، ایجاد می شد، هرچند که به نظر نمی آید، که بسیاری نوزادان آنرا بخوبی تحمل کنند و موقعیت خط وسط بدن هم بوسیله رول هیپ (رانی) تسهیل نمی گردد.(کاردرمانی درتاخير حركتی nicu)
پوزیشن به پهلو خوابیده( کاردرمانی در nicu)
- برخی متخصصین نوزاد وضعیت sidling را به مدت طولانی برای micropremies توصیه نمی کنند. به استثنای درمان نقص های خاص راههای هوایی ، مانند آمفیزم (پیدایش هوا بطور غیرعادی در بافتهای بدن بینابین ریه ([PIE] ، بدلیل این امر که زمان زیاد در این پوزیشن بودن ممکن است آتلاکتازی قسمت پایین ریه را بوجود آورد(آتلکتازی، اتساع ناقص ریه ها در موقع تولد یا پیدایش حالت بهم چسبیده و بی هوا در قسمتی از شش که ناشی از انسداد نایژۀ مربوطبه آن یافشار خارجی است).پرسنل بایداین موضوع راباپزشکان مراقبکنترلکنند.(کاردرمانی درتاخير حركتی nicu)
- هنگامی که پوزیشن به پهلو خوابیده، بطور مقتضی استفاده شود، اثرات اکستانسوری جاذبۀ زمین را کاهش می دهد، جهت یابی به سمت خط وسط بدن را در سر و اندام ها تسهیل می کند و نوزاد را به انجام فعالیتهای رساندن یک دست به دست دیگر، رساندن دست به دهان، یا رساندن دست به صورت تشویق می کند (شکل 23).
- برای حفظ پوزیشن به پهلو خوابیده (و برای اجتناب از اکستنشن و retraction اندام و افزایش استرس نوزاد که ناشی از بی ثباتی پوزیشن است، لگن و شانة بالایی نوزاد باید کمی جلوتر از شانه هیپی که تحمل وزن می کند قرار داده شود. رولهای کوچکی که در امتداد سینۀ نوزاد هستند، (برای مثال پوشک لوله شده یابچۀ لوبیایی Beanie Baby ) می تواند نوزاد را به فلکشن به سمت جلو تشویق کند. توجه : استاندارد بچه لوبیایی ممکن است در برخی NICU ها ، مجاز نباشد. در NICU هایی که بخواهند از خط مش مربوط به پیشگیری از SIOS (عدم استفاده از عروسکهای پارچه ای در رختخواب )اطاعت کنند. بعلاوه پوشک دولا شدهای که از طول کمی زیر پشت و لگن سمتی که تحمل وزن می کند، قرار داده می شود، می تواند به نگه داشتن مرکز ثقل نوزاد، در سمت جلو کمک کند.(کاردرمانی درتاخير حركتی nicu)
- پتوی لوله شده تکی که پشت نوزاد قرار داده می شود، غیر کافی است. پوزیشن به پهلو خوابیده، بوسیلۀ قنداق کردن و یا snuggle-up بسیار امن و راحت است. bendy bumper می توان به تنهایی یابعنوان ساپورت اضافه با sunggle-up استفاده شود؛ bendy bumper را می تواند بطور سفارشی خمیده ساخت (نه فقط با انحنای ضعیف)، اگر برای ساپورت وضعیت به پهلو خوابیده استفاده میشود. باید مراقب بود که بازوی زیر در پوزیشنی ناراحت کننده، در زیر بدن نوزاد گیر نکند و نباید با کشیدن شدید اندام فوقانی به خط وسط انبساط قفسۀ سینه به مخاطره بیافتد.(کاردرمانی درتاخير حركتی nicu)
ملاحظات پزشکی و رشدی در پوزیشن دهی(کاردرمانی درتاخير حركتی nicu)
بطور خلاصه، نوزادی که بخوبی پوزیشن دهی شده، اندامهایش بوسیلۀ مرزهای احاطه کنندۀ محکم ولی قابل انعطاف ، به آرامی خم (فلکس) شده اند و به سمت خط وسط بدن جهت دهی شده اند. ممکن است پوزیشن دهی موقتاً نیاز به اصلاح پیدا کند تا با تجهیزات و شرایط پزشکی تطبیق
داده شود. برای مثال برای پرتو درمانی سنتی لازم است سطح بیشتری از بدن در دسترس باشد . نیازهای گوناگون مراقبین در طی ECMO دسترسی بهتر در وضعیت supine ممکن است انتخابهای پوزیشن دهی را محدود کند، ادم عمومی ممکن است فلکشن اندام ها را محدودکند، یا کانترکچرهای شدید اندام در ارتباط با آرتروگیرپوزیس ، میتواند هر پوزیشن دهی درمانی را مورد تردید قرار دهد.(کاردرمانی درتاخير حركتی nicu)
سوپاین معمولا پوزیشن انتخابی برای موارد زیر است:
- چند روز اول از پروتکل میکرو پرمی در برخی NICU ها
- نوزادانی با نقص شکمی ترمیم نشده یاجدیداً ترمیم شده (برای مثال gastroschisis تکاملی در بسته شدن خط میانی حفرۀ شکم، omphalocale یا فتق نافی، exstrophy مثانه یا وارون بودن مثانه)
- سفتی حاد شکم؛ تشخیص قطعی یامشکوک به التهاب و نکروز شدن رودۀ باریک و کلون (NEC)
- مسمومیت خونی شدید، شوک عفونی(کاردرمانی درتاخير حركتی nicu)
پرون اغلب پوزیشن انتخابی برای مواردزیر است:
- نوزاد با دیسترس تنفسی
- نوزاد با آشفتگی و اختلال حرکتی
- نوزاد با Pierre Robin
- نوزاد مبتلا به اپسینابیفیدا (قبل و بعد از جراحی)
- نوزاد با کانترکچرها (جاذبۀ زمین و وزن بدن برای کشش مداوم و آرام بکار می روند) پوزیشن به پهلو خوابیده برای موارد زیر قابل استفاده است:
- نوزاد قوز کرده و هیجان زده (پوزیشن دهی باید بصورت صحیح و با امنیت صورت گیرد)
- برای جلو انداختن بهبود جهت یابی اندام ها به سمت خط وسط بدن
- برای تسهیل فعالیتهای رسانیدن دو دست بهم ، دست به دهان بردن، و رساندن دست به صورت.(تاخير حركتی کاردرمانی در nicu)
هیچ پوزیشنی در کل، به لحاظ تاثیراتش بر نوزاد NICU بی خطر نیست. اگر چه ثبات پزشکی، مقدم ترین موضوع است، مسائل رشدی نیز، سزاوار مورد ملاحظه قرار دادن است. خلاصه ای از مزیتها و زیانهای پزشکی و رشدی وضعیت های گوناگون در ضمیمۀ ارائه شده است.(تاخير حركتی کاردرمانی در nicu)
SIDS و پوزیشن دهی هنگام انتقال از NICU به خانه: (تاخير حركتی )(کاردرمانی درتاخير حركتی nicu)
اطلاع از خط مشی های رایج در پیشگیری از SIDS می تواند به انتقال موفقیت آمیز نوزاد از NICU به خانه توسط درمانگران نوزاد کمک کند. ضمن اینکه رشد مطلوب را بعد از ترخیص از بیمارستان تقویت میکند. بنابر گفتۀ آکادمی تخصصی بیماریهای کودکان، SIDS ثانویه به ناهنجاریهای مادر زادی و نارس بودن نوزادان است که منجر به مرگ نوزاد می شود، و این دلیل مهم مرگ نوزادان 1 ماهه تا 1 ساله است. تعداد مواردSIDS در ایالات متحده از سال 1992 بیش از 40% کاهش یافته است، پوزیشن پرون، هم از 70% به حدود 20% کاهش یافته است. مادرانی که از شأن اقتصادی اجتماعی پایینی برخوردارند یااز گروههای اقلیت هستند یاآنهایی که مجرد یا جوانند ، از توصیه های SIDS کمتر آگاهی دارند و یا کمتر آماده انجام آن می باشند، کوششی مازاد در آموزش این افراد ممکن است توصیه گردد. پوزیشن دهی رایج سوپاین، برای تمایم نوزادانی که در حال خواب رفتن هستند، پیشنهاد شده است ، به غیر از مواردی مثل ریفلاکس معدی – مری. پوزیش sidelying ، هنگام خواباندن کودک به پوزیشن پرون ارجحیت دارد، ولی به اندازه پوزیشن سوپاین امن نیست.(تاخير حركتی کاردرمانی در nicu)
هیچ قالب کلی ثابتی برای پاسخ دهی به استانداردهای معمول رایج درNICU ها وجود ندارد، و برای چگونه جا به جا کردن نوزادان، از ترخیص تا رسیدن به خانه ، هیچ وسیلۀ کمکی پوزیشن دهی تجاری در خوابیدن به سوپاین ، در دست نیست. توالی کلی شامل مراحل زیر است:
انتقال از مرزهای بسیار امن، به وسایل کمکی حمایتی که پوزیشن دهی کمتری انجام می دهند، قنداق کردن بدون وسایل کمکی پوزیشن دهی، به فقط پوشش دادن نوزادی که لباس دارد یا پتو. در زمان بندی اختلاف وجوددارد و آخرین مرحله ممکن است پس از اینکه نوزاد به خانه رفت، اتفاق بیافتد.(تاخير حركتی کاردرمانی در nicu)
اگر چه مطرح شده است که هنجارهای رشد حرکتی درشت بدلیل وضعیت supine به تأخیر می اافتد، جلوگیری از تاخیرات رشدی و دفورمیتی های ناشی از پوزیشن از درمان راحت تر و امکان پذیر تر است. گفتن اینکه نوزاد شما وقتی بیدار است مدتی روی شکم باید بخوابد آنقدر موثر نیست در مقایسه با زمانیکه به والدین نتایج رشدی قرار نگرفتن روی شکم در دوران نوزادی را بگوییم. درمانگر نباید فقط بگوید « این کار را بکنید» ، ولی باید به والدین آموزش دهد که این کار چرا باید صورت گیرد. اگر انجام آزمایش شامل اطلاعات اساسی رشد طیبعی باشد و والدین به درستی از نتایج عدم خوابانیدن نوزاد روی شکم، وقتی بیدار و تحت نظارت است، آگاه شوند، زمان کافی به این امر اختصاص می دهند.(تاخير حركتی کاردرمانی در nicu)
هنگامی که نوزاد از زمان تولد، بطور عادی به بازی کردن در حالت prone تشویق شود، تحمل نوزاد در پوزیشن دهی پرون مشکل نخواهد بود. درمانگر باید با استفاده از عکس ها، جراید و نوارهای ویدیویی این پیغام کلامی را تقویت کند« سوپاین برای خوابیدن، پرون برای بازی کردن» بايد به والدين آموزش داد كه سر نوزاد را در پوزيشن supine متناوباً به سمت راست و چپ بچرخانند. اگر نوزاد تمايل دارد كه سرش را به يك طرف بچرخاند (معمولاً سر را به سمت راست مي چرخاند)، بايد نوزاد را هنگاميكه بيدار است به وسيله تحريكات بينايي در سمت مخالف تشويق كرد (براي مثال اشياء متحرك، يا اسباب بازيها در سمت چپ تختخواب نوزاد قرار داد، يا نوزاد مي تواند به نحوي در تختخواب قرار گيرد كه ديوار در سمت راست تخت قرار گرفته و مركز اتاق در سمت چپ باشد؛ يا والدين مي توانند از سمت چپ با نوزاد صحبت كنند).(تاخير حركتی کاردرمانی در nicu)
دامنه حركت(کاردرمانی درتاخير حركتی nicu)
دامنة حركت پسيو (PROM) مقدمتاً براي نوزاداني توصيه شده است كه به دليل محدوديتهاي حركتي عصبي – عضلاني از رويكرد توانبخشي استفاده مي كنند (Case 1 را مطالعه كنيد) يا براي نوزاداني توصيه شده است كه تظاهرات تون غير عادي دارند. PROM پيوسته براي بيشتر نوزادان از تكنيكهاي دامنه اي مرسوم جهت handing درماني بهتر است.
مثالهايي از رويكرد تشخيص بيماري براي PROM شامل اين موارد است: نقصها و دفورميتي هاي مادرزادي (شكل 26)؛(تاخير حركتی کاردرمانی در nicu)

تروما همچون صدمه به شبكه براكيال در حين زايمان با هايپرتونوسيتة كلي با خفگي شديد. نوزادان معمولا بعد از درمان استئوميليتي به PROM نيازي ندارند، به اين دليل كه خود نوزاد به يك باره وقتي كه درد و ورم فروكش مي كند حركات خود به خودي اندامهاي انتهايي را شروع مي كند.(کاردرمانی درتاخير حركتی nicu)
گاهي ممكن است PROM براي نوزاداني كه طي دوره هاي طولاني آرام هستند يا دچار فلج دارويي شدهاند لازم باشد. اگرچه تجربه پيشنهاد مي دهد كه از پد دفورميتي پوزيشنال به وسيله پوزيشن دهي درماني جلوگيري به عمل آيد به نحوي كه مداخلات درماني براي نوزاداني كه محدوديت موقتي دارندكافي خواهد بود (Case 2 را مطالعه كنيد). درمانگران هرگز نبايد PROM را در مداخلات عادي NICU لحاظ كنند، چون اين مداخلات براي نوزادان نارس اغلب غير ضروري و با استرس همراه است.(کاردرمانی درتاخير حركتی nicu)
اسپلينت (کاردرمانی درتاخير حركتی nicu)
اسپلينت دهي هم به ندرت براي نوزادان NICU لازم مي شود. كنتركچو به معناي واقعي در نوزادان متداول نيست و مي توان گفت نوزدان تمام مدت به طور قابل ملاحظه اي حالت خميده دارند.(کاردرمانی درتاخير حركتی nicu)
درمانگران معمولاً به حركت سريع سرعتي به واسطه روشهاي زير دست مي يابند: دامنه دهي كلي، پوزيشن دهي درماني، استفاده از تأثيرات جاذبه و حركات خود به خودي نوزاد. برعكس در طول زماني كه نوزاد اسپلينت مي پوشد حركت خود به خودي مهار مي شود.(تاخير حركتی کاردرمانی در nicu)
اگر درمانگر تصميم بگيرد براي نوزاد در NICU اسپلينت بسازد حفاظت درست از پوست مهمترين مقدمه است. اسپلينت هاي ترموپلاستيك ممكن است در زير محلهاي خوب پدگذاري نشده شامل لبه ها ايجاد نقاط فشار كنند.
بعلاوه حفظ راستاي صحيح فصل در يك اسپلينت rigid دشوار است زيرا اينچ حركت اندام مي تواند به طور قابل توجهي جاي دست كوچك نوزاد را روي اسپلينت تغيير دهد، روش ايمن تر اينست كه از قوم هاي مختلف استفاده كنيم و در صورت نياز براي تقويت bar را به آن اضافه كنيم، تركيبات نرم قالبگيري مثل آنچه در دندانپزشكي يا حتي كاردستي هاي بچه ها استفاده مي شود ميتوان براي ساخت اسپلينت بكار برد تا فقط فشاري ايجاد نكند.(کاردرمانی درتاخير حركتی nicu)
تراپيست بايد بستن اسپلينت را براي دوره هاي كوتاه شروع كرده و زمان را بتدريج افزايش دهد و در برنامه مراقبت او بگنجاند. بدليل تعداد زياد مراقبان و احتمال اشتباه در بستن اسپلينت، يك تصوير از وضعيت درست بستن اسپلينت در كنار دستورات بايد چسبانده شود. دستورات كتبي مربوط به مدت زمان پوشيدن اسپلينت و احتياطات آن بايد بحدي بزرگ باشد كه براحتي خوانده شود و قابل درك باشد. آموزش پرسنل و خانواده لازم است اما آنها جايگزين نظارت دقيق تراپيست را نميگيرد.(تاخير حركتی کاردرمانی در nicu)

کلینیک کاردرمانی پیشگام با بهترین و به روزترین تجهیزات توانبخشی و همچنین کادری مجرب آماده خدمت رسانی به شما عزیزان میباشد.
کلینیک پیشگام با 10 سال سابقه توانبخشی افراد و با بهترین و به روزترین تجهیزات توانبخشی آماده خدمت رسانی به شماست.
برای مشاوره رایگان با شماره تلفن 09101876646 تماس بگیرید.
منبع:
Jane Case Smith, Neonatal Intensive Care Unit, Occupational Therapy for Children, 2005.
Elsevier Mosbw.
ترجمه: عطيه جعفري ندوشن